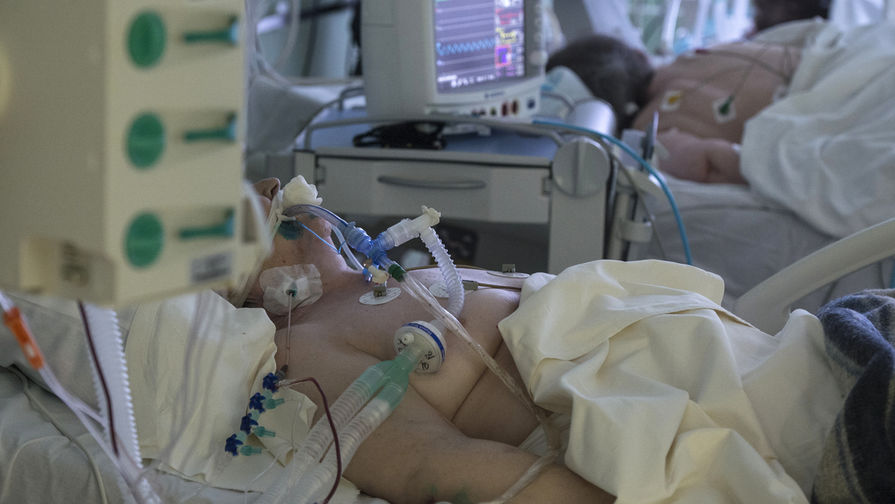
Что чувствует человек под ивл при коронавирусе
Что чувствует человек под ивл при коронавирусе
Проблема поражения легких при вирусной инфекции, вызванной COVID-19 является вызовом для всего медицинского сообщества, и особенно для врачей анестезиологов-реаниматологов. Связано это с тем, что больные, нуждающиеся в реанимационной помощи, по поводу развивающейся дыхательной недостаточности обладают целым рядом специфических особенностей. Больные, поступающие в ОРИТ с тяжелой дыхательной недостаточностью, как правило, старше 65 лет, страдают сопутствующей соматической патологией (диабет, ишемическая болезнь сердца, цереброваскулярная болезнь, неврологическая патология, гипертоническая болезнь, онкологические заболевания, гематологические заболевания, хронические вирусные заболевания, нарушения в системе свертывания крови). Все эти факторы говорят о том, что больные поступающие в отделение реанимации по показаниям относятся к категории тяжелых или крайне тяжелых пациентов. Фактически такие пациенты имеют ОРДС от легкой степени тяжести до тяжелой.
В терапии классического ОРДС принято использовать ступенчатый подход к выбору респираторной терапии. Простая схема выглядит следующим образом: низкопоточная кислородотерапия – высокопоточная кислородотерапия или НИМВЛ – инвазивная ИВЛ. Выбор того или иного метода респираторной терапии основан на степени тяжести ОРДС. Существует много утвержденных шкал для оценки тяжести ОРДС. На наш взгляд в клинической практике можно считать удобной и применимой «Берлинскую дефиницую ОРДС».
Общемировая практика свидетельствует о крайне большом проценте летальных исходов связанных с вирусной инфекцией вызванной COVID-19 при использовании инвазивной ИВЛ (до 85-90%). На наш взгляд данный факт связан не с самим методом искусственной вентиляции легких, а с крайне тяжелым состоянием пациентов и особенностями течения заболевания COVID-19.
Тяжесть пациентов, которым проводится инвазивная ИВЛ обусловлена большим объемом поражения легочной ткани (как правило более 75%), а также возникающей суперинфекцией при проведении длительной искусственной вентиляции.
Собственный опыт показывает, что процесс репарации легочной ткани при COVID происходит к 10-14 дню заболевания. С этим связана необходимость длительной искусственной вентиляции легких. В анестезиологии-реаниматологии одним из критериев перевода на спонтанное дыхание и экстубации служит стойкое сохранение индекса оксигенации более 200 мм рт. ст. при условии, что используются невысокие значения ПДКВ (не более 5-6 см. вод. ст.), низкие значения поддерживающего инспираторного давления (не более 15 см. вод. ст.), сохраняются стабильные показатели податливости легочной ткани (статический комплайнс более 50 мл/мбар), имеется достаточное инспираторное усилие пациента ( p 0.1 более 2.)
Достижение адекватных параметров газообмена, легочной механики и адекватного спонтанного дыхания является сложной задачей, при условии ограниченной дыхательной поверхности легких.
При этом задача поддержания адекватных параметров вентиляции усугубляется присоединением вторичной бактериальной инфекции легких, что увеличивает объем поражения легочной ткани. Известно, что при проведении инвазинвой ИВЛ более 2 суток возникает крайне высокий риск возникновения нозокомиальной пневмонии. Кроме того, у больных с COVID и «цитокиновым штормом» применяются ингибиторы интерлейкина, которые являются выраженными иммунодепрессантами, что в несколько раз увеличивает риск возникновения вторичной бактериальной пневмонии.
В условиях субтотального или тотального поражения дыхательной поверхности легких процент успеха терапии дыхательной недостаточности является крайне низким.
Собственный опыт показывает, что выживаемость пациентов на инвазивной ИВЛ составляет 15.3 % на текущий момент времени.
Алгоритм безопасности и успешности ИВЛ включает:
В связи с тем, что процент выживаемости пациентов при использовании инвазивной ИВЛ остается крайне низким возрастает интерес к использованию неинвазивной искусственной вентиляции легких. Неинвазивную ИВЛ по современным представлениям целесообразно использовать при ОРДС легкой степени тяжести. В условиях пандемии и дефицита реанимационных коек процент пациентов с тяжелой формой ОРДС преобладает над легкой формой.
Тем не менее, в нашей клинической практике у 23% пациентов ОРИТ в качестве стартовой терапии ДН и ОРДС применялась неинвазивная масочная вентиляция (НИМВЛ). К применению НИМВЛ есть ряд ограничений: больной должен быть в ясном сознании, должен сотрудничать с персоналом. Допустимо использовать легкую седацию с целью обеспечения максимального комфорта пациента.
Критериями неэффективности НИМВЛ являются сохранение индекса оксигенации ниже 100 мм рт.ст., отсутствие герметичности дыхательного контура, возбуждение и дезориентация пациента, невозможность синхронизации пациента с респиратором, травмы головы и шеи, отсутствие сознания, отсутствие собственного дыхания. ЧДД более 35/мин.
В нашей практике успешность НИМВЛ составила 11.1 %. Зав. ОАИР: к.м.н. Груздев К.А.
«Последняя мысль — мне все равно»: что чувствуют и о чем думают пациенты на ИВЛ
Когда заболевшего COVID-19 подключают к аппарату искусственной вентиляции легких, это означает только одно — дела совсем плохи. Что чувствует человек в этот момент? Пациенты, которым удалось пережить эту сложную процедуру, рассказали свои истории «Доктору Питеру».
Две недели в потустороннем мире
60-летняя пенсионерка Ирина Прокофьева считает, что родилась во второй раз 13 апреля 2020 года. В Городской больнице № 2 она стала первой пациенткой с COVID-19, которая выжила на «вентиляторе» — две недели она была подключены к аппарату ИВЛ. Врачи оценивали ее состояние как крайне тяжелое и не скрывали от родных, что она может умереть в любой момент.
— Две недели я провела в каком-то потустороннем мире, — рассказывает Ирина Владимировна. — Этот другой мир я воспринимала как абсолютную реальность, в котором много чего происходит. Я понимала, что не могу оттуда выбраться. Помню ощущение ужаса и безысходности. И только благодаря двум моментам я поняла, что нахожусь в больнице. Однажды ко мне подошла медсестричка, протерла мне лицо влажной салфеткой и очень ласково сказала: «Ирина Владимировна, вы находитесь в реанимации, мы вас лечим, все хорошо». И это был для меня такой глоток реальности! Господи, я все-таки в этом мире. А второй раз со мной поговорил какой-то доктор. И это тоже произвело на меня сильное впечатление.
Момент пробуждения стал для Ирины Прокофьевой одним из самых счастливых мгновений в жизни.
— Меня разбудили доктора и сказали: «Мы решили, что вы можете дышать самостоятельно. Я так обрадовалась! Они меня усадили на кровати и достали из гортани трубку. Я сделала первый вдох, и задышала самостоятельно. Так началась моя вторая жизнь.
Когда я проснулась и начала самостоятельно дышать, ничего кроме счастья, я не испытывала.
Кома, в которой я находилась, очень влияет на двигательную способность мышц. Я дышу, пью, глотаю еду сама! Но — ты тряпичная кукла, которая не может не пошевелить ни рукой, ни ногой. Если тебя посадят и легонько ткнут пальчиком, ты упадешь. Еще две недели понадобилось на восстановление мышц, которые были абсолютно атрофированы. Да, я вышла из больницы 28 апреля на своих ногах, опираясь на ходунки. И дома я с ними ходила по квартире, шаг за шагом. Еще взяли в аренду кислородный аппарат, месяц я им пользовалась. Как только чувствовала, что задыхаюсь, сразу ложилась, дышала кислородом. Я часто в мыслях возвращаюсь к тому дню, когда вытащили трубки и я сделала первый вдох. Эта картинка меня не отпускает.
Читайте также
«Это не больно и не страшно»
Своими воспоминаниями об ИВЛ очевидцы делятся в тематических «ковидных» группах. Люди оказываются на «аппарате» не только из-за коронавируса. Привести к искусственной вентиляции легких может все что угодно — ДТП, перитонит, менингит. Но воспоминания об этом периоде жизни у всех одинаковое — это не больно и не страшно.
«Ничего плохого не было, наоборот. Снились мои маленькие дети, ради них хотелось поскорей выздороветь. Видела врачей, которые дарили мне игрушки. Снилось тепло, счастье, радость. Разное за три недели. Но хорошее, и никакой боли не было».
«Я видел сны, совершенно обычные — какие-то картинки из детства. Ни боли, ни малейшего дискомфорта, ни голода, ни жажды не испытывал. Запомнился сон, что я лежу на дне реки, надо мной прозрачная голубая вода, через которую я вижу небо и облака. Блаженный сон».
«Провел с менингитом в реанимации неделю в коме. ИВЛ, трахеостома, пункции из позвоночника. Ничего не помню, ничего не болело. Заснул, проснулся и все».
«Я не умер, хотя все к тому шло. Что было «там, за чертой» сказать не могу, но могу сообщить, что будет на пороге. Последней вашей мыслью будет: «Все равно, мне — все равно».
Состояние спокойствия и невозмутимости
По словам врачей, во время медикаментозного сна человек ничего не чувствует. Он просто крепко спит.
Сергей Саяпин
медицина
— Люди на ИВЛ ничего не должны испытывать, потому что они находятся в состоянии седации, — говорит Сергей Саяпин, врач анестезиолог-реаниматолог.
Седация — это медикаментозный сон или, как пишут в медицинских журналах, «сноподобное» состояние умиротворенности, спокойствия и невозмутимости». Современная медицина позволяет сделать этот процесс безболезненным — человек получает снотворное средство и уходит в сон, в забытье, и уже не чувствует, как вводят эндотрахеальную трубку в трахею через рот или нос, как аппарат «дышит» его легкими. В особо критических случаях проводится трахеостомия, когда рассекают переднюю стенку трахеи и вводят трубку непосредственно в ее просвет.
Пациенты могут находиться на ИВЛ от двух до пять недель. Летальность высокая. По словам профессора Сергея Царенко, заместителя главного врача по анестезиологии и реаниматологии московской городской больницы № 52, в течение месяца переводится из ОРИТ в линейные отделения не более 15% пациентов, находившихся на ИВЛ.
«Остальные продолжают лечение или погибают. Есть основания предполагать окончательную летальность в этой группе не менее 60–65%», — говорит Царенко.
Многих пациентов волнует качество наркоза, которое якобы как-то может утяжелить или облегчить состояние медикаментозного сна — проще говоря, «плохой» наркоз спровоцирует кошмарные сны, а «хороший» — радостные.
— Не существует плохого или хорошего наркоза, — говорит Сергей Саяпин. — Существует подходящий наркоз для данного конкретного пациента в данной конкретной клинической ситуации. Главное, правильно применять препарат, и никаких кошмаров не будет. Сейчас снабжение больниц на нормальном уровне, жить и работать можно, нет такого, когда чего-то не хватает.
В начале эпидемии — весной 2020 года — аппараты ИВЛ в сознании обывателей воспринимались как единственное спасение при тяжелой форме ковида: «Не хватает воздуха в легких, дышишь с трудом? — Пусть за тебя подышит аппарат». Считалось, что чем больше закуплено в больницы аппаратов, тем больше жизней удастся спасти. Поэтому поначалу волновал вопрос — хватит ли на всех «вентиляторов». О том, какую опасность может представлять бактериальные осложнения при ИВЛ, тогда мало кто задумывался. Пациенты умирали от суперинфекции, с которой не могли справиться все существующие антибиотики.
«Главное, что мы поняли — пациента с очень низким насыщением крови кислородом, 75% и меньше, не надо немедленно интубировать и переводить на ИВЛ, — рассказывал в интервью „Доктору Питеру“ профессор Константин Лебединский, завкафедрой анестезиологии и реаниматологии СЗГМУ им. Мечникова, президент Федерации анестезиологов и реаниматологов России. — Для начала достаточно дать ему высокий поток кислорода, положить на живот, и сразу картина может совершенно измениться: например, сатурация поднимется до 95%. Этот момент мы стали понимать четко».
— Сегодня тянем с ИВЛ до последнего. Тем более, что уровень сатурации, который за время ковида все научились измерять с помощью пульсоксиметра, совершенно не коррелирует с клинической картиной, — рассказывает Сергей Саяпин, врач анестезиолог-реаниматолог.- Раньше при сатурации 80 и ниже человек был черный от гипоксии. Сегодня встречаются пациенты, у которых сатурация 80, а он лежит розовый, в сознании.
Исповедь пациентки на ИВЛ: боль страшная, протащило по самому дну
Журналистка рассказала, что испытала, находясь в двухнедельной искусственной коме, когда за неё дышал аппарат
Более 1200 пациентов с коронавирусом в России находятся на искусственной вентиляции лёгких (ИВЛ). За них дышит аппарат, потому что человек не может самостоятельно сделать вдох и выдох. Чтобы подключить пациента к вентилятору, ему проводят интубацию – вставляют трубку в трахею.
Вынести это в полном сознании невозможно, поэтому больного погружают в состояние медикаментозной седации, как говорят специалисты, или в искусственную кому.
Журналист Мария Свешникова пережила этот тягостный опыт пять лет назад. Она решилась рассказать, что чувствует человек, находящийся на ИВЛ.
— Мария, что с тобой произошло?
— Мне сделали довольно сложную операцию на брюшной полости в Израиле. Всё прошло достаточно успешно, но потом появилось осложнение – послеоперационная грыжа, Потребовалось ещё одно, на этот раз несложное, вмешательство. В Израиле с койки поднимают быстро, буквально через сутки. Когда я встала, меня пронзила резкая боль, врач дал обезболивающее, и на следующее утро меня выписали из больницы. А вечером я уже кричала от боли. Потом уже мне рассказали, что произошла врачебная ошибка – во время операции образовалась дырка в кишке. Начался сепсис. Подруга позвонила хирургу, он, видимо, сразу понял, что случилась, потому что встречал меня у входа в больницу с каталкой наготове. Я сразу попала на операционный стол. Последнее, что видела уходящим сознанием – сине-зелёное лицо медбрата, который пытался найти мою вену. Меня погрузили в медикаментозную кому, которая продолжалась две недели. За это время мне сделали 8 операций.
— Люди, прошедшие через такое испытание, рассказывают про необычные видения, в которых стирались грани между реальностью и галлюцинациями. Ты что-нибудь видела?
— Потом уже, когда всё было позади, я разговаривала с людьми, которые находились на ИВЛ. Одна знакомая спросила: «А ты тоже видела голубое небо, свет, слышала музыку?» Нет, меня протащило по самому дну. Помню жуткие видения, когда невозможно было понять, что происходило наяву, а что – грезилось!
После первого видения я выдернула трубки. Мне привиделось, что моего сына Мишу убили на войне. Трубки вставили обратно и привязали меня к койке. Во второй раз я усыпила внимание медиков, отвязалась, перекрестилась и, сказав, как православный христианин: «Господи, если на это есть твоя воля…», опять выдернула трубки. Последнее, что помню: подбегает мальчик в кипе и пытается разжать мне зубы, чтобы заставить дышать, а я их стискиваю. Говорю ему: «Зачем?», а он отвечает: «Если тебя Бог спас, значит, зачем-то это нужно…»
— Снова были чудовищные кошмары?
— Кошмары являлись часто, но иногда они становились просто непереносимыми. Я явственно слышала, как персонал, стоя надо мной, решал, что меня надо отключить от аппаратуры, поддерживающей жизнедеятельность. Вроде бы чужой язык, но ты почему-то всё понимаешь. В соседней палате, видимо, кто-то кричал от боли, а мне казалось, что это пытают моего сына, заставляя его подписать согласие на мою эвтаназию. Всё было так мучительно, что в какой-то момент я начала сдаваться, понимая: это конец. Но связь с миром, сегодня близкими людьми не прерывалась даже тогда. Теперь я знаю, как это важно. В самый тяжёлый день моя подруга написала на моей странице в Facebook: «Машка, не смей умирать!»
— Маша, а боль в бессознательном состоянии слышишь?
— Боль была чудовищная. Я даже не думала, что боль бывает такой разнообразной. Самое ужасное: ты не можешь ничего, ни пошевелиться, ни сказать, что тебе больно или холодно. О тебе заботятся, дают лекарства, моют, кормят, но они же не знают, что в этот момент ты не хочешь есть, а надо, чтобы укрыли ноги, потому что зябко.
— Помнишь, как стала дышать сама?
— Когда вывели из комы, я не могла дышать сама. Это было не сразу, а постепенно. Всего две недели в небытии, и тебя надо всему учить заново: поднимать руки, шевелить пальцами, дышать. Чувствуешь дикую слабость и постоянно засыпаешь.
— Когда восстановился голос?
— Примерно через месяц. Первое время приносили бумагу, и я пыталась что-то написать, но пальцы не слушались, получались каракули. Приходилось использовать язык мимики и жестов!
— Чего хотелось больше всего?
— Пить. Я была на искусственном питании, и мне только смачивали рот.
— Сколько времени заняло восстановление?
— Меня вернули из небытия 16 апреля 2015-го года. В тот год это совпало с Пасхой. Это мой второй день рождения. Значит, уже прошло пять лет. Но до конца мне не выздороветь никогда, я – инвалид. Психологически тоже. Сложно было найти волю ещё раз начать жить. Теперь точно знаю, что означает выражение лежать лицом к стенке. Оно дословно значит именно это. Ты лежишь лицом к стене, ни о чём не думаешь и ничего не хочешь. Периодически я ставила перед собой простые цели – встать, умыться, причесаться, но ничего не делала. Сейчас есть благотворительные фонды, которые разрабатывают программы выхода после тяжёлой болезни не только для больных, но и для их родственников. Но тогда ничего такого не было. Родные помнят тебя прежним: весёлым, активным, а ты уже другой. Начинаются срывы, причём с обеих сторон. К счастью, у меня любящий сын, который всегда был безгранично терпеливым и преданным. Он помог мне сделать первые шаги обратно.
Мария вернулась к жизни. Фото: Наталия Буданова
Комментарий врача анестезиолога-реаниматолога Александра Назарова:
— Искусственная вентиляция лёгких (ИВЛ) – метод лечения, применяемый в ситуации, когда в силу тех или иных причин больной человек не в состоянии полноценно обеспечить снабжение своего организма кислородом. По сути, это метод полного или частичного замещения временно утраченной жизненно важной функции организма.
Расстройства сознания, которые описывает Мария, возникают у многих пациентов, находящихся в критическом состоянии. Однако виновницей этих расстройств ИВЛ как таковая не является. Дело в том, что особенности физиологии клеток головного мозга (нейронов) таковы, что они весьма чувствительны ко всякого рода патологическим воздействиям. В ситуации Марии с большой долей вероятности доминировали две причины: во-первых, воздействие на нейроны токсинов, выделяемых микроорганизмами.
Во-вторых, одним из звеньев развития критических состояний является тромбообразование в мельчайших сосудах органов человека, и в том числе в сосудах головного мозга. Следствием этого становится кислородное голодание, или, как говорят реаниматологи, гипоксия клеток головного мозга – клетки просто не получают достаточного кровоснабжения. Вопрос о роли в развитии нарушений психики препаратов, применяемых с целью медикаментозной седации, по сию пору является предметом оживлённой дискуссии среди реаниматологов. Единого мнения по данному вопросу пока нет.
— Почему человек испытывает в этом состоянии боль?
— Боль испытывают не все и не всегда. Опять же – здесь нет вины ИВЛ как таковой. В случае Марии боль была результатом переносимого ей острого перитонита – тяжёлой хирургической патологии. В ситуации, когда пациент не способен говорить и жаловаться на самочувствие, назначение обезболивающих препаратов не всегда простая задача, т.к. в медицине по сию пору не существует достоверных объективных критериев наличия боли у человека.
— Слышит ли человек, что происходит рядом?
— Тяжёлые больные с COVID-19 тоже попадают на ИВЛ. Есть ли какие-то особенности?
— ИВЛ не является методом лечения коронавирусной инфекции. Это попытка продержать человека живым до того момента, когда его лёгкие восстановятся до той степени, которая позволит ему вновь дышать самостоятельно. Конечно, ИВЛ при коронавирусной пневмонии имеет свои особенности, но это интересно лишь врачам-реаниматологам. Из нюансов можно, пожалуй, отметить очень быстрое, порой молниеносное развитие дыхательной недостаточности, требующей ИВЛ, а также широкое применение положения пациентов лёжа на животе, которое серьёзно улучшает насыщение крови кислородом
Пациенты с COVID-19 рассказали о странных ощущениях от ИВЛ
«Я как будто находился под водой»
Переболевшие коронавирусной инфекцией люди из разных уголков планеты сообщают о необычных ощущениях, которые им удалось пережить во время подключения к аппарату искусственной вентиляции легких (ИВЛ). Так, 35-летний житель Москвы Денис Пономарев, лечившийся от COVID-19 и двух разновидностей пневмонии на протяжении двух месяцев, поделился своим опытом в интервью RT.
«Заболел я 5 марта. Почувствовал недомогание, немного поднялась температура, начался кашель, в целом ощутил упадок сил. Обратился в частную клинику, с которой у моего работодателя есть контракт. Меня направили делать анализы, а также рентгенограмму, которая показала правостороннюю пневмонию. На следующем приеме мне вызвали скорую и отвезли на госпитализацию», — рассказал Пономарев.
По словам мужчины, к ИВЛ его подключили только в третьем по счету стационаре. Туда москвича отправили на лечение спустя всего два дня после выхода из предыдущей больницы, так как у него появилась лихорадка. Там врачи установили, что силы легких пациента не хватит для того, чтобы эффективно продолжить лечение и назначили ИВЛ. Ощущения от него показались Пономареву очень необычными.
«Я как будто находился под водой. Изо рта торчала куча трубок. Самое странное — дыхание не зависит от того, что делал я, я чувствовал, что за меня дышит машина. Но ее наличие меня и обнадеживало — значит, есть шанс на помощь», — сказал он.
С врачами пациенту приходилось общаться при помощи жестов или письменных сообщений, которые отнимали много сил. Однако впоследствии получилось привыкнуть и к трубкам, и к тому, что большую часть времени нужно лежать на животе.
«Сразу после отключения у меня было несколько секунд на то, чтобы поймать свое дыхание, «нащупать» его рядом с машинным. Мне показалось, что прошла целая вечность. Когда я начал дышать сам, то почувствовал необыкновенный прилив сил и радость от того, что я выкарабкался», — вспоминает Пономарев.
После реанимации около недели мужчина провел в обычной палате, где постепенно восстанавливался. Начал вставать с кровати, подтягиваться на перекладине над койкой, садиться на специальный стул и ходить.
«Делал дыхательную гимнастику, легкую зарядку. Так постепенно я начал отвоевывать для себя нормальную жизнь и продолжаю это делать до сих пор», — заключил Пономарев.
«Не хватает воздуха. Я сдаюсь, сдаюсь»
Тяжелые воспоминания, связанные с подключением к аппарату ИВЛ, остались и у пациента больницы в Коммунарке Максима Орлова, который пролежал там 22 дня с двусторонней пневмонией, вызванной коронавирусом.
«Там прошел все круги ада, включая кому, ИВЛ, умерших соседей по палате и даже то, что моей семье успели сообщить: «Орлова не вытянут». Но я не умер, и теперь являюсь почетным – третьим пациентом Коммунарки, которого в этой больнице спасли после ИВЛ. Что такое находиться «там, за чертой», сказать не могу, но могу сообщить, что будет на пороге. Последней вашей мыслью будет: «Все равно, мне – все равно», – написал Орлов в Facebook.
По словам мужчины, в первое время после подключения к ИВЛ ощущается эйфория из-за усиленного поступления кислорода. Однако потом начинаются этапы отключения от аппарата, которые с каждым разом даются все сложнее.
«Первое изменение режима я не ощутил. Неприятными были процедуры санации, когда тебя от всего отключают, ты дышишь через дырку сам, но внутрь засовывают трубки и заливают воду, пациент зверски кашляет. Зато потом легче дышать.
Мое быстрое улучшение ободрило врачей, и они продолжили, но когда мы подошли к пограничному режиму, после которого человека отключают, я ощутил кирпич, который положили мне на грудь — стало очень тяжело дышать.
Какое-то время, день, я терпел, но потом сдался, стал просить изменить режим. На моих врачей было горько смотреть: блицкриг провалился — я не смог», — вспоминает мужчина.
По словам Орлова, ему помогло наблюдение за собственным организмом во время санаций — в определенный момент он понял, что может дышать без аппарата.
«И вот, в самый тяжелый период, после санации я попросил врача: «оставь так, без ИВЛ». Он сказал: «рискнем, через час проверю». Больше к ИВЛ меня не подключали. Несколько дней я привыкал дышать сам. Как же было здорово ворочаться на кровати, как хочешь: садиться, вставать, без оглядки на трубки!», — написал он.
В зарубежной прессе ранее также был опубликован опыт жительницы Нью-Джерси Дианы Агилар. У нее диагностировали коронавирус 18 марта, однако, как оказалось, вирус начал разрушать ее легкие еще за несколько недель до постановки диагноза. К моменту госпитализации и подключению к ИВЛ у женщины уже несколько дней держалась температура выше 40 градусов, она тяжело дышала и ощущала боль во всем теле. В полубредовом состоянии она запомнила только лица людей в белых халатах, которые казались ей ангелами.
«Я не могу дышать. Не хватает воздуха. Я сдаюсь, сдаюсь», — описала женщина свои последние мысли перед погружением в искусственную кому агентству Bloomberg. Следующие 10 дней она провела подключенной к аппарату ИВЛ. По словам врачей, только это помогло ей выжить.
«Шансов на спасение у таких больных вообще нет»
Первые аппараты вентиляции легких появились еще в 1928 году, однако вопрос их влияния на здоровье пациентов в долгосрочной перспективе по-прежнему изучен не до конца.
«Даже если пациенты переживут вентиляцию легких, некоторые из них останутся очень слабыми. Может дойти до того, что они не смогут заниматься совершенно обычными вещами — бриться, принимать ванну, готовить еду или вообще окажутся прикованными к постели», — сообщил Bloomberg руководитель отделения интенсивной терапии больницы в Кливленде Хасан Кхули.
Специалист в области болезней легких Калифорнийского университета в Ирвайне Ричард Ли, в свою очередь, отметил необходимость применения дополнительных медикаментов, чтобы пациенты могли пережить введение трубок в их организм.
«Нам приходится вводить пациентам обезболивающее и снотворное, чтобы они смогли перенести дыхательную трубку в своих легких. Чем дольше человек подключен к аппарату и находится на седативных средствах, тем серьезнее другие последствия
— снижение мышечного тонуса и силы, а также выше риск заразиться другой инфекцией в больнице», — заявил он агентству.
При этом риск смерти остается на уровне выше среднего еще как минимум год после отключения от аппарата ИВЛ, отмечают специалисты. В целом долгосрочные осложнения от аппарата варьируются в зависимости от количества времени, проведенного пациентом в подключенном состоянии, объясняла «Газете.Ru» врач-пульмонолог частной клиники Вера Литкова. По ее словам, люди с коронавирусом, как правило, находятся на ИВЛ от одной до двух недель, в то время как больным бактериальной пневмонией достаточно побыть на вентиляции сутки или двое.
«Осложнения бывают совершенно разные, все зависит от конкретного случая. Большую роль играет то, сколько времени пациент находится на вентиляции легких – это может быть как пять дней, так и целый месяц. Естественно и масштаб влияния на легкие от этого сильно различается. Также стоит учитывать изначальное состояние пациента, сопутствующие заболевания», — заявила врач.
Признал, что назвать методику ИВЛ абсолютно безвредной нельзя, и главный пульмонолог Минздрава Сергей Авдеев.
«У нас уже давно есть сведения о так называемых ИВЛ-ассоциированных повреждениях легких. ИВЛ безусловно имеет определенный повреждающий потенциал, поэтому в этой области даже существует понятие «протективная» вентиляция легких. Сегодня наши коллеги – врачи, реаниматологи – в первую очередь выбирают щадящие режимы, малые дыхательные объемы, пытаются не форсировать повышение давления в дыхательных путях», — пояснил пульмонолог «Газете.Ru».
По словам Авдеева, показания к подключению пациентов к ИВЛ четко прописаны в рекомендациях для медиков. Поэтому, если специалисты решаются на эту процедуру, это означает, что она может стать последним шансом на спасение.
«Сама по себе ИВЛ – это терапия, которая назначается тяжелым пациентам, собственные легкие которых просто не справляются с вирусом. Для поддержания газообмена необходимо замещение, протезирование функции легких. Это, по сути дела, шаг отчаяния. Но без этого, к сожалению, шансов на спасение у таких больных вообще нет», — подчеркнул пульмонолог.