Что эффективнее стентирование или шунтирование
Что лучше стентирование или шунтирование?
Стентирование ствола левой коронарной артерии при остром коронарном синдроме
Можно ли ездить за рулем после стентирования сосудов?
Что лучше стентирование или шунтирование?
Часто вопрос «что лучше стентирование или шунтирование?» задают не только пациенты. Иногда и именитые врачи заявляют: «ваши стенты забиваются и долго не служат». Так ли это?
На фото мой отец размышляет над вопросом “оперировать или нет?”
(фото-художник Антон Гутник).
Результаты трехлетнего наблюдения за пациентами во время научного исследования Syntax говорят о том, что…
Результаты трехлетнего наблюдения за пациентами во время научного исследования Syntax говорят о том, что:
Стентирование пригодно, когда поражение не комплексное.
Шунтирование остается стандартом помощи пациентам со сложными поражениями сосудов.
Под комплексностью поражения понимается, насколько многочисленны поражения у пациента в сосудах и насколько сложное каждое из них.
Таким образом, если у пациента одна короткая бляшка в сосуде, то однозначно лучше сделать стентирование, а если сужений не счесть, то лучше провести шунтирование, чем стентировать каждое из них.
Есть ли грань, по которой мы скажем: «Всё. Здесь лучше большая операция – шунтирование»?
Ответ: Да, есть.
В настоящее время существует шкала, по которой можно объективно оценить степень комплексности поражения. Чем больше единиц мы насчитаем у пациента, тем сложнее поражение. Эту шкалу называют SyntaxScore http://www.syntaxscore.com (скачать калькулятор и научиться им пользоваться).
Считается, что при сложном поражении SyntaxScore > 33 и следует проводить аортокоронарное шунтирование.
При SyntaxScore 23-32 количество событий (MACCE) начинает отличаться только через 3 года в основном за счет повторных вмешательств (шунтирование показывает меньшее количество событий). Тем не менее, риск смерти, инсульта, инфаркта остается одинаковым. То есть стентированные пациенты, в таком случае, придут чаще к Вам на стентирование опять, но умирать чаще не станут.
Стентирование или шунтирование: плюсы и минусы
Начнем с того, что у каждого метода операции есть свои плюсы и минусы. Стентирование (ангиопластика со стентированием) выполняется, если артерии поражены в 1-2 местах. Если поражены три и более сосудов, а также если бляшка имеет длительную протяжённость, то эффективнее, конечно же, будет шунтирование.
Рис. Ангиопластика со стентированием
Стентирование
Стенты располагаются на баллонах, что позволяет им в нераскрытом состоянии иметь совсем небольшие размеры, а после раздувания баллона внутри коронарной артерии расширяться, оставаясь в таком положении навсегда.
При стентировании сосудов восстанавливается просвет поражённой артерии до нормального диаметра. Стентирование выполняется инвазивно, через катетер со стентом на кончике. Катетер передвигают в нужный участок, после чего устанавливается стент, который формирует необходимую ширину сосуда, и в результате нормализуется кровоток. Помимо низкой травматичности, — отсутствия необходимости в разрезании грудной клетки — такая процедура имеет ещё ряд преимуществ. Такая операция не требует общего наркоза, она имеет непродолжительный реабилитационный период и минимальное количество осложнений.
В настоящее время в интервенционной кардиологии применяют самые различные модели стентов, отличающихся друг от друга определёнными конструктивными особенностями. Все они абсолютно совместимы с органами и тканями человека, имеют гибкую структуру и достаточно упруги, чтобы обеспечивать поддержание стенки артерии.
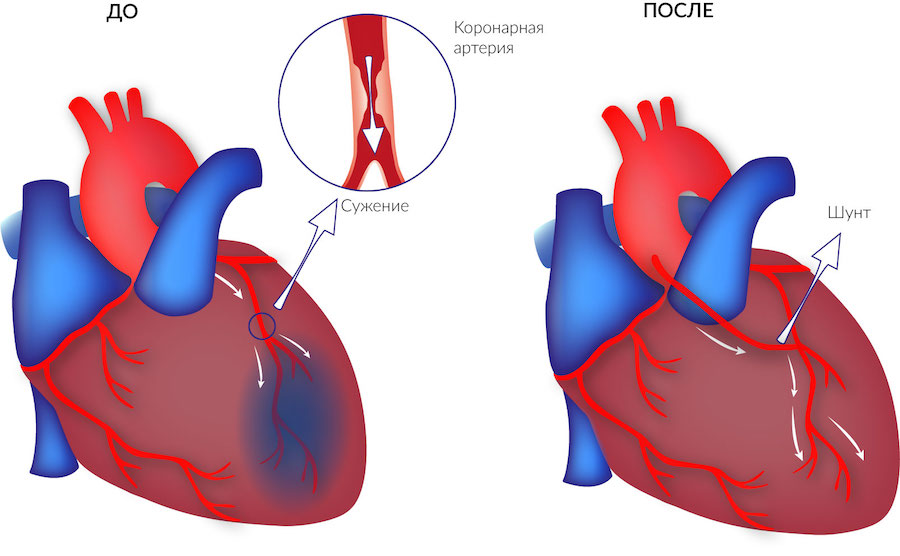
Рис. Операция шунтирования
Шунтирование
Шунтирование выполняется через открытый доступ. Такая операция позволяет с более высокой точностью выявить сужение просвета сосуда. Но при этом послеоперационный период будет дольше, так как во время операции вскрывается полость грудной клетки. Как и любое оперативное вмешательство, такая операция имеет свои риски, её нельзя делать пациентам в преклонном возрасте или при сопутствующих тяжёлых заболеваниях. Операция делается под общим наркозом. Она более инвазивная и имеет большую вероятность развития осложнений, таких, как кровотечение или инфекция.
Шунтирование или стентирование?
В последнее время кардиологи отдают предпочтение стентированию, которое в передовых медицинских центрах проводится без разрезов.
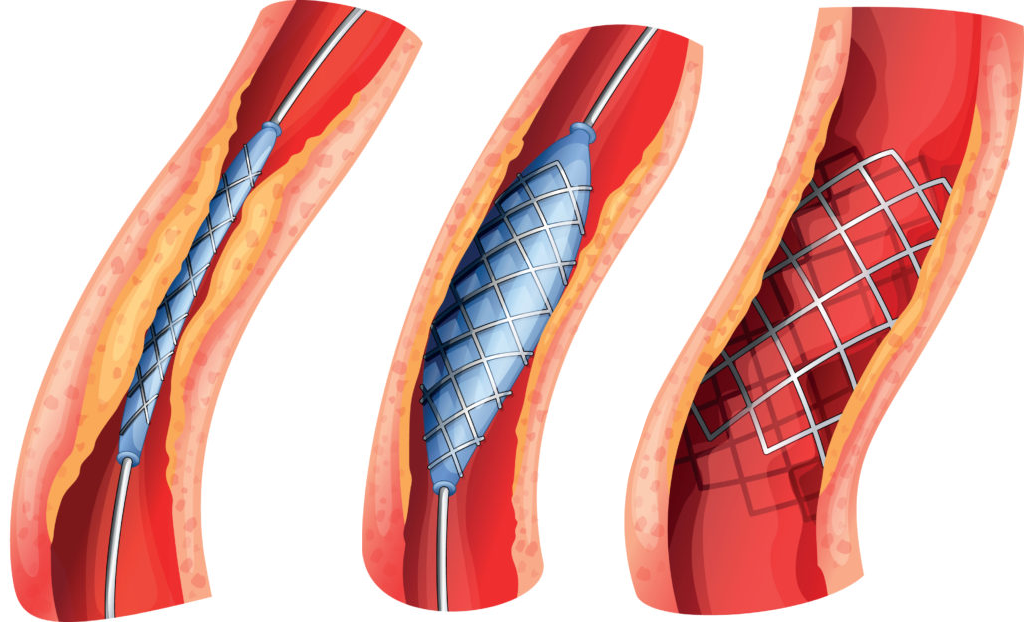
Под контролем рентгена через небольшой прокол в пораженный атеросклерозом сосуд вводится миниатюрный баллон, на котором помещается тонкая металлическая трубочка-стент диаметром 2,5–4,5 мм. Баллон продвигается в место сужения и раздувается под давлением. Холестериновая бляшка сплющивается и сосуд расширяется до нужного диаметра.
С развитием технологии стентирования доля больных, которым показана только «>операция шунтирования, составляет лишь 5–10%. И это понятно. Стентирование гораздо менее травматично и процесс реабилитации после него идет значительно быстрее (через 1–2 дня человек выписывается домой). Провести шунтирование минимальным доступом не всегда возможно. К тому же шунты, сделанные из собственных вен, неизбежно стареют. Они подвержены атеросклерозу и дегенеративным изменениям. При этом возможностей для повторного восстановления кровообращения остается очень мало. Чего не скажешь о стентах, которые сейчас выпускаются со специальным лекарственным покрытием, препятствующим рестенозу (повторному сужению) сосудов.
Почему важно лекарственное покрытие?
Доктор БОСТИ рекомендует высококачественные стенты Orsiro®, Magmaris® компании BIOTRONIK (Германия)
Рис. Стент Orsiro® BIOTRONIK
Стент Orsiro показан для сложных пациентов и поражений, в том числе:
Что выбрать коронарное шунтирование или стентирование?
В сентябрьском номере журнала «The American Journal of Cardiology» опубликованы результаты ретроспективного исследования, оценивающего влияние фракции выброса левого желудочка (ФВ ЛЖ) на долговременные исходы после разных методов реваскуляризации миокарда.
Анализ выполнен на основании выборки из базы данных «CREDO-Kyoto PCI/CABG Registry Cohort-2», в исследование включено 3584 пациентов с 3-сосудистым поражением и/или поражением ствола левой коронарной артерии, которым реваскуляризация миокарда выполнена впервые. У 2676 пациентов из них зарегистрированы нормальные показатели ФВ ЛЖ ( >50%) и 908 с ФВ ЛЖ ≤50%.
Среди пациентов с нормальной ФВ ЛЖ смертность от всех причин и смертность от ССЗ статистически значимо не отличалась в группах после коронарного шунтирования (КШ) и после рентгенэндоваскулярных методов (стентирование, ангиопластика) реваскуляризации миокарда.
Среди пациентов с ФВ ЛЖ ≤50% риск смерти в отдаленный период был значительно выше после рентгенэндоваскулярных методов реваскуляризации миокарда, чем после КШ. Отношение рисков составило 1.49, 95% ДИ 1.04 — 2.14, p = 0.03 для смерти от всех причин и 2.39, 95% ДИ 1.43 — 3.98, p 35%, но ≤ 50% отношение рисков смерти от всех причин составило 2.25, 95% ДИ 1.15 — 4.40, p = 0.02 и 4.42 для смерти от ССЗ, 95% ДИ 1.48 13.24, p = 0.01.
Источник Am J Cardiol. 2014 Jul 16. pii: S0002-9149(14)01433-7. Comparison of Five-Year Outcomes of Coronary Artery Bypass Grafting Versus Percutaneous Coronary Intervention in Patients With Left Ventricular Ejection Fractions ≤50% Versus >50% (from the CREDO-Kyoto PCI/CABG Registry Cohort-2). Marui A1, Kimura T2, Nishiwaki N3, Mitsudo K4, Komiya T5, Hanyu M6, Shiomi H2, Tanaka S7, Sakata R8; The CREDO-Kyoto PCI/CABG Registry Cohort-2 Investigators.
Комментарий: уже более 10 лет регулярно обновляются клинические рекомендации, отражающие принципы выбора метода реваскуляризации в определенных ситуациях. Практически неизменной остается рекомендация о предпочтении выполнения КШ пациентам с хроническими стабильными формами ИБС при 3-хсосудистом поражении и поражением ствола левой коронарной артерии, особенно при снижении ФВ ЛЖ. Однако, в реальной практике среди пациентов с такими характеристиками наиболее часто в дооперационный период регистрируется высокий риск периоперационной смерти и осложнений значимых для дальнейшего качества жизни пациентов. Поэтому и врачи, и пациенты очень часто стоят между Сциллой и Харибной. Что выбрать КШ с большим риском периоперационных осложнений, но вероятностью лучшего исхода в будущем или выбрать стентирование с меньшим риском осложнений и смерти во время выполнения вмешательства, но более высоким риском худшего прогноза в будущем? Вероятно, оптимальным сегодня является индивидуализированный подход, учитывающий результаты исследования, возможности и (что очень важно) периоперационные результаты применения разных методов реваскуляризации в конкретной клинике, а также мнение пациента.
Аортокоронарное шунтирование и стентирование – что выбрать?
Аортокоронарное шунтирование (АКШ) и стентирование коронарных артерий – основные методы хирургического лечения ишемической болезни сердца (ИБС). Они преследуют единую цель – реваскуляризацию, то есть восстановление кровоснабжения миокарда. Однако достигается она разными средствами:
Вопросы выбора между аортокоронарным шунтированием и стентированием дискутируются кардиологами и кардиохирургами не первое десятилетие. Им посвящены многочисленные крупные международные исследования. Они доказали, что кажущаяся очевидной предпочтительность стентирования в силу его меньшей инвазивности не всегда оправдана. Обобщенные сравнительные результаты АКШ и стентирования выглядят следующим образом:
Ранняя послеоперационная и периоперационная (в течение месяца) летальность
Острый инфаркт миокарда
Операция реваскуляризации в течение 5 лет
Выживаемость пациентов с диабетом
А вот с какой частотой возникают рецидивы стенокардии и необходимость в повторной операции после АКШ и стентирования:
Годы после операции
АКШ (% пациентов, где первое число – рецидив стенокардии, второе – необходимость в повторной операции)
Стентирование (% пациентов, где первое число – рецидив стенокардии, второе – необходимость в повторной операции)
В самом общем виде можно отметить, что чаще показано стентирование пациентам:
АКШ в первую очередь проводится в случаях:
Ведущие клиники мира по АКШ и стентированию
Лучшие кардиоцентры мира имеют огромный опыт в выполнении АКШ и стентирования у особо сложных пациентов:
В числе таких центров с безупречным международным авторитетом:
Кроме того, что в них трудятся светила мировой кардиохирургии, они оснащены передовым оборудованием и применяют только современные технологии и лучшие расходные материалы. Например, для стентирования используются стальные, кобальт-хромовые, платиново-хромовые, полимерные конструкции с особым покрытием или функцией постоянного выделения препаратов, препятствующих повторному стенозу артерий – сиролиимуса, эверолимуса, зотаролимуса, паклитаксела. Применяются биоабсорбируемые и постоянные стенты III-IV поколений, последовательно и дозированно высвобождающие несколько заключенных в них препаратов. Это позволяет успешно, с долгосрочным положительным эффектом выполнять стентирование пациентам, которым при других обстоятельствах было бы показано только АКШ, но риск которого для них неоправданно высок.
Руководитель Кардиохирургического центра больницы Шаарей Цедек в Иерусалиме профессор Даниэль Битран подчеркивает, что не существует абстрактно идеального метода реваскуляризации миокарда. Так, если одному пациенту стентирование обеспечит нормальное коронарное кровообращение на долгие годы, то другому может потребоваться повторная операция в ближайшие 3-5 лет.
Сопоставить риски и выгоды АКШ и стентирования у конкретного пациента помогает шкала SYNTAXScore. Она позволяет определить у него риск неблагоприятных событий (смерть, инфаркт миокарда, инсульт, необходимость в повторной реваскуляризации) в случае выбора стентирования в качестве первой операции для восстановления коронарного кровотока. Шкала была разработана для долгосрочного прогнозирования результатов стентирования у пациентов со стенозом ствола левой коронарной артерии, поражением 3-х коронарных сосудов и другими сложными анатомическими вариантами. Оценка проводится в 10 этапов, и по результатам начисленных баллов пациент попадает в группу низкого, промежуточного или высокого риска по неблагоприятным событиям, что является весомым аргументом в определении дальнейшей тактики.
Таким образом, выбор между АКШ и коронарным стентированием сложен, часто неоднозначен и требует комплексной оценки индивидуальных особенностей пациента. Она касается не только анатомии и функций коронарных и периферических (если планируется АКШ) сосудов, но и множества других характеристик.
Стентирование или шунтирование: плюсы и минусы
Начнем с того, что у каждого метода операции есть свои плюсы и минусы. Стентирование (ангиопластика со стентированием) выполняется, если артерии поражены в 1-2 местах. Если поражены три и более сосудов, а также если бляшка имеет длительную протяжённость, то эффективнее, конечно же, будет шунтирование.
Рис. Ангиопластика со стентированием
Стентирование
Стенты располагаются на баллонах, что позволяет им в нераскрытом состоянии иметь совсем небольшие размеры, а после раздувания баллона внутри коронарной артерии расширяться, оставаясь в таком положении навсегда.
При стентировании сосудов восстанавливается просвет поражённой артерии до нормального диаметра. Стентирование выполняется инвазивно, через катетер со стентом на кончике. Катетер передвигают в нужный участок, после чего устанавливается стент, который формирует необходимую ширину сосуда, и в результате нормализуется кровоток. Помимо низкой травматичности, — отсутствия необходимости в разрезании грудной клетки — такая процедура имеет ещё ряд преимуществ. Такая операция не требует общего наркоза, она имеет непродолжительный реабилитационный период и минимальное количество осложнений.
В настоящее время в интервенционной кардиологии применяют самые различные модели стентов, отличающихся друг от друга определёнными конструктивными особенностями. Все они абсолютно совместимы с органами и тканями человека, имеют гибкую структуру и достаточно упруги, чтобы обеспечивать поддержание стенки артерии.
Рис. Операция шунтирования
Шунтирование
Шунтирование выполняется через открытый доступ. Такая операция позволяет с более высокой точностью выявить сужение просвета сосуда. Но при этом послеоперационный период будет дольше, так как во время операции вскрывается полость грудной клетки. Как и любое оперативное вмешательство, такая операция имеет свои риски, её нельзя делать пациентам в преклонном возрасте или при сопутствующих тяжёлых заболеваниях. Операция делается под общим наркозом. Она более инвазивная и имеет большую вероятность развития осложнений, таких, как кровотечение или инфекция.
Шунтирование или стентирование?
В последнее время кардиологи отдают предпочтение стентированию, которое в передовых медицинских центрах проводится без разрезов.

Под контролем рентгена через небольшой прокол в пораженный атеросклерозом сосуд вводится миниатюрный баллон, на котором помещается тонкая металлическая трубочка-стент диаметром 2,5–4,5 мм. Баллон продвигается в место сужения и раздувается под давлением. Холестериновая бляшка сплющивается и сосуд расширяется до нужного диаметра.

С развитием технологии стентирования доля больных, которым показана только «>операция шунтирования, составляет лишь 5–10%. И это понятно. Стентирование гораздо менее травматично и процесс реабилитации после него идет значительно быстрее (через 1–2 дня человек выписывается домой). Провести шунтирование минимальным доступом не всегда возможно. К тому же шунты, сделанные из собственных вен, неизбежно стареют. Они подвержены атеросклерозу и дегенеративным изменениям. При этом возможностей для повторного восстановления кровообращения остается очень мало. Чего не скажешь о стентах, которые сейчас выпускаются со специальным лекарственным покрытием, препятствующим рестенозу (повторному сужению) сосудов.
Почему важно лекарственное покрытие?
Доктор БОСТИ рекомендует высококачественные стенты Orsiro®, Magmaris® компании BIOTRONIK (Германия)
Рис. Стент Orsiro® BIOTRONIK
Стент Orsiro показан для сложных пациентов и поражений, в том числе: