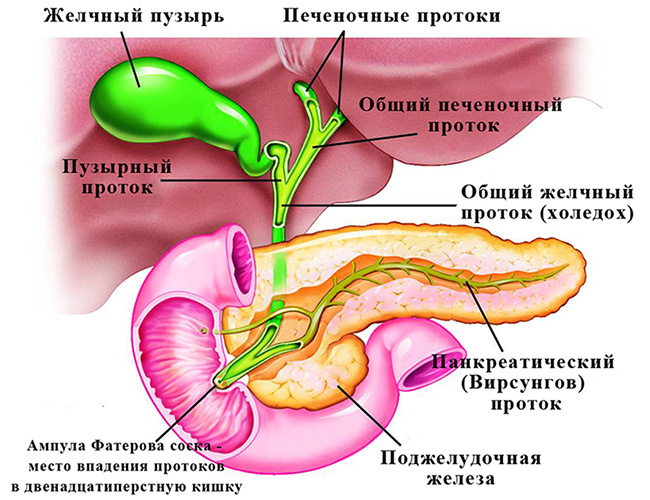
Что такое холедоха поджелудочной железы
Холедохолитиаз
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Причём они либо попадают туда из желчного пузыря, либо образуются непосредственно в холедохе. Как правило, лечение такого заболевания оперативное. Отметим, что заболевание является достаточно серьёзным особенно в тех случаях,когда развиваются тяжёлые осложнения в виде перекрытия протока, тогда возникает угроза жизни пациенту.
Как камни появляются в желчном протоке?
Обычно они формируются в желчном пузыре и перемещаются с током желчи через пузырный проток. При этом общий вид камней, находящихся в пузыре и в протоках, их микроструктура и химический состав идентичны. Доказательством пузырного происхождения конкрементов считается наличие на их поверхности граней, которые формируются вследствие соприкасания нескольких камней в желчном пузыре. Вероятность перемещения камней в холедох тем больше, чем шире диаметр пузырного протока. В некоторых случаях камнеобразование может происходить непосредственно в просвете самого холедоха. Это возникает при условии затруднения оттока желчи по протокам.
Причинами образования камней в желчевыводящих путях могут быть:
Диагностика холедохолитиаза не может основываться только на клинике. Пузырные камни в общем желчном протоке клинически выявляются не всегда, и могут существовать бессимптомно длительное время. Только появление приступа печеночной колики с последующей желтухой наводит на мысль о возможной проблеме в желчевыводящих путях. Характер печеночной колики при холедохолитиазе ничем не отличается от таковой, исходящей из желчного пузыря. Хотя иногда боль может локализоваться несколько выше и медиальнее, чем при холецистолитиазе, в надчревной области. Еще реже наблюдается непереносимая боль при внезапной закупорке камнем области дуоденального сосочка (так называемый “сосочковый илеус”).
При наличии мелких (менее 5-7 мм) конкрементов в желчном пузыре у любого больного с желчнокаменной болезнью следует подозревать присутствие камней в холедохе, так как такие размеры позволяют им беспрепятственно мигрировать через пузырный проток. Особенно следует насторожиться при билирубинемии (даже небольшом повышении билирубина в сыворотке крови). Обычно одновременно повышается уровень щелочной фосфатазы, вероятно повышение уровня аминотрансфераз. Однако, после устранения обструкции (закупорки), уровень аминотрансфераз, как правило быстро нормализуется. Тогда как уровень билирубина нередко остается повышенным в течение 2 недель, еще дольше сохраняется повышенный уровень щелочной фосфатазы.
Лабораторная диагностика.
Бессимптомный холедохолитиаз может не сопровождаться изменениями в лабораторных анализах. При развитии воспаления в крови повышается уровень лейкоцитов, СОЭ. При нарушении оттока желчи наблюдают повышение концентрации билирубина (за счёт прямой фракции), повышение уровня аминотрансфераз (трансаминаз) и щелочной фосфатазы в биохимическом анализе крови, увеличивается содержание жёлчных пигментов в моче. Может отсутствовать стеркобилин в кале. Очень грозным лабораторным симптомом является повышение амилазы крови, так как это говорит о поражении поджелудочной железы.
Инструментальная диагностика.
Поэтому во многих случаях приходится прибегать к дополнительным методам:
Следующие два метода диагностики являются инвазивными, поэтому могут применяться только при нахождении пациента в стационаре. Речь идет об эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) и чрескожной чреспеченочной холангиографии (ЧЧХГ).
К дополнительным методам обследования можно отнести компьютерную томографию и видеодуоденоскопию.
Основные проявления холедохолитиаза
При латентном холедохолитиазе характерны жалоба на тупую боль под правой реберной дугой.
При диспептической форме холедохолитиаза больной жалуется на нехарактерную давящую боль под правой реберной дугой или в надчревной области, на диспепсию, тошноту, отрыжку, газы и непереносимость жирной пищи.
Подробнее об осложнениях холедохолитиаза
2. Желтуха. Всегда имеет застойный характер. Закупорка, как правило, бывает неполной и интенсивность повышения билирубина колеблется. Подозрительной в отношении холедохолитиаза должна быть не только любая желтуха на фоне печеночной колики, но и мимолетная субиктеричность, особенно, если она часто повторяется. Однако, даже тяжелый холедохолитиаз далеко не всегда проявляется желтухой. Еще Kehr отмечал, что иногда при нагромождении камней желчь, «словно горный ручей, свободно переливается через камни». Более чем у 1/3больных холедохолитиазом желтухи не бывает. Значительно реже случается проявление желтухи без сопутствующей ей желчной колики.
Лечение холедохолитиаза может быть только хирургическим. Однако, это не означает обязательного выполнения большой операции с большим разрезом на животе.
Наиболее часто при холедохолитиазе проводится удаление конкрементов желчных протоков эндоскопическим способом.
В стационаре пациенту проводят ЭРХПГ для уточнения наличия камня, его локализации и других параметров. Если диагноз холедохолитиаза подтвержден, это исследование превращается из диагностического в лечебное. Выполняется рассечение суженной зоны Фатерова сосочка (папиллосфинктеротомия), дробление камней (литотрипсия) или их удаление (экстракция). Тактика хирурга зависит от размеров камня. Камни более 2 см обычно дробят, менее 1 см чаще отходят самостоятельно в течение 2 суток. Но как показывает практика, в большинстве случаев, чтобы удалить или обеспечить самостоятельное отхождение камней, приходится прибегать к эндоскопической папиллосфинктеротомии. Редко удается этого избежать.
Когда невозможно удалить камень эндоскопическим методом, прибегают к хирургической операции. Операцию выполняют классическим методом или путем лапароскопии. Во время операции проводят рассечение холедоха (холедохотомию) специальным инструментом и удаление камней. Во всех случаях лечения холедохолитаза одномоментно проводят удаление желчного пузыря (если он не был удален ранее). В дальнейшем после хирургического лечения необходимо проходить послеоперационное обследование, соблюдать рекомендации по режиму, питанию и приему медикаментов, которые будут назначены лечащим врачом в стационаре.
В любом случает тактика обследования и лечения должна определяться специалистом и направляться от простых методов диагностики и лечения к более сложным.
В нашей Клинике выполняется полный спектр диагностики, хирургического и эндоскопического лечения желчнокаменной болезни и ее осложнений. Оперативное лечение в большинстве случаев проводится малоинвазивно с применением лапароскопических и эндоскопических технологий.
Хронический холецистит: причины, симптомы и лечение
Хронический холецистит – это воспалительный процесс желчного пузыря, который имеет хроническое течение и отличается рецидивирующим характером. В основе патогенетического механизма лежит нарушение выхода желчи, застойные явления желчного пузыря и протоков. Часто холецистит развивается вместе с желчнокаменной болезнью. Пожилые женщины более подвержены этой патологии, чем мужчины. Средний возраст больных хронической формой заболевания – 40-60 лет.
Строение и функции желчного пузыря
Желчный пузырь расположен на левой стороне брюшной полости под печенью. Этот орган активно участвует во многих жизненных процессах, например в процессе пищеварения.
Внутреннее воспаление приводит к нарушению многих функций и значительно влияет на общее состояние здоровья. Воспаление поражает как сам мочевой пузырь, так и его каналы.
Виды холецистита
Основным признаком для классификации хронического холецистита, безусловно, является наличие или отсутствие камней (конкрементов) в желчном пузыре. В этом отношении различают калькулезную и некалькулезную форму заболевания.
Если говорить о возбудителе воспалительного процесса, то различают такие формы заболевания (по частоте его возникновения), как бактериальная, вирусная, паразитарная, аллергическая, немикробная (иммуногенная), ферментативная и идиопатическая (имеет неясное происхождение).
Течение воспалительного процесса также неравномерно и зависит от определенных факторов, в том числе от индивидуальных особенностей организма. Протекать хронический холецистит может в фазе обострения, для которой характерна яркая клиническая картина. Также наблюдается угасание обострения, стойкая или нестойкая ремиссия.
Симптомы воспаления желчного пузыря
Наличие холецистита легко заметить. Они характеризуются своей интенсивностью и количеством, но могут меняться в зависимости от формы заболевания. Многие больные испытывают появление сердечных болей и психических расстройств. В том случае, если желчный пузырь заполнен камнями, размер которых достигает 5 мм, возможен приступ печеночных колик.
Причины возникновения холецистита
Особенности течения холецистита
Патогенез заболевания связан с двигательной дисфункцией желчного пузыря. Нарушается нормальное течение желчи, происходит ее застой. Позже добавляется инфекция. Развивается воспалительный процесс. При хронической форме заболевания воспаление развивается гораздо медленнее и отмечается вялое течение.
Воспалительный процесс может постепенно переходить от стенок желчного пузыря к желчным протокам. Длительное течение сопровождается образованием спаек, деформацией мочевого пузыря, сращиванием с соседними органами (кишечником), образованием свища.
Методы диагностики воспаления желчного пузыря
Основой для диагностики холецистита является история болезни, собранная терапевтом. При первоначальном обследовании врач проводит сканирование живота. Во время брюшного зонда специалист спрашивает о болезненных ощущениях на правой стороне туловища, определяет точечное напряжение мышц в области исследуемого органа. Болевой синдром возникает при легком постукивании по области правого подреберья.
Эти методы позволяют определить биохимический состав мочевого пузыря, а также наличие камней и их размер. Лечение включает в себя поддержание нормального уровня желчных кислот.
Методы лечения холецистита
Принятые меры направлены на устранение воспаления в желчном пузыре, освобождение желчных протоков и нормализацию работы органа.
Список препаратов от хронического холецистита
Предлагаем рейтинг препаратов для лечения обострения при хроническом холецистите. Список составлен на основании эффективности, безопасности и соотношения цена-качество. Перед началом лечения рекомендуется проконсультироваться с врачом.
№1 – «Фестал» (Sanofi Aventis, Индия)
Проявляет амилолитическую, желчегонную, липолитическую, протеолитическую и стабилизирующую поджелудочную функцию. Этот ферментный препарат может компенсировать проблему выделительной активности поджелудочной железы, одновременно поддерживая функцию печени и желчевыводящих путей.
Производитель: Sanofi Aventis [Санофи-Авентис], Индия
№2 – «Амоксиклав» (Lek d. d., Словения)
Назначается при желчевыводящих инфекциях (холецистит, холангит). Длительность применения зависит от типа продолжительности болезни и поэтому может быть определена только лечащим врачом. Терапия должна проводиться не дольше 14 дней.
Производитель: Lek d. d. [Лек д.д.], Словения
№3 – «Карсил» (Sopharma, Болгария)
Чрезвычайно эффективный препарат, который не только восстанавливает поврежденные участки печени, но и стимулирует активный рост гепатоцитов. В основе этого препарата лежит активный ингредиент силимарин, то есть экстракт расторопши. Выпускается в упаковках по 80и 180шт.
Существует ряд заболеваний, при которых назначают препарат: хронический гепатит, алкоголизм и цирроза печени. Также «Карсил» снимает интоксикацию организма и помогает восстановиться при хронической форме холецистита.
Производитель: Sopharma [Софарма], Болгария
№4 – «Бактериофаг» (Микроген НПО, Россия)
Иммунобиологический препарат разработан от гнойно-воспалительных заболеваний, вызванных стафилококком. Назначается в составе комплексной терапии. Стафилококковый раствор назначается при острой и хронической форме холецистита в сочетании с другими лекарственными средствами. Можно использовать детям до 18 лет, в период беременности и лактации.
Производитель: Микроген НПО, Россия
№5 – «Пиобактериофаг» (Микроген НПО, Россия)
Поливалентный очищенный раствор используется в качестве антибактериального препарата. Назначается для профилактики и лечения разных форм энтеральных и гнойно-воспалительных заболеваний. Назначается в любом возрасте внутрь за 30-60 минут до еды. Курс лечения составляет от 1 до 2 недель.
Производитель: Микроген НПО, Россия
№6 – «Урсофальк» (Losan Pharma, Германия)
Капсулы способствуют растворению холестериновых желчных конкрементов. Гепатопротекторное средство содержит урсодезоксихолевую кислоту, которая снижает гепатотоксичность гидрофобных желчных солей. Обычно назначается по 10 мг в сутки. Если иное не предписано врачом. Длительность терапии зависит от показаний.
Производитель: Losan Pharma [Лозан Фарма], Германия
№7 – «Но-шпа» (Chinoin, Венгрия)
Спазмолитическое лекарственное средство на основе дротаверина гидрохлорида. Представляет собой производное изохинолина. Способствует расслаблению гладкой мускулатуры. Следует придерживаться рекомендаций по дозированию, указанных в инструкции. В противном случае возможны побочные реакции со стороны сердца и сосудов. Выпускается в таблетированной форме по 24и 100шт.
Производитель: Chinoin [Хиноин], Венгрия
№8 – «Холензим» (Белмедпрепараты, Россия)
Разработан для лечения хронического холецистита у взрослых. Ферментный и желчегонный препарат сдержит сухую желчь, измельченную высушенную поджелудочную железу и слизистые оболочки тонкой кишки убойного скота. Желчегонное средство нормализует процессы пищеварения, улучшая состояние желудочно-кишечного тракта.
Производитель: Белмедпрепараты, Россия
№9 – «Мезим форте» (Berlin-Chemie/A. Menarini)
Содержит панкреатин и способствует нормализации процессов пищеварения. Ферментный препарат компенсируют функциональную недостаточность поджелудочной железы.
Широко используется для устранения воспалительных и дистрофических заболеваний желчного пузыря и желудка. Способствует улучшению пищеварительных процессов. Назначается для устранения симптомов холецистита у женщин при беременности только после консультации с врачом.
Производитель: Berlin-Chemie/A. Menarini [Берлин-Хеми/А. Менарини], Германия
№10 – «Холосас» (Алтайвитамины, Россия)
Желчегонный препарат выпускается в форме сиропа и содержит экстракт плодов шиповника. Растительное лекарственное средство обладает выраженным желчегонным эффектом. Назначается при гепатите и некалькулезном холецистите.
Производитель: Алтайвитамины, Россия
№11 – «Амоксициллин» (АВВА РУС, Россия)
Полусинтетический антибиотик пенициллинового ряда обладает широким спектром действия. Оказывает выраженное бактерицидное действие. Назначается против анаэробных грамотрицательных и грамположительных бактерий. Назначается при хронической и острой форме холецистита.
Производитель: АВВА РУС, Россия
№12 – «Флемоксин Солютаб» (Astellas Pharma Inc., Нидерланды)
Антибактериальное средство, которое относится к пенициллиновому ряду и обладает широким спектром действия. Назначается для проведения монотерапии чаще всего в комбинации с клавулановой кислотой. Используется для лечения хронического холецистита у взрослых, эффективно устраняя не только симптомы, но и причины.
Производитель: Astellas Pharma Inc. [Астеллас Фарма], Нидерланды
№13 – «Аллохол» (Вифитех, Россия)
Таблетки для лечения болезней желчевыводящих путей на основе активированного угля, сухой желчи, экстракта крапивы и чеснока. Желчегонное средство снижает процессы брожения и гниения в кишечнике. Способствует усилению секреторных функций гепатоцитов и повышает секреторную активность органов желудочно-кишечного тракта.
Производитель: Вифитех, Россия
№14 – «Урсосан» (ЗиО-Здоровье, Россия)
Капсулы содержат урсодезоксихолевую кислоту и представляют собой гепатопротектор. Обладают холелитолитическим и желчегонным действием. Назначается для лечения хронического калькулезного холецистита, эффективно устраняет причины и симптомы заболевания.
Производитель: ЗиО-Здоровье, Россия(Подольск)
Прогноз и профилактика холецистита
Если лечение хронического холецистита проводится с соблюдением рекомендаций врача, в том числе строгой диеты, тогда прогноз благоприятный. Но болезнь опасна из-за возможных осложнений: разрыве воспаленного органа на фоне перитонита, что может привести к летальному исходу. Пациент должен находиться под наблюдением специалиста, потому как в процессе лечения крайне важно следить за динамикой.
Первичная профилактика холецистита включает ведение здорового образа жизни, ограничение спиртных напитков и исключение таких вредных привычек, как курение и переедание. Обязательно нужно вести активный образ жизни, время диагностировать и лечить застойные явления в организме. Также следует избегать паразитарных инвазий и стрессовых ситуаций.
Механическая желтуха. Рак поджелудочной железы
Механическая желтуха – что это такое?
Так вот, любое препятствие на пути «движения» желчи в кишку и формирует патологическое состояние под названием «механическая желтуха». Желчь начинает накапливаться в желчных протоках и желчном пузыре, увеличивая и расширяя их. Избыток желчи выделяется в кровь, и организм выводит ее другими путями, в том числе почками и кожей. Поэтому одним из начальных признаков механической желтухи является повышение в крови билирубина – желчного пигмента, который является основным компонентом желчи. Так как желчь не поступает в кишечник и не окрашивает кал, тот становится светлым, вплоть до серого цвета. Моча при этом сильно темнеет из-за повышенного выделения билирубина почками. Кожа желтеет, при этом из-за избытка в крови солей желчных кислот может начаться сильный кожный «зуд».
Механическая желтуха: причины возникновения.
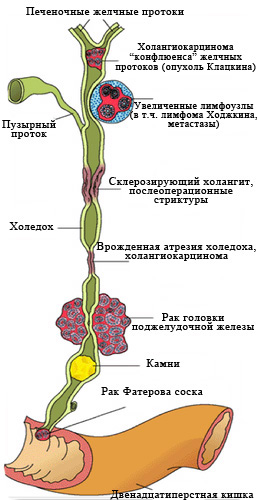
Рис. 2 Наиболее частые причины
возникновения механической желтухи.
Заболеваний, вызывающих нарушение оттока желчи, множество.
От того, является ли причиной злокачественный процесс или другое заболевание (камни, послеоперационные и воспалительные стриктуры, врожденная генетическая патология) принципиально зависят способ лечения, его результат, а также прогноз заболевания (т.е. предполагаемые продолжительность и качество жизни с этим заболеванием и его «излечимость»).
К сожалению, в 40-67% случаев причиной механической желтухи являются опухоли, причем доброкачественными они бывают лишь в 2-3% случаев.
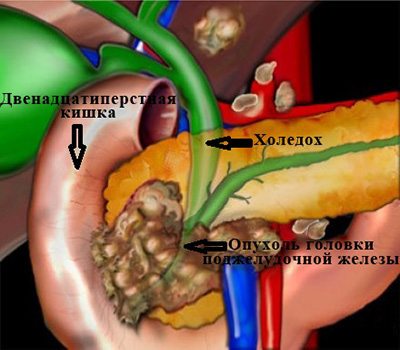
Самая частая причина, с которой приходится сталкиваться врачам – это рак головки поджелудочной железы.
Опухоль сдавливает проток извне, нарушая отток желчи. (рис. 3)
Механическая желтуха при раке поджелудочной железы – способы лечения
поджелудочной железы.
Рассмотреть все возможные виды лечения при различных причинах возникновения механической желтухи в рамках одной статьи невозможно. Поэтому я остановлюсь более подробно на вариантах лечения самой сложной категории больных – со злокачественными образованиями, вызывающими сдавление желчных протоков.
Единственный шанс больных со злокачественным образованием, вызывающим механическую желтуху – это радикальная хирургическая операция (полное удаление или резекция части органа), но возможна она менее чем в 30% случаев. Это происходит оттого, что заболевание развивается очень медленно и начинает «проявляться» уже на далеко зашедшей стадии.
В каждом случае вопрос о возможности полного удаления опухоли решается индивидуально, это зависит от множества факторов: распространенности процесса, возраста больного, наличия сопутствующих заболеваний и т.п. Эти операции считаются одними из самых сложных в современной абдоминальной хирургии и выполняются, как правило, в специализированных отделениях опытными хирургами-онкологами.
Все остальные способы лечения – лучевая, химиотерапия (так называемые БАДы, фито- и гомеопатическую терапию я «лечением» не считаю в принципе) малоэффективны и направлены лишь на замедление роста опухоли и улучшение «качества жизни» пациента.
Чем опасна механическая желтуха?
Как я уже упоминал, основным параметром, который оценивает выраженность механической желтухи, является уровень общего билирубина в крови. Все вышеперечисленные способы лечения, в том числе и радикальное хирургическое вмешательство, за редким исключением, возможны при уровне общего билирубина крови ниже 50-90 мкмоль\л (норма 3-17 мкмоль\л) из-за высокого риска осложнений. Однако видимая желтушность склер и кожи возникает, как правило, при уровне билирубина выше 100-120 мкмоль\л. При уровне выше 300-350 мкмоль\л билирубин начинает проникать через гематоэнцефаличсекий барьер, т.е. поступать в головной мозг и при дальнейшем нарастании вызывает тяжелую интоксикацию, вплоть до летального исхода.
По данным литературы в условиях обструкции желчных путей и их воспаления оперативное лечение является рискованным, сопровождается большим количеством осложнений, а летальность достигает 10-34%, что в 4 раза выше, чем в тех случаях, когда механическую желтуху удается ликвидировать до операции.
Поэтому одной из первых задач при лечении механической желтухи является снижение уровня билирубина в крови – для лечения интоксикации и подготовки больного для того или иного вида специализированной медицинской помощи (операция, химио- или лучевая терапия).
Выбор метода лечения механической желтухи
Консервативная терапия (внутривенные инфузии препаратов) у больных механической желтухой опухолевого генеза редко бывает эффективна. И на первый план выходят хирургические способы декомпрессии желчных протоков – т.е. способы, направленные на восстановление оттока желчи из желчных протоков в пищеварительный тракт. Среди хирургических способов лечения механической желтухи можно выделить три основных направления:
декомпрессии желчных протоков – т.е. способы, направленные на восстановление оттока желчи из желчных протоков в пищеварительный тракт. Среди хирургических способов лечения механической желтухи можно выделить три основных направления:
Последний способ на сегодняшний день используется достаточно редко, так как он сопряжен с боʹльшим количеством осложнений. Его применяют при технической невозможности выполнения операции первыми двумя способами или при отсутствии в стационаре специалистов нужного профиля.
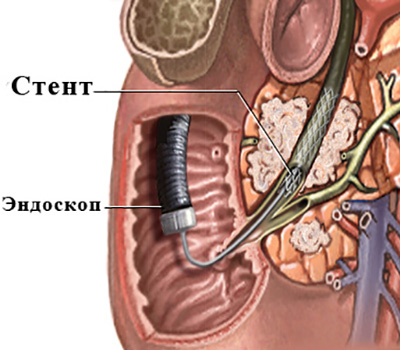
Выбор же между эндоскопическими («ретроградными») (рис.4) или чрескожнымичреспеченочными («антеградными») (рис. 5) методиками при прочих равных, во многом зависит от конкретной ситуации.
Рис. 4 «Ретроградное» стентирование холедоха при помощи
эндоскопа для лечения механической желтухи, вызванной
сдавлением холедоха опухолью поджелудочной железы.
Так, для технической возможности чрескожной пункции под контролем ультразвука необходимым условием является расширение внутрипеченочных желчных протоков. В то же время, применение эндоскопических методик у пациентов, ранее перенесших операцию на желудке или двенадцатиперстной кишке, а также с механической желтухой, вызванной опухолью в «воротах» печени затруднено а, порою, и невозможно.
У 70-80% процентов пациентов с механической желтухой возможно применение обоих способов декомпрессии, и тогда выбор во многом зависит от того, насколько тот или иной способ более распространен в конкретном стационаре (техническая оснащенность, опыт того или иного специалиста, от которого во многом зависит процент успешных вмешательств и количество осложнений).
Механическая желтуха – хирургическое лечение в Санкт-Петербурге
В ГБУЗ «Городская больница №40» реализована возможность оказания неотложной и экстренной медицинской помощи больным с механической желтухой любой этиологии всеми перечисленными способами. Наличие новейшего оборудования и опытных специалистов позволяет обеспечить оказание своевременной высококвалифицированной медицинской помощи этой сложной категории больных.
Подробнее о малоинвазивных методиках чрескожногочреспеченочного дренирования и стентирования желчных протоков для купирования механической желтухи можно узнать из второй части статьи.
Чрескожное чреспеченочное дренирование и стентирование желчных протоков для лечения механической желтухи.
Являясь специалистом-рентгенохирургом, хочу подробнее остановиться именно на методике чрескожной чреспеченочной декомпрессии желчных протоков при злокачественной природе механической желтухи.
Чрескожная чреспеченочная холангиография – условия выполнения, преимущества и недостатки метода.
Необходимым условием для выполнения чрескожной пункции является расширение внутрипеченочных желчных протоков до 3-5 мм. При механической желтухе любой этиологии это явление достаточно распространено, при нарушении оттока желчи, она начинает накапливаться в первую очередь именно в протоках, постепенно расширяя их. Если препятствие (камень или опухоль) не полностью сдавливает холедох, т.е. часть желчи все-таки оттекает в кишку, то этот процесс может занять некоторое время.
Преимущества метода:
Недостатки метода:
В стационаре больные с механической желтухой поступают на отделения хирургии/онкологии. Как правило, операции направленные на декомпрессию желчных протоков являются ургентными – т.е. достаточно срочными, чтобы избежать осложнений, связанных с интоксикацией билирубином, но при этом и не выполняющиеся сразу же при поступлении больного. Обычно у врачей есть 1-3 дня на дообследование пациента – установку причины желтухи (камень, опухоль, стриктура), определение уровня билирубина крови, и др. анализы, которые нужно учитывать при подготовке к операции.
Больному объясняются цели операции, ее риски и возможные осложнения, подписывается добровольное информированное согласие на процедуру. Накануне разрешается легкий ужин, в день вмешательства – голод.
Чрескожное чреспеченочное дренирование при раке поджелудочной железы и желчных протоков.
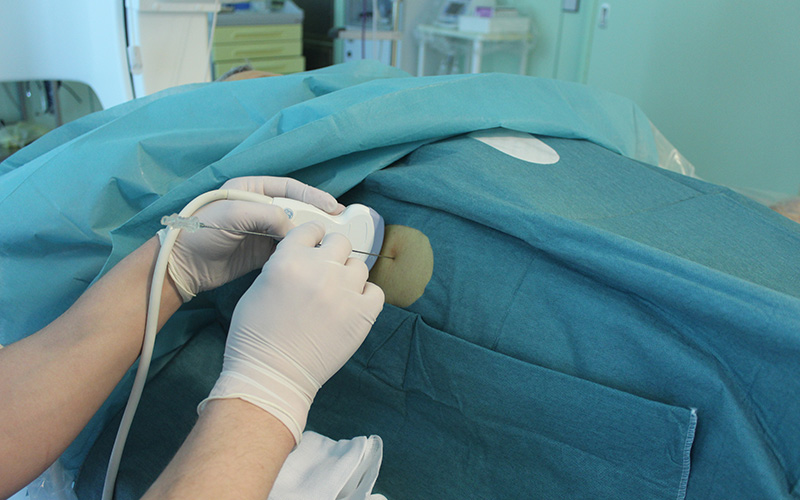
Рис. 2. Пункция желчных протоков под контролем ультразвука справа в 8 межреберьи.
Операции чрескожного чреспеченочного холангиодренирования (ЧЧХД) и стентирования проводятся в специально оборудованной рентгеноперационной.
Вмешательство выполняется под местной анестезией, как правило, 20-30 мл 1% раствора лидокаина. В условиях нашего стационара в операционной всегда находится врач анестезиолог-реаниматолог, который в случае необходимости обеспечивает проведение внутривенной анестезии.
Место пункции выбирается индивидуально, в зависимости от анатомического строения и локализации препятствия. Как правило, доступ к протокам правой доли печени осуществляется из 7-8 межреберья по линии проведенной перпендикулярно от переднего угла подмышечной впадины. Доступ к протокам левой доли – из-под мечевидного отростка.
Правильный выбор доступа в наибольшей степени влияет на безопасность методики.
Как происходит операция дренирования желчных протоков?
После обработки кожи раствором антисептика и анестезии, кожа в месте пункции надсекается скальпелем, для облегчения ввода пункционной иглы. Сама игла имеет диаметр менее 1 мм. Под контролем ультразвука или рентгеноскопии она проводится на глубину в 5-10 см до попадания в расширенный желчный проток.
Через иглу вводится несколько миллилитров неионного йодсодержащего контрастного препарата (омнипак, оптирей). Это делается для того, чтобы убедиться в попадании именно в желчный проток, а не сосуды печени. Через просвет иглы заводится тонкий мягкий проводник диаметром до 0,3 мм, игла извлекается, а по установленному проводнику заводится тонкий пластиковый катетер (диаметр менее 2 мм). Через него вводится 20-30 мл контрастного вещества – выполняется т.н. холангиография.
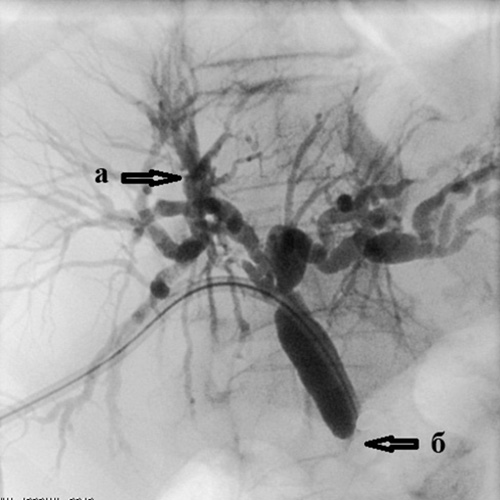
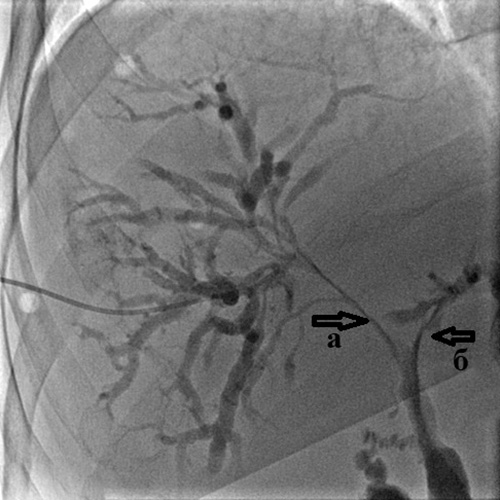
Рис. 3. Чрескожная чреспеченочная холангиография.
Определяется:
а) выраженное расширение внутрипеченочных желчных протоков;
б) полный блок в дистальной трети холедоха (сдавление опухолью головки поджелудочной железы)
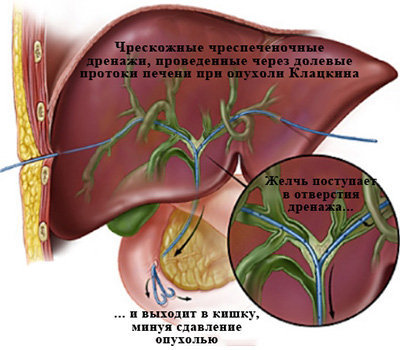
Рис. 4. Холангиография при механической желтухе,
вызванной опухолью Клацкина.
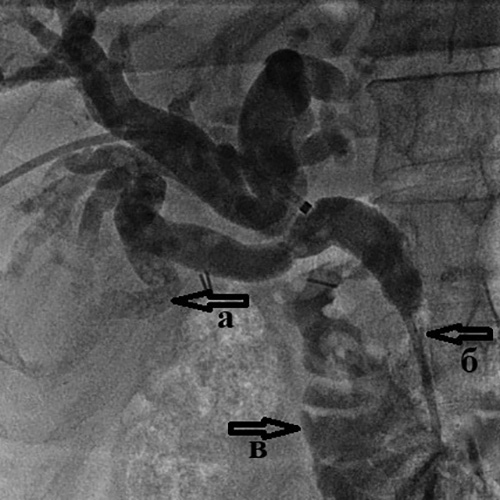
Холангиография при механической желтухе, вызванной опухолью Клацкина.
Определяется выраженное сужение правого (а) и левого (б) долевых желчных протоков
из-за прорастания холангиокарциномы.
Тугое заполнение желчных протоков позволяет с точностью определить уровень
и степень блокирования желчных протоков, степень их расширения, дефекты их заполнения
(видны крупные конкременты ивнутрипросветные опухоли), а также определить тактику
и способ дальнейшего лечения – декомпрессии желчных протоков.
Рис. 5. Холангиография при внутрипеченочном
холангиолитиазе
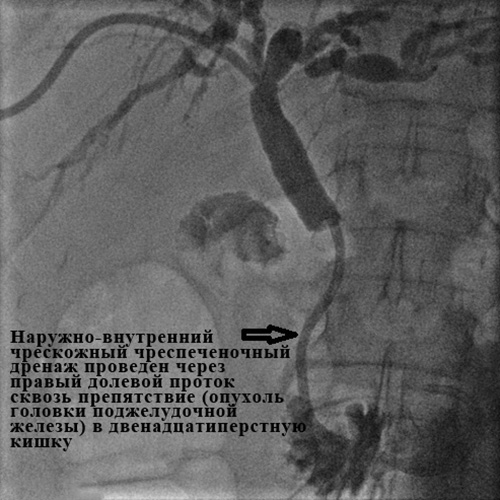
Холангиография при внутрипеченочном холангиолитиазе:
а) множественные мелкие конкременты (камни) размером до 2-3 мм
внутри расширенных желчных протоков правой доли печени;
б) доброкачественная (поствоспалительная) стриктура терминального отдела холедоха;
в) поступление контрастного вещества в двенадцатиперстную кишку
через установленный чрескожный чреспеченочный дренаж.
Желчь, полученную при первичной пункции желчных протоков,
часто берут на посев и определение чувствительности к антибиотикам.
Это очень способствует борьбе с таким частым осложнением механической желтухи,
как холангит – т.е. воспаление стенки желчного протока.
После определения уровня блока врач при помощи катетеров различной формы и проводников разной жесткости, выполняет реканализацию препятствия (проводник через стриктуру или сдавленный извне холедох проводится в тонкую кишку).
По проводнику в кишку для восстановления оттока желчи заводится пластиковая трубка диаметром около 3 мм с большим количеством отверстий – дренаж.
Он позиционируется таким образом, чтобы дренажные отверстия находились и до и после препятствия. Таким образом, желчь попадает в дренажную трубку до препятствия и выходит из отверстий в кишку уже после него.
На первые 2-3 суток к наружному концу дренажа (в межреберьи) подсоединяется пластиковый мешок. Это позволяет ликвидировать избыток желчи, находящейся в протоках и проконтролировать (вовремя выявить) возможные осложнения, такие как гемобилия – кровотечение в желчные протоки.
Если препятствие пройти не удается, то дренаж оставляется только на наружный отток, чтобы уменьшить уровень билирубина в крови и его токсические эффекты. Желчь в таких случаях больному приходится пить (вместе с соком или водой), так как с ней теряются необходимая жидкость и микроэлементы, которые необходимы и без того истощенному организму. Через несколько дней, когда проходит воспаление и отек стенки желчных протоков, как правило, предпринимается повторная попытка прохождения препятствия. После установки дренажа в нужной позиции он фиксируется к коже швом, что снижает риск его смещения.
Лечение после снижения уровня билирубина. Уход за дренажем желчных протоков.
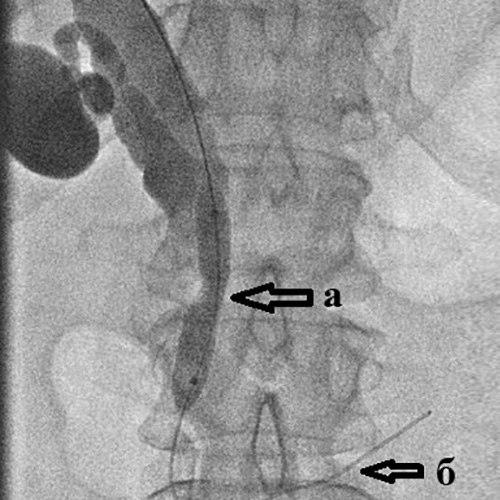
Рис. 7. Наружно-внутреннее чрескожное чреспеченочное холангиодренирование.
Успех дренирования во многом зависит от наличия в стационаре всего спектра инструментария и опыта хирурга, выполняющего вмешательство. В нашем отделении успех наружно-внутреннего дренирования с восстановлением нормального пассажа желчи в кишку составляет 98-99%.
Однако, даже само наличие у больного длительное время инородного тела, пусть даже тонкой пластиковой трубки без мешка, вызывает психологический дискомфорт и снижает качество жизни. Сам по себе, дренаж может смещаться, быть причиной воспаления при попадании пищи через его отверстия из кишки в желчные протоки; возможно «подтекание» желчи через наружный канал дренажа и пачкание одежды.
Стентирование желчных протоков при механической желтухе.
Для того, чтобы избежать этих осложнений, у больных с неоперабельным злокачественным процессом (в некоторых случаях и при других причинах механической желтухи) была разработана операция стентирования желчных протоков. По сути, она является логическим продолжением операции дренирования, и, по-возможности, выполняется стабильным больным с удовлетворительным прогнозом по выживаемости.
Стентирование желчных протоков обычно осуществляется через 1-4 недели после операции дренирования, после оценки динамики снижения уровня билирубина и подготовки больного. Выполняется она через тот же доступ – через уже имеющийся дренаж в кишку заводится тонкий проводник, после чего дренажную трубку убирают. По этому проводнику заводится специальный баллон, который позиционируют внутри стриктуры (доброкачественной или злокачественной), и открывают на минуту для «пластики» общего желчного протока – т.е. расширения его для возможности проведения в него сетчатой металлоконструкции – стента.
Диаметр раскрытого баллона составляет 6-8мм. Баллон сдувается и удаляется, а по тому же проводнику заводится стент.
 |  |  |
| Рис. 8. Стент желчных протоков | Рис. 9. Баллонный катетер для «пластики» стриктур холедоха. | Рис. 10. Баллонная пластика злокачественной стриктуры холедоха перед проведением стента. Баллон, диаметром 6мм (а) раскрыт на проводнике (б) в области стриктуры. |
Размер стента определяют заранее, по данным выполненной холангиографии. Большинство современных стентов имеют покрытие из специального материала (снаружи выглядит как ткань). Такие стенты называются «графтами» и имеют гораздо меньший процент «прорастания опухоли» через него – а значит и рецидива механической желтухи.
Стент (как и баллон) свернут на специальной системе доставки, которая является достаточно тонкой, и не требует дополнительного расширения канала, в котором ранее находился дренаж.
Стент заводится и открывается таким образом, чтобы перекрыть стриктуру, но не перекрыть при этом остальные желчные протоки.
 | 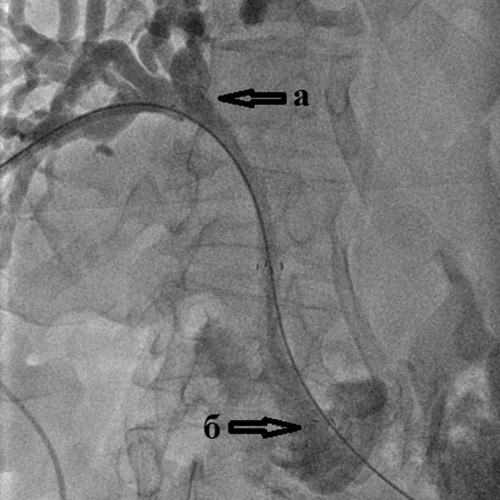 |
| Рис. 11. Стент-графт с политетрафторэтиленовым покрытием для стентирования желчных протоков. | Рис. 12. Стент-графт установленный в холедох от места слияния долевых желчных протоков (а) до двенадцатиперстной кишки (б) для лечения механической желтухи, вызванной метастазами рака толстой кишки в ворота печени. |
При необходимости, в момент раскрывания баллона и стента используют добавление внутривенной анестезии. После установки стента за больным наблюдают несколько дней в условиях хирургического отделения, затем, убедившись в отсутствии осложнений, выписывают для продолжения лечения (химиотерапия, лучевая терапия, фотодинамическая терапия) в специализированном учреждении или по месту жительства (симптоматическая терапия).
Механическая желтуха – цена операции, где делают дренирование и стентирование желчных протоков.
В большинстве стационаров Санкт-Петербурга, малоинвазивные операции выполняются платно, т.к. требуют достаточно дорогостоящего расходного материала и наличия опытных специалистов.
В СПБ ГБУЗ «Городская больница №40» для жителей Санкт-Петербурга предусмотрена возможность проведения таких операций бесплатно, по талонам на оказание высокотехнологичной специализированной медицинской помощи в рамках программы ОМС.