Что такое паракавальные лимфатические узлы
Забрюшинные опухоли
Вам поставили диагноз: забрюшинная опухоль?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Предлагаем Вашему вниманию краткий, но очень подробный обзор забрюшинной опухоли. Его подготовили высоко квалифицированные специалисты Абдоминального отделения МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России.
Филиалы и отделения где лечат забрюшинную опухоль
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отдел торакоабдоминальной онкохирургии
Заведующий отделом – д.м.н. Андрей Борисович Рябов
Контакты: (495) 150 11 22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение лучевого и хирургического лечения заболеваний абдоминальной области
Контакты: (484) 399-30-08
Общие сведения об опухолях забрюшинного пространства (в малом тазу)
Большинство онкологических опухолей малого таза имеют локальную форму возникновения и развития, то есть появляются в определенных органах, расположенных в малом тазу. К таким органам можно отнести прямую кишку, матку у женщин, мочевой пузырь, предстательную железу у мужчин.
Забрюшинная опухоль встречается у людей любого возраста, но, как правило, такие заболевания встречаются у людей в возрасте от 40 до 60 лет. При этом у мужчин забрюшинная опухоль диагностируется реже, чем у женщин.
Самыми сложными в лечении являются опухоли, поражающие несколько органов. Однако такие заболевания встречаются крайне редко. Пространство малого таза содержит большое количество эмбриогенетично-разнообразные ткани. Именно это и способствует развитию различных форм злокачественных опухолей.
Значительно реже возникают злокачественные опухоли, которые не связаны с органами. Как правило, такие образования причисляются к разным видам сарком. Такой вид новообразований диагностируется на том этапе, когда опухоль начинает воздействовать на органы: прямую кишку, урогенитальные органы, кости и сосуды.
Классификация опухолей забрюшинного пространства (в малом тазу)
Забрюшинным пространством называют пространство между задним листком брюшины, диафрагмой, мышцами спины, позвоночником и мышцами, выстилающими дно малого таза. В этой анатомической зоне локализуются поджелудочная железа, почки, надпочечники, мочеточники, часть двенадцатиперстной кишки и часть толстого кишечника. Пространство между органами заполнено клетчаткой, в которой располагаются нервные сплетения, лимфоузлы, лимфатические и кровеносные сосуды. Забрюшинная клетчатка разделена фасциями на несколько отделов.
Опухолями забрюшинного пространства считаются любые узлы, расположенные в данном пространстве за исключением новообразований, происходящих из перечисленных выше органов, а также метастатических поражений лимфоузлов и опухолей, прорастающих в забрюшинное пространство из других анатомических зон (например, из брюшной полости). В основе наиболее популярной классификации забрюшинных опухолей, созданной Аккерманном в 1954 году, лежат гистогенетические особенности неоплазий. Согласно этой классификации различают три больших подгруппы таких новообразований: мезодермальные, нейрогенные и происходящие из элементов эмбриональных тканей.
Мезодермальные забрюшинные опухоли:
Происходящие из жировой ткани: липомы (доброкачественные) и липосаркомы (злокачественные).
Происходящие из гладкомышечной ткани: лейомиомы (доброкачественные) и лейомиосаркомы (злокачественные).
Происходящие из поперечно-полосатой мышечной ткани: рабдомиомы (доброкачественные) и рабдомиосаркомы (злокачественные).
Происходящие из соединительной ткани: фибромы (доброкачественные) и фибросаркомы (злокачественные).
Происходящие из кровеносных сосудов: гемангиомы (доброкачественные) и ангиосаркомы (злокачественные), гемангиоперицитомы (доброкачественные и злокачественные).
Происходящие из лимфатических сосудов: лимфангиомы (доброкачественные) и лимфангиосаркомы (злокачественные).
Происходящие из остатков первичной мезенхимы: миксомы (доброкачественные) и миксосаркомы (злокачественные).
Неясного гистогенеза: ксантогранулемы (доброкачественные).
Нейрогенные забрюшинные опухоли
Происходящие из оболочек нервов: нейрофибромы (доброкачественные), нейролемоммы (доброкачественные и злокачественные).
Происходящие из симпатических нервных ганглиев : ганглионевромы (доброкачественные) и ганглионейробластомы (злокачественные).
Происходящие из хромаффинных и нехромафинных клеток параганглиев и внеогранно расположенных участков ткани надпочечников: параганглиомы (доброкачественные, злокачественные), феохромоцитомы, рак из клеток надпочечников.
Забрюшинные опухоли из эмбриональных остатков : тератомы, хордомы.
Симптомы опухолей забрюшинного пространства (в малом тазу)
Различные симптомы возникают при появлении и развитии рака слепой кишки и его расположении в ректосигмоидальной части. Проявление симптомов зависит от размеров образования, наличия таких осложнений, как кровотечение, непроходимость кишечника, прободение. Наиболее характерным симптомом считается анемия, вызванная кровотечением из опухоли. Кроме этого, человек с раком слепой кишки может чувствовать частое головокружение, общую слабость. Отмечается бледность и тахикардия. В более сложных ситуациях отмечаются ноющие непрекращающиеся боли справа внизу живота.
Ранние симптомы рака слепой кишки: отсутствие аппетита, снижение массы тела, пищеварительное расстройство. При существенном снижении веса можно говорить о прогрессивном развитии злокачественного образования.
Забрюшинная опухоль сигмовидной кишки характеризуется появлением непроходимости кишечника. У большинства пациентов отмечается изменение консистенции кала, в нем могут наблюдаться сгустки крови и слизи.
Если злокачественное образование возникло в прямой кишке, то симптомы очень незаметные для человека. Среди ранних проявлений болезни можно ответить чувство неполного выхода каловых масс из кишечника. Бывает возникновение кровотечения. Пациенты могут указывать на тянущие и схватывающие боли внизу живота. Как правило, такие боли не сильные.
Причины возникновения опухолей забрюшинного пространства (в малом тазу)
Виды опухолевых новообразований могут изменяться в зависимости от возраста мужчины или женщины. У девочек в первые недели жизни наблюдается влияние плацентарных эстрогенов от матери. В этом состоянии они могут стать причиной возникновения кист на яичниках. В возрасте полового созревания опухоль малого таза у женщин может возникать из-за застоя крови в менструальный период, если наблюдается заращивание девственной плевы. Из-за этого могут образовываться злокачественные образования в матке и яичниках.
В возрасте от 18 лет у женщин может наблюдаться расширение матки в период беременности и при наличии миомы. Опухоль малого таза у женщин может возникать в области яичников, если наблюдается патологическая беременность. Кроме того, рак может возникнуть в фаллопиевых трубах вследствие частых воспалительных процессов.
Опухоль малого таза у женщин возникает чаще всего в период завершения репродуктивной функции.
Опухоль малого таза у мужчин может возникать в виде заболеваний предстательной железы. Рак предстательной железы считается самым часто встречающимся злокачественным новообразованием у лиц мужского пола.
Диагностика опухолей забрюшинного пространства (в малом тазу)
У женщин и мужчин забрюшинная опухоль проявляет себя одинаковыми симптомами. Как правило, это боли в нижней части живота, запоры, обнаружение крови в кале. У некоторых больных обнаруживается анемия, связанная с внутрибрюшным кровотечением.
Опухоль малого таза у женщин, возникающая в матке, проявляет себя в виде кровотечения из внутренних половых органов, боли в тазовых органах, реже характерно возникновение эктопической беременности и трофобластической болезни.
При таком заболевании, как эндометриоз, возникают боли в период менструации. У молодых девушек с ранним началом менструального цикла может быть диагностировано гормонопродуцирующая опухоль яичников. У девушек с запоздалым началом менструального цикла возможно развитие маскулинизирующих новообразований яичников. В период окончания менструации у лиц женского пола с наличием менометрорагии может развиваться злокачественная опухоль малого таза у женщин.
Диагностика опухолей забрюшинного пространства (в малом тазу)
Если опухоль малого таза у женщин не выявлена при клиническом осмотре, то назначаются специальные способы обследования. Такое же обследование назначают, если опухоль малого таза у мужчин не обнаружена при общем осмотре. Обследования назначаются при наличии симптомов.
Первоначальным методом исследования назначают УЗИ. Если ультразвуковое исследование не дало полной картины ситуации, то можно применить МРТ и КТ для выявления злокачественных новообразований. При выполнении МРТ забрюшинная опухоль даже небольших размеров будет обнаружена.
Если выявлена забрюшинная опухоль плотного состава, нестандартной формы с содержанием вкраплений, очень важно сделать исследования ткани на раковые клетки. Опухоль малого таза у женщин, а именно злокачественные образования в яичниках, диагностируются онкомаркерами.
Лечение опухолей забрюшинного пространства (в малом тазу)
Забрюшинная опухоль, возникшая в тканях малого таза, может быть вылечена только с помощью хирургического вмешательства. Если опухоль малого таза у мужчин задействовала несколько органов, то оперативное вмешательство является крайне сложным. К сожалению, проводить вмешательство такой сложности не под силу многим врачам, и даже опытные доктора отказываются проводить операции. Такое вмешательство может повлечь частичное или полное отсечение мочевого пузыря, прямой кишки и репродуктивных органов у женщин. Если опухоль малого таза у мужчин и женщин поразила кости и крупные сосуды, то заболевание считается неизлечимым.
Опухоль малого таза у мужчин и женщин, поражающая толстый кишечник, лечится путем отсечения больной части кишки. Способ отсечения зависит от местоположения начального образования и наличия метастаз. Перед назначением операции внимательно обследуют органы брюшной полости. Размер вырезаемой части кишки зависит от размера опухоли. Если забрюшинная опухоль исходит из слепой или сигмовидной кишки, то требуется удаление больной части кишки с оставлением и соединением здоровых частей.
Опухоль малого таза у мужчин в сигмовидной кишке требует отсечение самой сигмовидной кишки, нижней части ободочной, сосудов.
Заключение
Любая забрюшинная опухоль требует проведения определенного количества капельниц химиотерапии. Даже после того, как забрюшинная опухоль была удалена, лечение химиотерапией продолжается необходимое количество времени.
Каждому следует помнить, что при появлении ранних симптомов, рекомендуется незамедлительное обращение к врачу. При раннем диагностировании заболевания, забрюшинная опухоль может быть абсолютно вылечена без серьезного хирургического вмешательства.
Не забывайте, что забрюшинная опухоль хоть и серьезное заболевание, но поддается лечению, поэтому не следует затягивать поход к онкологу. При этом забрюшинная опухоль довольно просто диагностируется при помощи УЗИ, МРТ и КТ.
Филиалы и отделения Центра, в которых лечат опухоли забрюшинного пространства (в малом тазу)
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов. Однако надо помнить, что тактику лечения определяет консилиум врачей.
В Отделе торакоабдоминальной онкохирургии МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделом – д.м.н. Олег Борисович Рябов
Контакты: (495) 150 11 22
Метастазы в лимфоузлы брюшной полости, забрюшинного пространства и малого таза
Лимфоузлы брюшной полости и забрюшинного пространства и малого таза — лечение распространенного рака
В случае, если опухоль не была обнаружена на ранней стадии, она начинает свое распространение в другие части организма. Одной их наиболее частых «мишеней» метастазирования становятся лимфоузлы. При этом большинство злокачественных опухолей органов брюшной полости дают метастазы в близлежащие отделы лимфатической системы.
А это значит, что с высокой долей вероятности пациенту, одновременно с лечением первичной опухоли предстоит лечение метастазов в лимфоузлы брюшной полости, забрюшинного пространства и малого таза. В современных условиях тактика лечения предусматривает одновременное лечение первичной опухоли и метастазов в лимфоузлы КиберНожом (радиохирургия), либо хирургическое удаление пораженных лимфоузлов (если проводилось хирургическое лечение первичной опухоли), а также лучевую терапию пораженных лимфоузлов, либо тех, на которые с высокой долей вероятности мог распространиться опухолевый процесс. Также в качестве лечения метастазов (в том числе и в лимфоузлы) широко применяется химиотерапия.
Сочетанное лечение метастазов в лимфоузлы
Традиционно, локальное распространение клеток первичной опухоли в в близко расположенные лимфоузлы встречается довольно часто. В случае, если выбор методом радикального лечения была избрана хирургия, пациенту рекомендовано удаление близлежащих лимфоузлов. Если лимфоузлы поражены отдаленными метастазами (лимфогенное метастазирование), их хирургическое лечение (второе хирургическое вмешательство) может быть затруднено ввиду тяжести состояния пациента либо большого объема требуемого вмешательства.
В случае наличия множественных метастазов пациенту показана химиотерапия, а для лечения единичных метастазов в мировой практике широко применяется высокоточная лучевая терапия IMRT. Также, лучевая терапия комбинируется с хирургическим лечением первичной опухоли, после которого большинство мировых протоколов предусматривают облучение ложа удаленной опухоли и лимфоузлов.
Метастазы в лимфоузлы брюшной полости и забрюшинного пространства, план лучевой терапии IMRT на современном линейном ускорителе
Лечение метастазов в лимфатическую систему на КиберНоже
Радиохирургическая система КиберНож — самый эффективный метод борьбы с метастазами рака
Во многих случаях для того, чтобы провести лечение метастазов в лимфоузлы не обязательно применять хирургическое вмешательство, которое связано с необходимостью проведения наркоза, повреждением здоровых тканей во время доступа к метастазу, а также восстановительным периодом на время заживления. Такой бескровной альтернативой традиционной хирургией является стереотаксическая радиохирургия, реализуемая на системе КиберНож.
Однозначной рекомендации том, что любой метастаз в лимфоузел подлежит лечению на КиберНоже, не существует. В ряде случаев лечение метастазов в лимфоузлы брюшной полости, забрюшинного пространства и малого таза большей эффективности можно добиться радикальным лечением на высокоточном линейном ускорителе (IMRT). Поэтому, как и любое другие лечение, радиохирургия на КиберНоже для метастазов в лимфоузлы назначается после проведения междисциплинарного консилиума, на котором врачи различных специализаций рассматривают все аспекты конкретного случая с тем, чтобы определить максимально эффективную схему лечения.
Если пациенту показана радиохирургия на КиберНоже, проводится предварительное планирование, во время которого на основание данных КТ- и МРТ-диагностики будет создана объемная модель взаимного расположения пораженного лимфатического узла, окружающих его здоровых тканей, а также будет учтены расположенные вблизи структуры организма, в которые недопустима подача ионизирующего излучения.
Как правило, стоимость лечения на КиберНоже ниже, чем при хирургическом вмешательстве, т.к. нет необходимости в наркозе и восстановительном периоде.
Диагностика
Компьютерная томография (КТ) не всегда позволяет дифференцировать метастазы и неизмененную ткань лимфатических узлов. Магнитно-резонансная томография (МРТ) имеет небольшое преимущество перед КТ, потому что МРТ позволяет с большей точностью определять стадию опухолевого процесса органов малого таза.
Что такое метастазы и откуда они берутся?
У значительного числа больных при росте опухоли, которая не получила достаточного или своевременного лечения, в близлежащих и удаленных органах появляются метастазы — вторичные опухолевые узлы. Лечение метастазов проходит легче, когда они имеют небольшие объемы, но микрометастазы и циркулирующие опухолевые клетки, часто не обнаруживаются доступными способами диагностики.
Метастазы могут возникать в виде единичных узлов (единичные метастазы), но могут быть и множественными. Это зависит от особенностей самой опухоли и стадии ее развития.
Различают следующие пути метастазирования раковых опухолей: лимфогенный, гематогенный и смешанный.
Лимфатические узлы брюшной полости подразделяются на пристеночные и внутренностные:
Лимфа от желудка поступает в левые желудочные узлы, располагающиеся в области малой кривизны желудка; левые и правые желудочно-сальниковые узлы, залегающие в области большой кривизны желудка; печеночные узлы, следующие вдоль печеночных сосудов; панкреатические и селезеночные узлы, находящиеся в воротах селезенки; пилорические узлы, направляющиеся по ходу желудочно-двенадцатиперстно-кишечной артерии; и в кардиальные узлы, образующие лимфатическое кольцо кардии.
При раковых опухолях в брюшной полости (желудка) и полости малого таза (яичника) возникает диссеминация процесса по брюшине в форме мелких «пылевых» метастазов с развитием геморрагического выпота — асцита.
Метастатический рак яичника может возникать из любого органа, пораженного раком, но чаще всего наблюдается при раке желудка, откуда опухолевые клетки заносятся либо током крови, либо ретроградно по лимфатическим путям (опухоль Крукенберга). Метастатический рак яичника обладает быстрым ростом и более злокачественным течением. Чаще поражаются оба яичника. Опухоль рано переходит на брюшину малого таза, образуя множественные бугристые опухолевые узлы.
При метастазировании раков яичника в различные органы на первом месте стоят метастазы в брюшину, на втором месте – в забрюшинные лимфатические узлы, затем – большой сальник, подвздошные лимфатические узлы, печень, малый сальник, второй яичник, плевру и диафрагму, лимфатические узлы брыжейки, брыжейку топкой кишки, параметральную клетчатку, паховые лимфатические узлы, легкие, селезенку, матку, шейные лимфатические узлы, почки, надпочечники, пупок.
Заполните всего три поля
и наш специалист Вам перезвонит!
Ваши данные успешно отправлены! Ожидайте нашего звонка.
Почему воспаляются лимфоузлы?
При лимфоаденопатии особо впечатлительные люди сразу подозревают у себя страшные болезни. Развеиваем страхи и рассказываем, почему воспаляются лимфоузлы.
Когда воспаляются (увеличиваются) лимфоузлы — это лимфоаденопатия. Она у многих вызывает тревогу. А особо чувствительные и впечатлительные люди сразу подозревают у себя страшные болезни и даже рак.
Что такое лимфа и зачем она нужна?
Лимфа — это жидкость, которая вымывает мёртвые клетки организма, а также бактерии, токсины и вирусы.
Всего в теле больше 500 лимфатических желёз или лимфоузлов. В системе они играют роль насосов — заставляют лимфу двигаться по лимфотокам. А лимфоциты (защитные белые кровяные тельца), из которых состоит лимфа, защищают кровеносную систему и не пускают туда бактерии, вирусы и раковые клетки.
Где располагаются лимфоузлы?
| Часть тела | Где находятся? |
| Верхние конечности | — под мышками, — на локтях. |
| Голова | — в районе ушей, — под челюстью. |
| Грудная клетка | — в области трахеи и бронх, — около грудины, — между рёбер. |
| Шея | — в передней части шеи, как на поверхности, так и глубоко. |
| Таз | — в районе крестца, — подвздошной кости. |
| Нижние конечности | — в паху, как на поверхности, так и в глубине, — под коленями. |
| Брюшная полость | — в области печени, — желудка, — внутренних половых органов у женщин. |
Почему воспаляются лимфоузлы?
Лимфоузлы сконцентрированы группами в определённых частях тела. Каждая группа «обслуживает» свою часть организма. И хотя увеличение лимфоузлов может говорить о различных грозныхзаболеваниях (туберкулёз, ВИЧ, ОРВИ, венерические и онкологические заболевания), основная причина всегда кроется в развитии патологии в зоне, на которую работает узел. Когда лимфоцитов не хватает для борьбы с вредными агентами в лимфе, они активно размножаются, чтобы ликвидировать инфекцию. Из-за этого лимфатические узлы увеличиваются и твердеют, а кожа над ними краснеет и становится чувствительной.
То есть воспаление лимфоузлов — это не самостоятельное заболевание, а скорее сигнал, который подаёт организм, когда в нём что-то идёт не так.
В зависимости о того, какие лимфоузлы воспаляются, можно довольно точно определить, где проблема. Этим пользуются врачи, чтобы подтверждать некоторые диагнозы.
Симптомы
Если лимфатический узел увеличился, но температура не повысилась, при надавливании не возникает болевых ощущений, а общее состояние не ухудшилось, значит всё в порядке — просто этот лимфоузел работает активнее других. Это проходит.
Хуже, если вы при лимфаденопатии ощущаете слабость, болят уши, горло или голова, аи температура поднялась. Сходите к терапевту. Если причина воспаления в простуде или гриппе, он поможет их вылечить или отправит к другому специалисту. Например, к стоматологу, если вдруг проблема в кариесе. Избавитесь от заболевания-источника, и лимфатические узлы вернутся к нормальному состоянию.
Но бывают случаи, когда воспалившиеся лимфоузлы причиняют серьёзный дискомфорт и даже представляют опасность для жизни. Вот в этом случае нужно бить тревогу и бежать к врачу.
Беспокоимся, когда:
Бьём тревогу, когда:
А вот если узлы воспалились, а признаков простуды или инфекции нет, это плохо. Проблема может быть в аутоиммунном заболевании или онкологии.
Как помочь себе до посещения врача?
Уже записались на приём к врачу, но хочется как-то облегчить своё состояние уже сейчас? Вот несколько простых советов:
И помните — самолечение это всегда плохо. Лучше обратитесь за помощью к квалифицированному специалисту.
Современная лучевая диагностика, тактика ведения неорганных забрюшинных опухолей
УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Введение
Забрюшинное пространство ограничено спереди задним листком брюшины, сзади – позвоночным столбом и мышцами спины, сверху – диафрагмой, снизу – мышцами тазового дна, латерально – мышцами брюшной стенки от уровня передней верхней ости гребня подвздошной кости до переднего конца XII ребра. В этом потенциально большом пространстве опухоли достигают значительных размеров, прежде чем приводят к возникновению каких-либо клинических проявлений, что обусловливает неблагоприятный прогноз злокачественных забрюшинных опухолей.
Неорганные забрюшинные опухоли (НЗО) являются достаточно редкими и встречаются менее чем в 1% случаев среди всех новообразований человека. Данные опухоли относятся к первичным, развивающимся из ретикулярной, жировой и соединительной тканей, фасций, мышц, кровеносных и лимфатических сосудов, лимфатических узлов, расположенных забрюшинно. Метастатические поражения забрюшинных лимфатических узлов, а также образования, органная принадлежность которых определена, не относятся к НЗО [1, 5, 8, 9].
В основном данная группа образований развивается у людей в возрасте от 40 до 60 лет. Наиболее часто встречается среди женщин.
Злокачественный характер образования носят в 60–85% случаев. Одной из особенностей данных опухолей является склонность к рецидивированию, которая, в свою очередь, может достигать 55%, при этом метастазирование имеет место лишь в 33% случаев. Наиболее часто НЗО метастазируют в легкие, печень, значительно реже – в лимфатические узлы, яичники [1, 2, 16].
Случаи малигнизации доброкачественного образования составляют, по данным литературы, менее 1% случаев.
Этиология забрюшинных опухолей мало изучена. К факторам, предрасполагающим к развитию данной группы новообразований, относят воздействие ионизирующего излучения, подтверждением чего служат случаи развития опухолей у пациентов, которым проводилась лучевая терапия по поводу других заболеваний.
В последние десятилетия опубликованы работы, связывающие возникновение сарком, в частности забрюшинного пространства, с использованием в сельском хозяйстве пестицидов и гербицидов.
Классификация
В клинической практике применяются несколько морфологических классификаций НЗО, но чаще всего используется классификация американского врача Лорена Акермана, предложенная в 1954 г. Данная классификация до сих пор сохраняет свою актуальность.
Забрюшинные неорганные новообразования представляют собой гетерогенную группу опухолей, которые подразделяют в зависимости от микроскопических признаков, степени дифференцировки тканей и биологического потенциала.
В целом гистогенетически забрюшинные опухоли можно разделить на три основные группы (внутри которых различают доброкачественные и злокачественные):
Из симпатической нервной системы могут развиваться ганглионевромы, симпатикобластомы или нейробластомы.
Основную массу забрюшинных опухолей составляют первые две группы. Наиболее часто встречаются липосаркома (41%), лейомиосаркома (28%), злокачественная фиброзная гистиоцитома (7%), фибросаркома (6%) [6, 14].
Гистологическая верификация
Клиническое течение забрюшинных опухолей характеризуется большим разнообразием и зависит не только от гистологического строения, но и от степени дифференцировки клеток. Параметрами, определяющими степень дифференцировки новообразования, являются клеточное строение, плеоморфизм клеток, митотическая активность, наличие некрозов и характер роста (экспансивный или инвазивный). Наибольшее значение имеют количество митозов и распространенность некрозов. В соответствии с одной из классификаций принято различать I степень (высокодифференцированные опухоли), II степень (умеренно дифференцированные опухоли) и III степень дифференцировки (низкодифференцированные опухоли). Для наиболее часто используемой четырехуровневой характеристики степени дифференцировки опухоли характерны минимальные отличия между опухолями высокой (I и II степени) и низкой (III и IV степени) дифференцировок. С практической точки зрения оправдана бинарная система, при которой все забрюшинные саркомы делят на опухоли низкой и высокой степени дифференцировки. К первым относятся агрессивные опухоли с высокой частотой развития метастазов [1, 12, 16].
Таким образом, для оценки прогноза заболевания, кроме гистологического типа, имеют значение степень дифференцировки и стадия развития опухоли.
Клиническая картина
Из-за анатомических особенностей забрюшинного пространства опухоль может никак не проявлять себя, пока не достигнет больших размеров. Близлежащие органы не являются препятствием для быстрого роста образования, а рыхлая структура клетчатки забрюшинного пространства позволяет опухолевому процессу беспрепятственно распространяться.
Клинические проявления НЗО характеризуются рядом особенностей. Опухоли не имеют патогномоничных признаков и проявляются обычно симптомами поражения различных органов, нервных стволов и сосудов, вовлекаемых в процесс вторично. Большое разнообразие клинических признаков заболевания объясняется тем, что данные опухоли могут располагаться в забрюшинном пространстве от диафрагмы до малого таза. Именно локализация и размеры новообразования обусловливают те или иные клинические симптомы.
Обнаруживаются опухоли, как правило, случайно. Образования большого размера определяются при осмотре и пальпации больного.
Характер боли тесно связан с местом локализации НЗО. Больные предъявляют жалобы на частые боли в области живота, различные диспепсические расстройства: тошноту, рвоту, задержку стула, вздутие живота. При расположении образования в области таза могут наблюдаться симптомы, характерные для нарушения функции нижних мочевых путей: затруднение, учащение мочеиспускания, императивные (трудно сдерживаемые) позывы к мочеиспусканию, императивное недержание мочи, в поздних стадиях отмечаются гематурия, боли, усиливающиеся при наполнении мочевого пузыря. В свою очередь компрессия магистральных кровеносных и лимфатических сосудов приводит к одышке, отеку и увеличению нижней конечности на поражённой стороне. Более поздние стадии заболевания характеризуются развитием признаков интоксикации: слабость, снижение массы тела, необъяснимый субфебрилитет. Неврологические синдромы, обусловленные компрессией нервных стволов, наблюдаются примерно у 25–30% [2, 7].
Характерной особенностью злокачественных НЗО является высокая склонность к рецидивированию при низком метастатическом потенциале опухоли. Чаще всего метастазируют дизэмбриогенетические опухоли (тератомы, хордомы), реже – гладкомышечные, нейрогенные и ангиогенные саркомы.
Диагностика неорганных забрюшинных опухолей
Диагностика НЗО основывается на данных физикального осмотра, лабораторных и инструментальных методов [7, 9, 13].
Первый этап включает тщательный сбор анамнеза, осмотр и пальпацию. При осмотре больного следует обратить внимание на форму живота, объем нижних конечностей, наличие расширенных вен семенных канатиков с обеих сторон. Все эти симптомы не являются специфичными для НЗО и могут лишь дать основание заподозрить наличие образования, расположенного забрюшинно. НЗО, локализующиеся в малом тазу, характеризуются рядом особенностей, что даtт основание выделять их в группу “тазовых внеорганных забрюшинных опухолей”. Эти опухоли чаще недоступны пальпации через переднюю брюшную стенку и определяются лишь при вагинальном или ректальном исследовании.
Лабораторные методы. Из лабораторных методов исследования наибольшее значение имеет определение уровня человеческого хорионического гонадотропина и α-фетопротеина для идентификации первичной герминогенной опухоли забрюшинного пространства.
Компьютерная томография и магнитно-резонансная томография. КТ и МРТ являются наиболее ценными методами исследования в диагностике забрюшинных опухолей, позволяющими не только уточнить локализацию опухоли, точные размеры новообразования и соотношение его с окружающими тканями, но и выявить метастатические очаги в печени и брюшной полости. Смещение забрюшинно расположенных органов кпереди позволит более точно определить локализацию образования. При этом необходимо исключить его органное происхождение, чему способствует правильная интерпретация ряда признаков. К таким признакам относятся: характер деформации органа, признак фантомного органа (если опухоль исходит из небольшого по размерам органа, то выявление этого органа не представляется возможным), источник васкуляризации забрюшинного новообразования. Некоторые ретроперитонеальные опухоли обладают рядом КТ- и МРТ-признаков, которые позволяют установить правильный диагноз.
Так, характерной особенностью лимфангиом и ганглионевром является рост между структурами и сосудами забрюшинного пространства без компрессии их просвета, а опухоли симпатической нервной системы растут вдоль симпатической цепочки и имеют продолговатую форму. Выявление источника и интенсивности васкуляризации опухоли – важная задача при КТ- и МРТ-исследовании. К гиперваскуляризованным опухолям относятся гемангиоперицитомы, к умеренно васкуляризованным – злокачественная фиброзная гистиоцитома, лейомиосаркома и, в несколько меньшей степени, другие виды сарком. Липосаркома, лимфома и многие доброкачественные опухоли характеризуются слабой васкуляризацией. Большое значение КТ и МРТ имеют при локализации опухоли в малом тазу для выявления опухолевой инвазии в кости.
Возможность определения характера и плотности содержимого опухоли еще больше суживает диагностический ряд. Липосаркомы и липомы чаще всего встречаются в забрюшинном пространстве. КТ и МРТ позволяют выявить жировую ткань по плотности сигнала, при этом гомогенность и четкие контуры опухоли свидетельствуют о липоме, гетерогенность и отсутствие четких контуров – о липосаркоме. Тератомы также имеют включения, близкие по плотности к жировой ткани, при этом установлению правильного диагноза способствует выявление жидкости и кальцинатов [2, 13]. Нейрогенные опухоли и миксоидные липосаркомы характеризуются наличием миксоидной стромы, богатой кислыми мукополисахаридами, обусловливающей гиперинтенсивные сигналы при МРТ. В опухолях с высокой степенью дифференцировки (например, лейомиосаркомах) обнаруживаются очаги некроза.
Преимуществом КТ по сравнению с МРТ является меньшее количество артефактов, обусловленных движением пациента во время исследования. Неинвазивный характер данных видов исследований, возможность проведения в амбулаторных условиях, небольшое коли- чество противопоказаний являются критериями, позволяющими рассматривать их как основной метод диагностики данной патологии в рутинной практике.
Ультразвуковое исследование. Ультразвуковая диагностика НЗО обладает многими достоинствами, свойственными КТ и МРТ. Преимуществами исследования являются сравнительно небольшая стоимость, доступность и информативность [7, 9, 12].
Биопсия. Биопсия первичных неорганных опухолей, подлежащих оперативному лечению (с учетом данных инструментальных методов обследования), нецелесообразна, поскольку гистологический диагноз не влияет на тактику лечения.
Рентгенологическое исследование. В настоящее время рутинная экскреторная урография используется несколько реже для выявления сдавления или смещения мочеточников, свидетельствующих именно о забрюшинной локализации процесса.
Рентгеноскопия желудочно-кишечного тракта, дополненная ирригоскопией, может выявить смещение, сдавление или прорастание стенки желудка и различных отделов кишечника.
Большую помощь хирургу при выполнении оперативного вмешательства могут оказать данные ангиографии, рентгеноконтрастного исследования сосудов. Анатомической предпосылкой ангиографии являются атипизм ангиоархитектоники и избыточная васкуляризация, которые свойственны многим новообразованиям и отличают их от нормальных тканей. Исследование позволяет выявить как прямые, так и косвенные признаки забрюшинных опухолей.
К прямым ангиографическим признакам относятся:
Илеокаваграфия – контрастное исследование вен, которое имеет большое значение в диагностике НЗО. Тонкая стенка вены и низкое давление в ней обусловливают возникновение деформации контуров сосуда даже при небольших прилежащих образованиях. Этот метод, как и аортография, помогает при решении вопроса о возможности и объеме оперативного лечения опухоли. Зная уровень блокады и степень развития коллатералей, возможно заранее планировать перевязку магистральных вен, в том числе и нижней полой вены [4].
Эндоскопическое исследование. Эндоскопические методы исследования в диагностике забрюшинных опухолей позволяют исключить первичное поражение внутренних органов, а также установить вторичное вовлечение их в процесс за счет прорастания извне. Для диагностики НЗО возможно применение лапароскопии, с помощью которой удается выявить расположение опухоли и диагностировать метастатическое поражение органов брюшной полости.
Лечение
Основным и единственно радикальным методом лечения забрюшинных неорганных опухолей является хирургическое лечение. По данным литературы, хирургическое лечение увеличивает пятилетнюю выживаемость до 50%. Примерно в 60–80% случаев приходится выполнять резекции прилежащих структур, чаще всего почки, толстой и тонкой кишки, поджелудочной железы и мочевого пузыря. Основными принципами вмешательства по поводу забрюшинных опухолей являются удаление опухоли с вовлеченными органами, резекция в пределах здоровых тканей для того, чтобы избежать оставления резидуальной опухоли.
Эффективность хирургического лечения, по данным литературы, колеблется в широких пределах – от 25 до 95%. Даже после радикального хирургического лечения, по данным некоторых авторов, рецидивы продолжают возникать через 5 и 10 лет после выполненной операции, при этом частота локальных рецидивов достигает 50%. Данная цифра может свидетельствовать не только о большой площади поражения опухолевым процессом к моменту выполнения хирургического вмешательства, но и о неэффективности адъювантной лучевой и химиотерапии. Однако, например, забрюшинные липосаркомы характеризуются низкой склонностью к развитию отдаленных метастазов (7%) по сравнению с другими гистологическими подтипами (15-34%), поэтому хирургические вмешательства, выполненные даже с наличием опухолевых клеток по краю резекции, приводят к улучшению выживаемости этих пациентов [10, 11, 15].
Прогноз
В целом забрюшинные неорганные опухоли характеризуются неблагоприятным прогнозом: общая пятилетняя выживаемость, по данным различных авторов, колеблется от 15 до 30% [1, 3].
Клиническое наблюдение 1
Пациентка Д., 72 года, считает себя больной с апреля 2015 г., когда впервые обратила внимание на стойкую потерю массы тела. При обследовании выявлена неорганная опухоль забрюшинного пространства. Со слов пациентки оперирована в декабре 2015 г. В настоящее время поступает для утончения диагноза и определения дальнейшей тактики ведения. Пациентке выполнены УЗИ и КТ (рис. 1, 2).
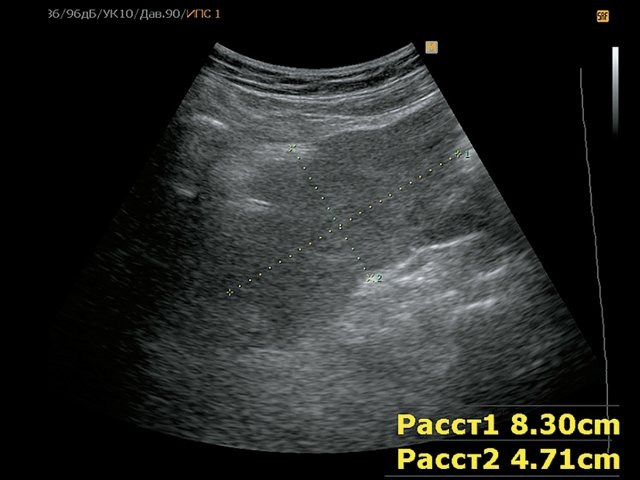
а) B-режим. Забрюшинно справа определяется мягкотканное образование до 8 см в диаметре, с бугристыми контурами, внеорганное, состоящее из множества узлов. Образование оттесняет и сдавливает нижнюю полую вену, распространяясь до правой почечной вены, деформируя нижнюю стенку последней.
б) Режим ЦДК. Определяется неравномерный кровоток в образовании с преимущественным контрастированием по периферии.
а) Артериальная фаза. Нижняя полая вена на уровне тела позвонка LII (средние отделы) до уровня LIV (верхняя кортикальная пластинка) неравномерно «мешковидно» расширена на протяжении 7,3 см, диаметр на аксиальных срезах 5,1 см, неизмененный диаметр выше расширения 1,4 см, ниже 1,5 см. При введении контрастного вещества в артериальную фазу определяется неоднородная заполняемость просвета за свет наличия заброса из правой почечной вены.
в) Отсроченная фаза. Определяется тугое заполнение полостной системы почек. Признаков сдавления объемным образованием не выявлено.
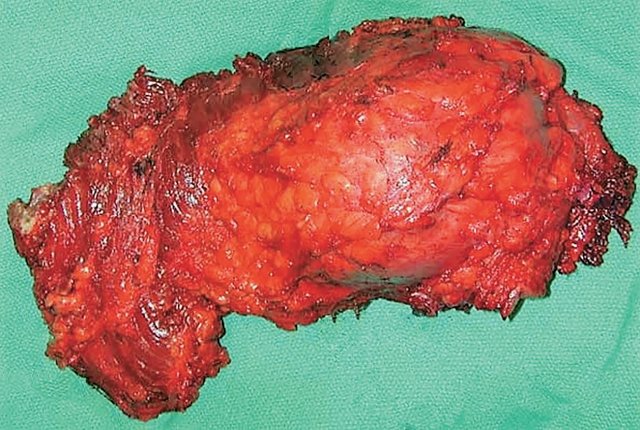
Рис. 3. Макропрепарат. Опухоль желтого цвета 25 х 40 см. Опухоль плотноватой консистенции, на разрезе серовато-жёлтого цвета.
Лечение включало: резекцию объемного образования и правостороннюю нефрэктомию. При гистологическом обследовании опухоль оказалась лейомиомой с минимальным склерозом. Почка с мелкоочаговым склерозом, гиалинозом сосудов, в канальцах микрокальцинаты (рис. 3).
Клиническое наблюдение 2
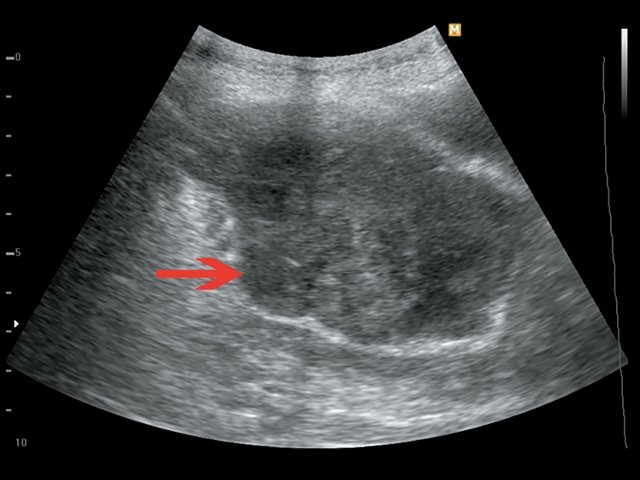
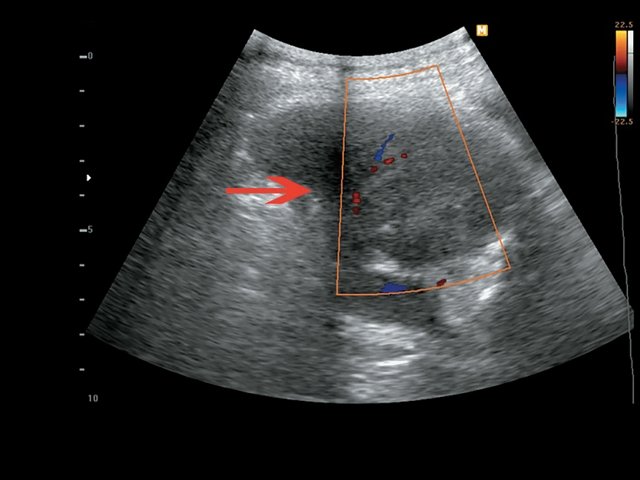
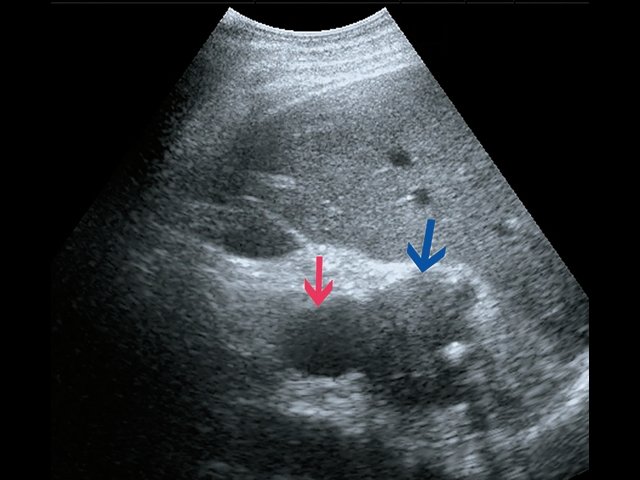
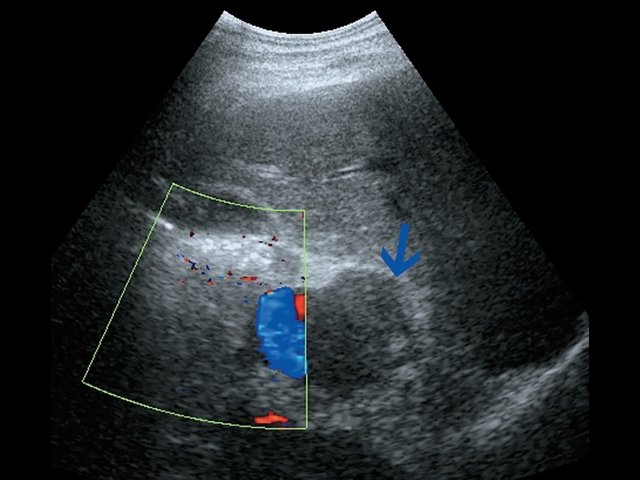
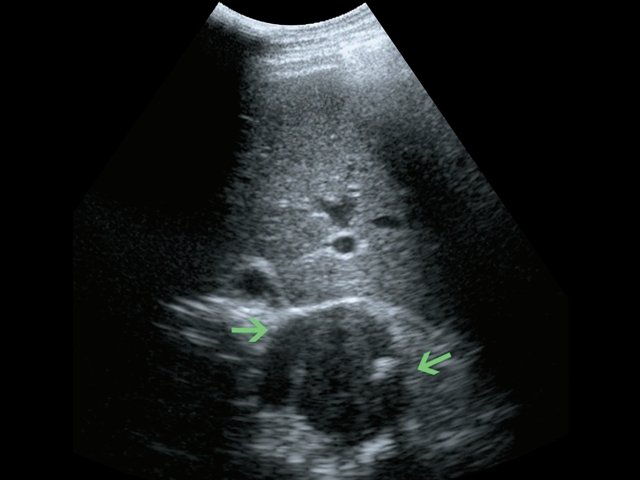
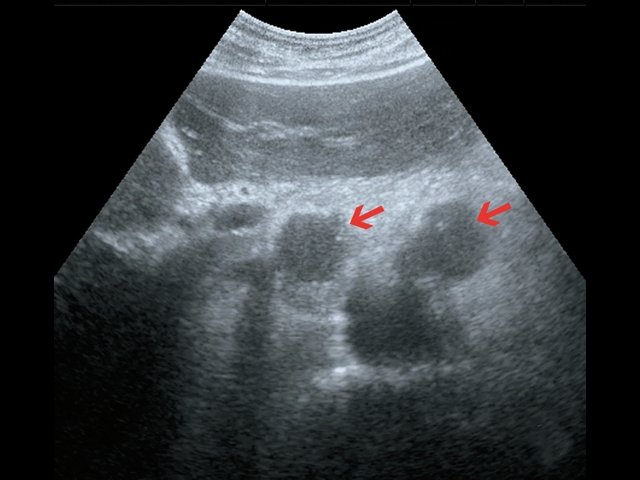
Пациент К., 63 года, жалоб не предъявляет. Обследован в ходе проведения диспансеризации. При ультразвуковом исследовании выявлено образование в забрюшинном пространстве (рис. 4, 5).
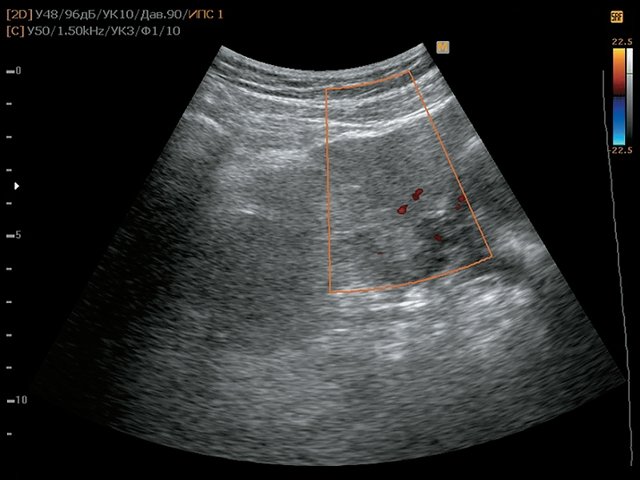
а) В-режим. Визуализируется образование забрюшинно справа, внеорганное, мягкотканное, размером 4,5 см, с кальцинатом (синяя стрелка), оттесняет нижнюю полую вену (красная стрелка).
б) Режим ЦДК. В образовании определяется неравномерный кровоток.
а) В-режим. Забрюшинное образование справа (зеленые стрелки).
б) В-режим. Забрюшинные лимфатические узлы (красные стрелки).
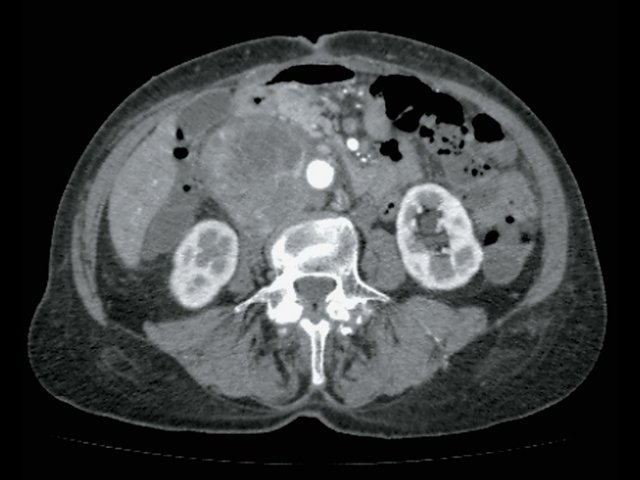
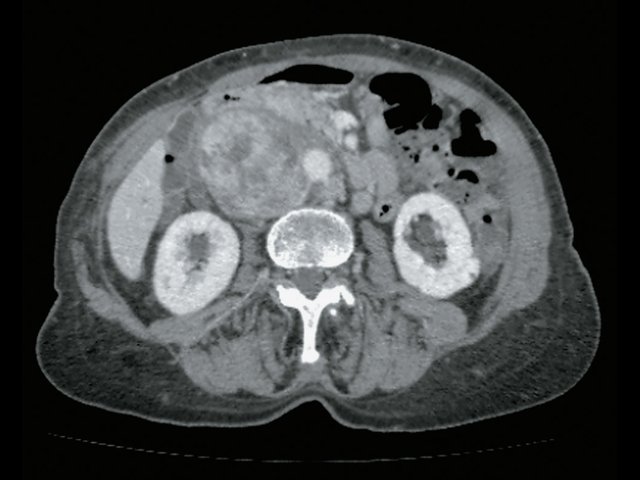
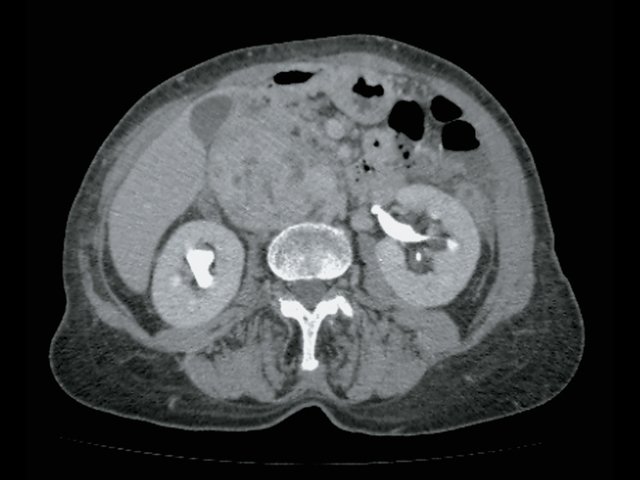
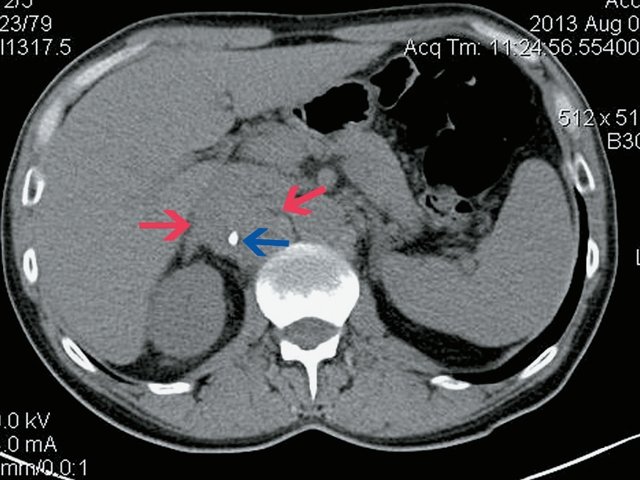
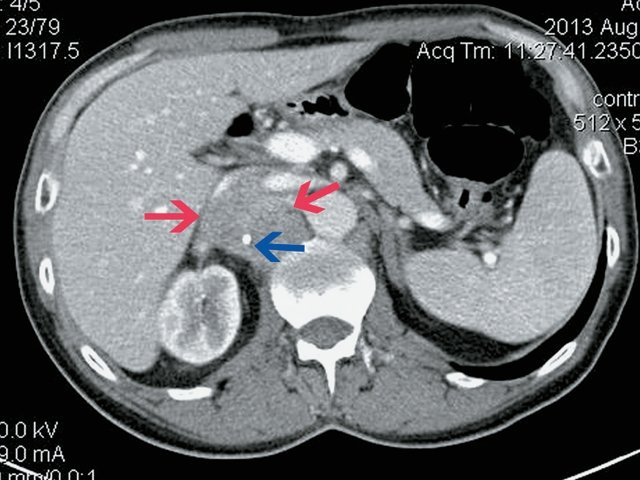
При КТ (рис. 6) установлено: парасагиттально справа, проекционно забрюшинно, преимущественно парааортально, с интимным прилежанием к СI и СVIII печени, оттесняя нижнюю полую вену, определяется неоднородное образование с включением жидкостной плотности, с наличием единичного кальцификата в структуре размер 5,1 х 4,7 х 4,3 см, при внутривенном контрастировании неравномерно накапливает контрастное вещество своим тканевым компонентом. Процесс оттесняет правую почечную вену, последняя без убедительных признаков дефектов наполнения, рядом (в структуре процесса) проходит левая почечная вена. Определяются множественные разнокалиберные парааортальные и паракавальные лимфатические узлы, размерами приблизительно 3,2 х 2,8 см. Заключение: КТ-признаки забрюшинного внеорганного образования справа. Лимфаденопатия.
а) Нативная фаза. Забрюшинное образование справа (красные стрелки), кальцинат в нем (синяя стрелка).
б) Артериальная фаза. Образование (отмечено красными стрелками) неравномерно накапливает контраст.
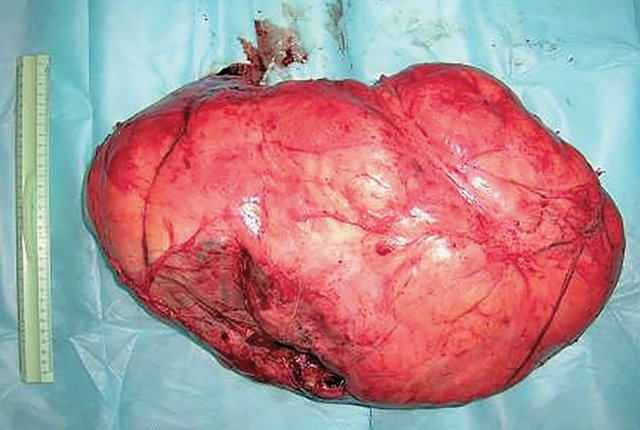
Выполнено оперативное вмешательство в объеме удаления опухоли. Макропрепарат (рис. 7) представлен бугристой рыхлой опухолью желтоватого цвета до 20 см в диаметре. Гистологически выявлена фибролипосаркома.
Рис. 7. Макропрепарат. Опухоль имеет форму узла плотной консистенции, на разрезе желтовато-белого цвета с многочисленными кровоизлияниями.
Клиническое наблюдение 3
Пациентка П., 43 года, жалоб не предъявляет. Обследована в ходе диспансеризации. При ультразвуковом исследовании малого таза выявлено внеорганное образование (рис. 8). При КТ (рис. 9) в области малого таза справа определяется вне органное объемное образование размером до 8 см, при введении контрастного вещества плотность повышается до +56 ед.H. Проведенная биопсия образования позволила установить диагноз лейомиомы. Учитывая категорический отказ пациентки от оперативного лечения, было решено продолжить динамическое наблюдение.
а) B-режим. Забрюшинно справа определяется внеорганное гипоэхогенное мягкотканное образование неправильной формы, неоднородной эхоструктуры, размером до 8 см.
б) Режим ЦДК. Образование кровоснабжается.