Что такое пкс в гинекологии
Зачем нужна кольпоскопия
Поделиться:
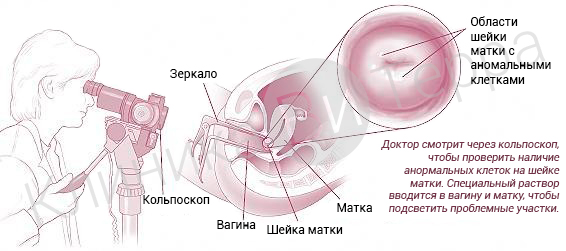
Кольпоскопия — это изучение наружных половых органов, влагалища и шейки матки под большим увеличением с проведением специальных проб. «Колпос» по-гречески означает влагалище. Конечно, правильно было бы осмотр влагалища назвать вагиноскопией, вульвы — вульвоскопией, а шейки матки — цервикоскопией, но в реальной жизни никто этим не заморачивается.
С помощью кольпоскопа врач может увидеть изменения, характерные для предстадий рака шейки матки, влагалища и вульвы. Своевременная диагностика и правильное лечение могут предотвратить развитие серьезного заболевания.
В мире приняты различные способы организации кольпоскопической службы. В некоторых странах существуют специальные клиники, занимающиеся только патологией шейки матки. Эксперты этих клиник хорошо обучены, лицензированы и регулярно проходят процедуру контроля качества работы. Всех пациенток с патологией шейки матки или аномальными результатами цитологических мазков направляют в такие специализированные центры.
В нашей стране кольпоскопия считается частью рутинного гинекологического осмотра. Кольпоскопы есть практически у каждого гинекологического кресла в частных клиниках, и закуплены в достаточном количестве в муниципальные женские консультации. И в женских консультациях, и в негосударственных ЛПУ есть врачи-эксперты, обладающие большим опытом и высокой квалификацией. К ним направляют в спорных или сложных случаях, если лечащий врач не владеет методом или не имеет времени/условий для проведения кольпоскопии.
Почему кольпоскопию не делают всем и всегда?
Основная проблема кольпоскопического исследования — высокая чувствительность и низкая специфичность.
Чувствительность — способность метода правильно определять тех, у кого болезнь точно есть. Чувствительность кольпоскопии составляет 96 %. Это значит, что если мы посмотрим 120 пациенток (из них 50 точно здоровы, а 70 точно больны), то с помощью кольпоскопии мы выявим заболевание почти у всех (в данном примере у 67 пациенток). Всего 4 % пациенток мы будем считать здоровыми, в то время как болезнь будет прогрессировать. Это считается хорошим результатом, кольпоскопия — высокочувствительный метод.
Специфичность — способность метода правильно определять тех, у кого точно нет болезни. Если мы в той же самой группе пациенток (где 50 женщин точно здоровы, а 70 точно больны) проведем кольпоскопию, то патологию шейки матки мы найдем у 103 пациенток. Специфичность кольпоскопии — всего лишь 48 %. В нашем примере — 33 здоровые женщины могут быть подвергнуты малоприятным дополнительным диагностическим или лечебным процедурам.
Именно из-за невысокой специфичности, кольпоскопия — не скрининговый метод. К сожалению, «хромает» и воспроизводимость: пять экспертов могут выполнить кольпоскопию одной и той же пациентке и прийти к разным выводам.
К счастью, самое большое количество ошибок мы допускаем при диагностике доброкачественных и легких поражений. Чем серьезнее ситуация, тем выше специфичность кольпоскопии. При диагностике серьезных поражений ошибок гораздо меньше, специфичность кольпоскопии достигает 82 %, что уже вполне существенно.
Кому делать кольпоскопию необходимо?
В обязательном порядке кольпоскопию назначают если:
Кольпоскопия позволяет не только диагностировать предстадии рака шейки матки — CIN (цервикальные интраэпителиальные неоплазии), но и проводить дифференциальную диагностику доброкачественных заболеваний/состояний шейки матки. При развившемся раке кольпоскопию делать поздно — рак виден невооруженным глазом.
Самый частый вопрос, который задают пациентки перед кольпоскопией: «А это не больно?».
— Нет, конечно! Почему это должно быть больно? Я просто буду рассматривать вашу шейку матки в микроскоп или на экране монитора. Буду приближать, покачивать в разные стороны зеркалом, удалять слизь и выделения мягким тампоном. Микроскоп остается снаружи, ничего ужасного не ожидается.
Для лучшей визуализации сосудов врач может использовать цветные фильтры, делать фотографии, снимать видео, увеличивать изображение в 160–280 раз (кольпомикроскопия — увеличение в 350 и более раз — применяется крайне редко). Самый важный этап кольпоскопии — проведение специальных проб.
Первая проба — проба с раствором уксусной кислоты. Мы наносим раствор спреем, многие специалисты делают это ватным тампоном — не принципиально. Уксусная кислота удаляет поверхностную слизь и делает более выраженными и рельефными все образования на поверхности эпителия. «Непонятное красное пятно» на шейке матки превращается в совершенно определенные кольпоскопические картины, четко видна граница между цилиндрическим и плоским эпителием. Даже самые незначительные изменения плоского эпителия проявляются в виде побеления различной интенсивности. Ацетобелый эпителий — важнейший кольпоскопический признак. От его толщины, стойкости, однородности, точечности или мозаичности зависит кольпоскопическое заключение. Нежный и тонкий «белый» эпителий может быть в норме, поэтому так важны опыт и интуиция врача-кольпоскописта.
Вторая проба — проба Шиллера. Ее выполняют с помощью йодсодержащих растворов. Здоровый плоский эпителий окрашивается в равномерный коричневый цвет. Аномальные участки окрашиваются слабо или не окрашиваются совсем. Четко ограниченные непрокрашенные участки принято называть йод-негативными зонами.
После завершения исследования врач заполняет протокол кольпоскопии, в котором могут быть совершенно непонятные для вас слова и буквы, пишет рекомендации по дальнейшему наблюдению или лечению. Под контролем кольпоскопа может быть выполнена биопсия с ацетобелых и йод-негативных участков.
Совершенно не принципиально, каким именно кольпоскопом пользуется врач. Я, например, не очень люблю новомодные видеосистемы, предпочитая старые добрые бинокулярные кольпоскопы с хорошей оптикой. Здесь важно, чтобы клинические выводы делались не только по кольпоскопической картинке, а по совокупности данных: результаты цитологического исследования, результаты ВПЧ-тестирования, кольпоскопическое заключение.
В общем, дорогие женщины, приходите на кольпоскопию смело: это не больно, не страшно и поможет предотвратить многие проблемы.
Что показывает кольпоскопия?
Женщинам важно знать, что такое кольпоскопия шейки матки, ведь это неотъемлемая процедура в гинекологии. Диагностика проводится с помощью прибора кольпоскопа, оснащенного лампой и линзой, которая увеличивает в 30 раз.
Что показывает кольпоскопия шейки матки и для чего она нужна?
Такая процедура обследования выявляет изменения в клетках эпителия шеечного канала, указывающие на воспалительные патологии, предраковые состояния, доброкачественные и злокачественные опухоли. Кольпоскопия бывает простая и расширенная, обе процедуры проводятся на приеме у гинеколога и занимают не более 20 минут. Простой кольпоскопии достаточно чтобы оценить состояние слизистой, выделения из цервикального канала и увидеть границу между плоским и цилиндрическим эпителием, которая называется зоной трансформации. В расширенную диагностику кроме осмотра входят несколько тестов с применением уксуса и йода. В некоторых случаях врач сразу берет биопсию для цитологического и гистологического исследования в лаборатории.
Протокол о проведенном исследовании выдается пациентке на руки, в связи с медицинской безграмотностью у женщин возникает много вопросов и опасений. Например, насколько опасно и что это значит, если написано, что атипическая зона трансформации неадекватная или неудовлетворительная, так как стык не виден. В данном случае речь идет о плохой визуализации зоны трансформации или наличии атипичных сосудов. Изучению переходной области уделяется особенное внимание, выделяют три зоны трансформации.
Еще один популярный вопрос интересует женщин: показывает ли тест уксусной кислотой вирус папилломы человека. При обработке тканей уксусной кислотой в норме эпителий ненадолго белеет в зоне трансформации. Ацетобелый эпителий может указывать на вирус папилломы человека или на дисплазию или быть вариантом допустимой нормы. В зависимости от расположения белесых зон врач решает есть ли необходимость взять биопсию для уточнения диагноза. Кроме этого вызванный уксусом спазм сосудов показывает состояние кровеносных сосудов. Следующий тест на выявление пораженных клеток делают йодным раствором. Здоровые ткани равномерно окрашиваются йодом, патологические не реагируют на контрастное вещество. Такие очаги называются йод-негативная зона и требуют дополнительной диагностики. Йоднегативная зона при кольпоскопии не всегда означает онкологический диагноз, очаги могут указывать на воспалительную патологию. Мозаичный рисунок может указывать на онкологию, цервицит, дисплазию. В любом случае нельзя сказать наверняка что если кольпоскопия нормальная, то рака нет. Окончательное заключение врач сделает после получения гистологических результатов биопсии.
Кольпоскопия выявляет следующие болезни:
Процедуру делают не только для постановки диагноза, но и перед ЭКО, перед операцией по удалению миомы и другими.
Если вас беспокоит какая-то проблема со здоровьем, запишитесь на диагностику. Успех лечения зависит от правильно поставленного диагноза.
Показания для назначения диагностики:
Подготовка
При записи администратор клиники расскажет, как подготовиться к процедуре. Готовиться к исследованию начинают за два дня. Подготовка к кольпоскопии шейки матки предполагает отказ от половых контактов, а также от использования вагинальных средств и спринцеваний. Гигиенические процедуры проводятся исключительно водой без мыльных средств.
Преимущества диагностики:
Данная статья размещена исключительно в познавательных целях, не заменяет приема у врача и не может быть использована для самодиагностики.
Кольпоскопия шейки матки
Кольпоскопия матки является диагностической процедурой, которая выполняется при помощи кольпоскопа (специального оптического прибора с осветительным устройством), и направлена на осмотр стенок влагалища и видимой влагалищной части шейки матки.
Кольпоскопия матки
Кольпоскопия матки является диагностической процедурой, которая выполняется при помощи кольпоскопа (специального оптического прибора с осветительным устройством), и направлена на осмотр стенок влагалища и видимой влагалищной части шейки матки.
Во время исследования врач может:
В нашей клинике данная диагностическая процедура выполняется при помощи кольпоскопа экспертного класса. Ее результаты позволят врачу выявить патологию на начальной стадии ее развития, составить развернутую картину заболевания и назначить эффективный курс лечения.
Показания к кольпоскопии
Показаниями к проведению кольпоскопии могут стать такие заболевания:
Показаниями к проведению данного исследования могут стать такие состояния:
Для чего выполняется кольпоскопия шейки матки?
Основная цель кольпоскопии направлена на определение границ, злокачественности или доброкачественности патологического очага. В процессе исследования могут определяться:
После анализирования всех полученных данных результаты кольпоскопии позволяют врачу составить план дальнейшего эффективного лечения.
Виды кольпоскопии матки
В зависимости от применяемой модели кольпоскопа и методики исследования выделяют такие виды кольпоскопии:
В зависимости от типа кольпоскопа может проводиться:
Простая кольпоскопия
При проведении простой кольпоскопии врач осматривает поверхности стенок влагалища и шейки матки под увеличением. Затем при помощи тампона удаляются выделения и обследование повторяют.
При помощи простой кольпоскопии врач может ориентировочно оценить:
Эта процедура проводится без предварительной подготовки пациентки. Она отнимает немного времени, абсолютно безопасна и безболезненна.
Для получения более детальной клинической картины в нашей клинике могут назначаться другие более информативные виды кольпоскопий.
Расширенная кольпоскопия
Проведение расширенной кольпоскопии дает более точные и детальные результаты. Проводится она с использованием различных тестов и красителей. Для стандартной процедуры в качестве красителей применяют 3% растворы уксусной кислоты и Люголя с глицерином. При проведении такого вида исследования женщина проходит специальную подготовку, а перед его началом при помощи стерильного тампона с поверхности влагалища и шейки матки удаляются выделения.
При проведении расширенной кольпоскопии врач может оценить:
Также для проведения расширенной кольпоскопии могут применяться цветные фильтры, проба Хробока (с зондом) и окрашивание слизистой метиленовым синим, эозином, гематоксилином (проба Деражне), флюорохромом или трихлортетразолем. Такие разновидности этой процедуры позволяют составлять более детальную картину заболевания, определять злокачественность опухоли и четче визуализировать контуры кровеносных сосудов.
Флюоресцентная кольпоскопия
Флюоресцентная кольпоскопия позволяет в 98% случаев выявлять злокачественность опухоли шейки матки. Такая разновидность кольпоскопии проводится при помощи специального красителя и УФ-лучей.
После обработки шейки матки флюорохромом шейка матки рассматривается в УФ-лучах и врач оценивает возникающее свечение:
Хромокольпоскопия
Хромокольпоскопия является разновидностью расширенной кольпоскопии и может выполняться сразу после выполнения пробы Шиллера. Слизистую шейки матки окрашивают гематоксилином, метиленовым синим или эозином. Эти красители позволяют визуализировать клетки эпителия и выявлять предраковые и раковые их перерождения. При наличии патологических очагов пробы положительны более чем в 90% случаев.
В какое время дня лучше проводить кольпоскопию?
Кольпоскопия может проводиться в любое время дня. Наиболее благоприятным моментом для ее выполнения являются дни первой половины менструального цикла. Лучше всего провести эту процедуру на 2-3 день после завершения менструального кровотечения.
Кольпоскопия не проводится во время менструации, т. к. кровотечение и отторжение участков слизистой полости матки мешают детальному рассмотрению стенок влагалища и видимой части шейки матки. Такая процедура будет неинформативной и бессмысленной.
Нежелательно проводить кольпоскопию и на протяжении первых 2-3 дней после овуляции, т. к. в этот период цикла в цервикальном канале скапливается большое количество слизи, которая искажает результаты и мешает выполнению процедуры. Во второй половине менструального цикла проведение этой диагностической процедуры также нежелательно, т. к. после ее выполнения слизистая оболочка шейки матки будет восстанавливаться более длительно.
Подготовка к кольпоскопии
После назначения кольпоскопии врачи нашей клиники обязательно ознакомят пациентку с несложными правилами подготовки к этой диагностической процедуре, т. к. от правильности их выполнения может зависеть достоверность полученных результатов.
Подготовка к кольпоскопии должна начинаться за 4-5 дней до процедуры. В комплекс этих мероприятий входят следующие рекомендации:
Никакой другой специфической подготовки для кольпоскопии шейки матки не требуется.
Этапы проведения кольпоскопии шейки матки
Кольпоскопия выполняется в амбулаторных условиях или в стационаре после завершения подготовки к данной процедуре.
Проведение кольпоскопии включает в себя следующие этапы:
После выполнения кольпоскопии женщина получает заключение врача, приглашение на следующий прием и может отправляться домой. Результаты биопсии (в случае ее проведения) будут готовы через 1-2 недели.
Больно ли делать кольпоскопию шейки матки?
Кольпоскопия не сопровождается болевыми ощущениями, т. к. кольпоскоп не вводится во влагалище. В процессе исследования некоторые женщины могут чувствовать неприятные ощущения от холодного гинекологического зеркала и легкое пощипывание после обработки шейки матки раствором уксусной кислоты.
При проведении биопсии, которая может выполняться во время этого исследования, могут возникать кратковременные неприятные ощущения или легкая боль. Безболезненность данной манипуляции во многом зависит от мастерства врача.
В нашей клинике процедура кольпоскопии выполняется только опытными гинекологами и пациентки не испытывают боли.
Сколько по времени займет кольпоскопия матки?
Длительность проведения кольпоскопии зависит от каждого конкретного клинического случая. Эта процедура может продолжаться около 10-30 минут. При ясной и четкой картине исследование может занимать минимальное количество времени, но при выявлении подозрительных участков слизистой оболочки шейки матки и необходимости проведения биопсии длительность процедуры может увеличиваться до получаса.
Что бывает после проведения кольпоскопии матки?
После кольпоскопии шейки матки на протяжении 3-5 дней у женщины могут появляться незначительные тупые и тянущие боли в области низа живота и кровянистые, розовые, темно-коричневые или зеленоватые выделения из половых путей. Появление выделений объясняется заживлением рубца, оставшегося на шейке матки после отсечения участков тканей для биопсии, или выведением из влагалища остатков красителей, применяемых для кольпоскопии.
Эти симптомы являются нормой, проходят самостоятельно и не требуют обращения к врачу. После завершения процедуры врач должен обязательно предупредить женщину о возможности появления болей и выделений и порекомендовать:
В некоторых случаях кольпоскопия может осложняться инфицированием половых путей или кровотечением после биопсии. Женщина должна обратиться за врачебной помощью при появлении таких симптомов, как:
Кольпоскопия после родов
Кольпоскопия после родов является актуальной и необходимой процедурой, т. к. шейка матки после этого важного события в жизни женщины может повергаться различным рубцовым и другим изменениям. Также это диагностическое исследование может быть показано при наличии в дородовом периоде различных заболеваний шейки матки, эрозии, эктопии и др.
Проведение кольпоскопии в послеродовом периоде рекомендуется врачами нашей клиники через 6 недель после даты родов. При необходимости во время этой процедуры может выполняться и биопсия шейки матки.
Результаты кольпоскопии убедят в отсутствии патологий или позволят своевременно выявить заболевание и провести его эффективное лечение.
Заболевания по направлению Травмы крестообразных связок
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Крестообразные связки находятся в полости коленного сустава. К их разрывам приводят запредельные движения в коленном суставе.
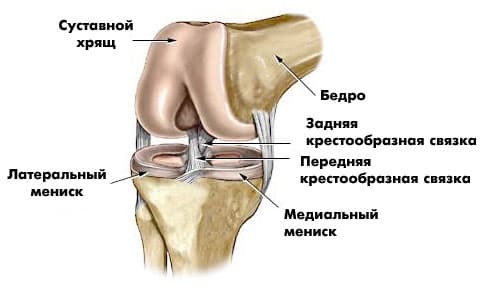
Суставные поверхности костей покрыты хрящом. Между сочленяющимися поверхностями бедренной и большеберцовой костей имеются внутренний и наружный мениски, представляющие собой серповидные хрящи. Коленный сустав заключен в суставную сумку. У человека коленное сочленение допускает движения сгибания и разгибания, а при согнутом положении — и вращение вокруг оси.
Колено является наиболее частым местом спортивных травм (таких, например, как разрыв мениска или связки).
Травмы крестообразных связок
Разрыв передней крестообразной связки может произойти при действии силы, направленной вперед, на заднюю поверхность коленного сустава при согнутой и повернутой внутрь голени. Разрывы крестообразных связок могут сопровождаться отрывными переломами костных пластинок в местах прикрепления связок или переломом межмыщелкового возвышения. Что значительно затрудняет последующее лечение. Очень часто разрывы крестообразных связок происходят у спортсменов во время игры в футбол, при занятиях горнолыжным спортом, у борцов. Задняя крестообразная связка разрывается при резком разгибании голени в коленном суставе или при прямом ударе по передней поверхности голени, когда она согнута в коленном суставе.
Разрывы связок часто бывают сочетанными. Наиболее тяжелым повреждением считается разрывы обеих крестообразных, обеих боковых и капсулы сустава. Это приводит к разболтанности коленного сустава и к утрате возможности ходьбы этой ногой. При разрыве крестообразных связок возникает резкая боль. Происходит кровотечение в сустав (гемартроз). Сустав увеличивается в размерах. Выявляется симптом «баллотирования» надколенника. Однако для некоторых пациентов сам момент травмы может пройти незамеченным. Позже появляется ощущение неустойчивости, разболтанности в коленном суставе.
Основным симптомом разрыва крестообразных связок считается симптом «выдвижного ящика».
При помощи специальных приемов врач смещает голень пациента вперед или назад. При разрыве передней крестообразной связки голень избыточно смещается вперед — симптом «переднего выдвижного ящика», а при разрыве задней крестообразной связки голень легко смещается назад — симптом «заднего выдвижного ящика».
При застарелых разрывах связок симптом «выдвижного ящика» может стать нечетким вследствие развития вокруг места разрыва жировой клетчатки, которая отчасти стабилизирует коленный сустав. Диагноз уточняют при МРТ исследовании.
Лечение повреждений передней крестообразной связки
1. Консервативное лечение крестообразной связки коленного сустава
Физические упражнения помогут быстрее возвратить нормальную подвижность в суставе и предотвратят атрофию мышц. Специальные упражнения нацелены на укрепление подколенных мышц и четырехглавой мышцы бедра, которые помогают стабилизировать колено. Важным аргументом в пользу лечения является тот факт, что длительная нестабильность сустава приводит к раннему артриту коленного сустава.
Однако нет никаких данных о том, что использование суппортов предотвращает развитие артроза коленного сустава. Использование суппорта может дать ложное ощущение надежности при занятиях спортом. Суппорты не всегда смогут защитить ваш сустав полностью, особенно во время резких движений, остановок и прыжков. Поэтому при выраженной нестабильности сустава людям ведущим активный образ жизни, занимающихся спортом рекомендовано хирургическое лечение. Многие врачи рекомендуют использовать суппорты по крайней мере в течении года после операции. Так что если у вас травмирована крестообразная связка суппорты понадобятся вам в любом случае.
2. Хирургическое лечение разрыва передней крестообразной связки колена
Если после курса консервативного лечения стабильность сустава не удовлетворяет требованиям физической активности и суппорты не обеспечивают необходимой стабильности сустава, то предлагается прибегнуть к хирургическому лечению. Даже когда сразу после травмы очевидно, что хирургия необходима, большинство врачей назначают курс физиотерапии и лечебной физкультуры с целью быстрее снять отек и вернуть полную подвижность суставу. Только после этого возможна хирургическая операция.
Хирургическое лечение разрыва передней крестообразной связки заключается в артроскопической реконструкции передней крестообразной связки. Артроскопия – метод эндоскопического выполнения операции на суставах. Операции выполняются при помощи очень тонких инструментов и специальной оптики, соединенной с цифровой видеокамерой (рис.2). Во время операции хирург смотрит на монитор и видит все, что происходит в данный момент в суставе, с большим увеличением – от 40 до 60 раз. Использование современных инструментов и высокочувствительной оптики позволяет выполнять тончайшие манипуляции на коленном суставе с минимальным повреждением окружающих структур и самого сустава (например, сшивание или удаление части менисков, пересадка хряща, реконструкция связок) – и все это через 2–3 небольших разреза. После подобной операции пациент обычно выписывается на этот же день.
Для реконструкции передней крестообразной связки в настоящее время в ведущих клиниках спортивной медицины используются трансплантаты, представляющие собой отрезки тканей человека. В мировой практике используется несколько источников трансплантата: аутотрансплантат из связки надколенника, аутотрансплантат из подколенных сухожилий, аллотрансплантаты.