Что такое послед в акушерстве у женщин при беременности фото
УЗИ Гинеколог
Пермь
Для беременных
ПЛАЦЕНТА, ПЛОДНЫЕ ОБЛОЧКИ И ПУПОВИНА
Плацента — это орган, объединяющий мать и плод. От функционирования плаценты зависит развитие и состояние плода. Существует множество методов исследования функции плаценты. Тем не менее, самым информативным остается осмотр последа после его рождения. Такой осмотр помогает в оценке состояния новорожденного, а также в выборе тактики ведения послеродового периода. Плаценту осматривают сразу после родов — в первую очередь для того, чтобы оценить ее целостность. Затем более тщательно изучают весь послед. Пуповинную кровь для анализа берут сразу после пересечения пуповины, еще до рождения последа. Послед необходимо осматривать во всех без исключения случаях.
Исследование плаценты и пуповины
Размеры и вес плаценты:
Вес плаценты при доношенной беременности составляет 1/6—1/7 веса плода. Зрелая плацента имеет вид диска диаметром 15—20 см и толщиной 2—3 см. Вес ее в среднем составляет 400—600 г.
— Гиперплазия плаценты. Вес плаценты при этом составляет 1/3—1/2 веса плода. Гиперплазия плаценты встречается при гемолитической болезни новорожденных, врожденном сифилисе и сахарном диабете классов A—C по классификации П. Уайт. Умеренная гиперплазия плаценты встречается у заядлых курильщиц.
— Гипоплазия плаценты наблюдается у женщин, страдающих гипертонической болезнью и артериальной гипертонией беременных. Гипоплазия плаценты часто сочетается с внутриутробной задержкой развития.
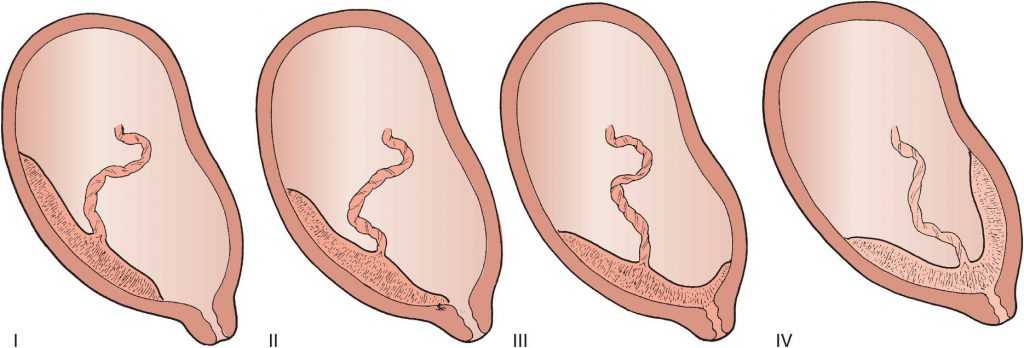
Пуповина имеет длину 50—70 см. При осмотре обращают внимание на наличие узлов и прикрепление пуповины (к плаценте или плодным оболочкам), отмечают число сосудов пуповины. Если длина пуповины меньше 40 см, говорят об абсолютной короткости пуповины. Это состояние может сопровождаться серьезными осложнениями во время родов через естественные родовые пути.
— Истинные узлы пуповины встречаются в 1% родов. Перинатальная смертность при этом достигает 6%. Истинные узлы пуповины образуются при чрезмерно длинной пуповине, когда плод вследствие значительной подвижности проскальзывает через ее виток. В родах эта патология проявляется брадикардией у плода. Ложные узлы пуповины представляют собой утолщения отдельных участков пуповины вследствие резкого закручивания пупочных артерий или варикозного расширения пупочной вены. Ложные узлы пуповины не представляют опасности для плода.
Обвитие пуповины вокруг шеи плода встречается в 20—24% родов, обычно при пуповине длиной более 70 см. Обвитие пуповины, как правило, не представляет опасности для плода. На КТГ во время родов могут появиться децелерации.
Прикрепляется пуповина обычно к центральной части плаценты.
В большинстве случаев краевого прикрепления пуповины роды проходят без осложнений. Однако попытка выделения последа путем потягивания за пуповину может привести к ее отрыву.
Оболочечное прикрепление пуповины
При этом пуповина прикрепляется не к самой плаценте, а к плодным оболочкам на некотором расстоянии от края плаценты. Сосуды направляются от корня пуповины по оболочкам к плаценте. Если участок оболочек с проходящими по нему сосудами располагается над внутренним зевом ниже предлежащей части плода, говорят о предлежании сосудов. Эту патологию можно заподозрить, когда излитие околоплодных вод сопровождается кровотечением. Диагноз подтверждают при обнаружении эритроцитов плода в мазке содержимого заднего свода влагалища, окрашенном по Клейхауэр—Бетке, или с помощью экспресс-анализов. Лечение заключается в экстренном родоразрешении. В отдельных случаях при рождении ребенка в состоянии выраженной анемии и гипоксии ему непосредственно после родов производят переливание препаратов крови. При многоплодной беременности оболочечное прикрепление пуповины может осложниться кровопотерей у одного или обоих плодов.
Риск оболочечного прикрепления пуповины при одноплодной беременности составляет 1%. При двойне и, особенно, при тройне он значительно выше.
Агенезия одной из пупочных артерий
Распространенность этой патологии при одноплодной беременности составляет 0,2—1,1%. К факторам риска относят сахарный диабет и трисомии у матери. В 25—50% случаев заболевание сочетается с другими пороками развития — расщелиной неба, пороками сердца, почек, мочевых путей, половых органов и опорно-двигательного аппарата. Дети чаще рождаются маловесными. Пороки развития, как правило, множественные, и ребенок зачастую нежизнеспособен. При выявлении агенезии одной из пупочных артерий проводят тщательное обследование новорожденного.
При двойне эта патология наблюдается у одного из близнецов в 7% случаев. Однако риск врожденных пороков при этом значительно ниже, чем при одноплодной беременности.
Существенно реже определяется дополнительная третья артерия пуповины, что не ассоциировано с какими либо отклонениями в развитии плода.
Кровотечение в послеродовом периоде
Задержка в матке фрагмента плаценты — частая причина послеродового кровотечения. Диагноз ставят при осмотре материнской поверхности плаценты. На задержку дольки или части дольки указывает дефект ткани плаценты. Показано немедленное ручное или инструментальное обследование стенок полости матки под общей анестезией.
Задержка в матке добавочной дольки плаценты.
Ретроплацентарные сгустки крови и гематомы
Наиболее частые причины появления сгустков крови на материнской поверхности плаценты перечислены ниже.
Разрыв краевого синуса — наиболее вероятная причина кровотечения из половых путей в III триместре беременности (в отсутствие предлежания и преждевременной отслойки плаценты). При осмотре сгустки крови обнаруживают у одного из краев плаценты.
Преждевременная отслойка плаценты. При осмотре плаценты на материнской поверхности обнаруживают плотно прикрепленный к ней сгусток крови, размеры которого соответствуют площади отслойки. Внешний вид и консистенция сгустка зависят от того, сколько времени прошло после отслойки. Застарелая гематома обычно плотная, при отделении ее на плаценте остается тарелкообразное углубление. Сгустки крови на материнской поверхности плаценты могут обнаруживаться и при преэклампсии (клиническая картина преждевременной отслойки плаценты при этом часто отсутствует).
Лечение заключается в родоразрешении. Диагноз подтверждают после осмотра плаценты.
Отложение фибрина в межворсинчатом пространстве наблюдается при физиологическом созревании плаценты и особенно выражено при переношенной беременности. Отложение фибрина имеет вид множественных белесоватых очажков на материнской поверхности плаценты. Они плотные на ощупь, особенно если произошло обызвествление.
Инфаркты плаценты выглядят как четко отграниченные очаги плотной консистенции. Инфаркты чаще располагаются в толще плаценты, реже — на ее материнской поверхности. На срезе очага можно определить давность инфаркта (свежий — с кровоизлияниями или старый — с признаками организации).
Небольшие краевые инфаркты наблюдаются в норме при физиологическом старении плаценты в результате ее атрофии. Чаще инфаркты плаценты встречаются при гипертонической болезни или преэклампсии.
Свежий инфаркт имеет темно-багровый цвет, нечеткие контуры, его основание граничит с децидуальной оболочкой. По мере старения он уплотняется, приобретает беловатый или бледно-желтый цвет и становится хорошо отграниченным от окружающих тканей.
Инфаркты развиваются вследствие микротромбозов или длительного спазма спиральных артерий эндометрия. К инфарктам плаценты также предрасполагают атеросклеротические изменения более крупных артерий на фоне артериальной гипертонии. Осложнения инфарктов плаценты — внутриутробная гипоксия и внутриутробная задержка развития. Инфаркты нередко обнаруживают при преждевременной отслойке плаценты.
Плодовая поверхность плаценты
Оболочки, покрывающие плодовую поверхность плаценты, тонкие, прозрачные, синевато-стального цвета.
Окрашивание оболочек меконием наблюдается в 20% родов, обычно при переношенной беременности. Оболочки при этом приобретают буровато-зеленоватый цвет. В этой группе новорожденных повышена ранняя детская смертность. Ее причины — аспирация мекония и другие осложнения переношенности, а также внутриутробная задержка развития.
Хориоамнионит. Оболочки утолщены, белесоватые, непрозрачные, иногда с резким неприятным запахом.
Субхориальное отложение фибрина встречается в норме и считается признаком зрелости плаценты. На плодовой поверхности определяются серо-белые наложения плотной консистенции и различного диаметра, располагающиеся одиночно или группами.
Субхориальные кисты — тонкостенные полости диаметром 4—5 см, заполненные серозным или слизистым содержимым, иногда с примесью крови. Расположены на плодовой поверхности плаценты. Встречаются в норме.
Узловатый амнион
Определение. На поверхности амниона обнаруживают серовато-желтые наложения диаметром 2—3 мм, особенно многочисленные в области прикрепления пуповины. Наложения состоят из слущенного эпидермиса плода и легко удаляются.
Обследование. Узловатый амнион встречается при маловодии и обычно сочетается с пороками развития почек и мочевых путей (двусторонняя агенезия почек, поликистоз почек, обструкция мочевых путей). В связи с этим об обнаружении узловатого амниона обязательно сообщают неонатологу.
Амниотические бляшки
На плодовой поверхности плаценты определяются зоны метаплазии цилиндрического эпителия амниона в многослойный плоский в виде мелких сероватых бляшек с зернистой поверхностью. В отличие от узловатого амниона, бляшки удаляются с трудом. Амниотические бляшки обычно наблюдаются при доношенной беременности. Они представляют собой результат физиологических изменений ткани плаценты.
Добавочные дольки
Определение. Добавочные дольки формируются из ткани трофобласта, не подвергшейся атрофии, и могут располагаться на некотором расстоянии от плаценты. При этом добавочные дольки соединяются с плацентой оболочками, по которым проходят сосуды. Задержка добавочной дольки в матке после рождения последа может вызвать кровотечение.
Диагностика и лечение. Оборванные сосуды на краях плаценты свидетельствуют о том, что имеется добавочная долька плаценты, оставшаяся в матке. Для удаления добавочной дольки проводят ручное или инструментальное обследование стенок полости матки под общей анестезией.
Плацента, окруженная валиком (placenta circumvallata), формируется в результате отслойки и скручивания краев плаценты в ранние сроки беременности. При этом гладкий хорион располагается в виде валика вокруг хориальной пластинки. Если отслойка и скручивание произошли по самому краю плаценты, формируется плацента, окруженная ободком (placenta marginata).
Клиническая картина. В большинстве случаев проявления отсутствуют и плаценту, окруженную валиком, обнаруживают случайно при осмотре последа. Могут наблюдаться кровотечения и подтекание околоплодных вод в течение беременности, преждевременные роды, пороки развития и перинатальная гибель плода.
Диагностика и лечение. Клинические проявления — повышение тонуса матки, подтекание околоплодных вод и кровотечение — появляются в конце II или начале III триместра беременности. Этиотропного лечения не существует. Беременность может закончиться преждевременными родами.

— Бихориальные биамниотические близнецы:
Каждый близнец имеет собственные хорион и амнион. Перегородка между полостями, в которых находятся плоды, состоит из двух амнионов (тонких прозрачных оболочек) и двух гладких хорионов, лежащих между ними. Для уточнения диагноза показано гистологическое исследование перегородки.
— Монохориальные биамниотические близнецы:
Оба амниона заключены в один общий для обоих близнецов хорион. Перегородка между плодами состоит из оболочек двух амнионов. Диагноз подтверждают с помощью гистологического исследования перегородки.
— Монохориальные моноамниотические близнецы:
Амниотическая полость общая для обоих близнецов, перегородки нет. Пуповины обоих плодов прикрепляются к плаценте очень близко друг от друга, вследствие чего возможно их перекручивание и гибель плодов.
Прогноз
Перинатальная смертность среди монохориальных близнецов выше, чем среди бихориальных. Причина заключается в том, что в общей плаценте формируются анастомозы между сосудами кровеносных систем близнецов. В зависимости от вида анастомозов (артериоартериальные, артериовенозные или веновенозные) и диаметра формирующих их сосудов возможны следующие исходы.
Развитие двух нормальных плодов.
Фето-фетальная трансфузия, которая проявляется выраженным многоводием одного плода и задержкой развития другого.
Нормальное развитие одного плода и тяжелая патология у другого (врожденное отсутствие сердца, мумификация).
Однояйцовые и двуяйцовые близнецы
Однояйцовые близнецы. Тип плацентации зависит от того, в какой период формирования плаценты произошло разделение единого эмбрионального зачатка. Возможны все три типа плацентации, описанные выше, но чаще формируется общая плацента. Отдельные плаценты развиваются в 30% 
Двуяйцовые близнецы. При одновременном развитии двух оплодотворенных яйцеклеток всегда формируются отдельные плаценты. Плаценты нередко тесно примыкают друг к другу.
Пуповина
Оболочечное прикрепление пуповины наблюдается чаще, чем при одноплодной беременности.
Агенезия одной из пупочных артерий наблюдается в 7% случаев (чаще при одноплодной беременности).
Низкая плацента при беременности: чем опасна и как рожать?
Плацента – уникальный орган женского организма, появляющийся во время беременности и исчезающий после родов. Его задачей является обеспечение плода питательными веществами и кислородом, а также выведение продуктов его жизнедеятельности и защита от иммунной системы матери. Однако, при низкой плацентации этот же орган может и погубить ребенка, помешав ему выйти из родовых путей во время родов. Такая патология встречается довольно часто и может проявиться даже у здоровых женщин. Что ее провоцирует и можно ли снизить такие риски?
Что такое низкая плацента?
Незадолго до того, как появиться на свет, ребенок переворачивается в матке головой вниз. Такое положение обеспечивает ему сравнительно легкий выход из половых путей. При этом место прикрепления плаценты в норме располагается у верхнего свода полости матки. Тем самым путь ребенку перекрывает только тонкая пленка околоплодной оболочки, которая легко прорывается при родах.
Патология возникает, когда перед родами плацента располагается не в верхней части матки, а сбоку или внизу, частично или полностью перекрывая цервикальный канал. Такая аномалия достаточно часто (в 10% случаев) встречается на раннем сроке беременности. Но со временем, по мере роста ребенка, из-за процесса подъема плаценты, проход освобождается. В итоге перед родами ее патологическое положение наблюдается только у 0,5-1% рожениц. В зависимости от расположения плаценты ее предлежание бывает:
Нижнее предлежание – самое безопасное, но также является аномалией и определенные риски для матери и ее ребенка при нем тоже существуют. Поэтому при плановых обследованиях врачи уделяют большое внимание контролю за состоянием плаценты. С помощью УЗИ они определяют ее локализацию на передней или задней стенках матки, а также измеряют расстояние от ее края до цервикального канала. Если аномалия будет зафиксирована, до родов разрабатывается тактика спасения малыша и его матери.
Причины низкой плаценты при беременности
Расположение данного органа определяется тем, где плодное яйцо прикрепится к эндометрию матки. Именно там будет располагаться место формирования плаценты, и повлиять на это на данном этапе развития медицины невозможно. В то же время можно выделить несколько факторов, которые прямо или косвенно способствуют появлению такой аномалии:
К другим факторам, способствующим низкому расположению плаценты при беременности, относятся генетическая предрасположенность, избыточный вес, курение, употребление алкоголя и другие вредные привычки. Их наличие у женщины дает основания отнести ее к группе риска даже если патологии еще не выявлено и назначить специальный уход, более тщательные наблюдения за состоянием беременности.
Симптомы низкого предлежания плаценты при беременности
Каких-либо специфических внешних признаков у этой патологии не имеется. Низкая плацентарность проявляется следующими симптомами:
Часто эта патология (особенно на ранних сроках) проходит вообще бессимптомно. Женщина может не чувствовать боли или дискомфорта в нижней части живота, у нее отсутствуют периодические или постоянные кровотечения. Поэтому однозначно выявить низкое предлежание плаценты можно только с помощью современных средств диагностики на плановых гинекологических осмотрах. Наибольшей эффективностью в этом плане обладает УЗИ. Данный метод обладает следующими преимуществами:
При подозрении на низкую плацентарность врач может назначить внеплановое сканирование, чтобы отследить миграцию плаценты. Обычно процедуру выполняют на 12, 20 и 30 неделе беременности, но возможно и более частое проведение УЗИ.
Гинекологический осмотр, являющийся стандартным при нормальной беременности, при этой патологии не проводится. Это связано с тем, что введение во влагалище инструментов может вызвать сильные сокращения матки, которые закончатся преждевременными родами с обширным кровотечением.
Чем грозит низкое плацентарное расположение?
Данная патология считается опасной для жизни и здоровья как ребенка, так и его матери. К наибольшим рискам относятся:
Все указанные осложнения делают предлежание плаценты опасной патологией. Поэтому при ее обнаружении женщина попадает в группу риска. В зависимости от вида патологии врачи разрабатывают специальную стратегию лечения, которая позволит сохранить жизнь как самой матери, так и ее ребенку.
Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.
Плацента: все, что о ней нужно знать каждой будущей маме (2021-01-20 14:31:13)
Плацента: все, что о ней нужно знать каждой будущей маме
ВО ВРЕМЯ БЕРЕМЕННОСТИ МАЛЫШ КРЕПКО-НАКРЕПКО СВЯЗАН С МАТЕРИНСКИМ ОРГАНИЗМОМ. ЭТО НЕОБХОДИМО ДЛЯ ПРАВИЛЬНОГО И ГАРМОНИЧНОГО РАЗВИТИЯ БУДУЩЕГО ЧЕЛОВЕЧКА. ОДНИМ ИЗ ОРГАНОВ, КОТОРЫЙ ОБЕСПЕЧИВАЕТ ПОДОБНУЮ СВЯЗЬ, ЯВЛЯЕТСЯ ПЛАЦЕНТА, ИЛИ, КАК ГОВОРЯТ В НАРОДЕ, ДЕТСКОЕ МЕСТО.
Что это такое?
Этот удивительный орган формируется и функционирует только во время беременности, сразу же после рождения малыша детское место покидает материнский организм. С латыни «плацента» переводится как «лепешка». Такое название дано плаценте за ее внешний вид, ведь внешне она напоминает большую круглую лепешку или диск, к центру которого крепится пуповина.
Плацента, или детское место, начинает формироваться практически с момента прикрепления яйцеклетки к стенке матки, или, как говорят доктора, с момента имплантации яйцеклетки в полость матки. Сначала, с 9 дня после зачатия и до 13-16 недели беременности, развивается предшественник плаценты — ворсинчатый хорион. Клетки трофобласта, которые окружают зародыш, интенсивно делятся, и вокруг эмбриона образуется ветвистая оболочка из ворсин. В каждую подобную ворсинку врастают сосуды зародыша.
На сроке 16 недель хорион превращается в плаценту, которая имеет 2 поверхности: одна обращена к малышу и называется плодовой, другая, которая называется материнской, в сторону внутренней стенки матки. К плодовой стороне крепится пуповина будущего человечка, а внутри ее ворсин протекает кровь малыша. Снаружи эти ворсины омываются кровью матери. Материнская сторона плаценты разделена на 15-20 долек, отделенных друг от друга перегородками.
Таким образом, в плаценте присутствуют 2 системы кровеносных сосудов — малыша и мамы. И именно здесь происходит постоянный обмен веществ между мамой и ее будущим ребенком. При этом кровь матери и ребенка нигде не смешивается, так как две сосудистые системы разделены плацентарным барьером — особой мембраной, которая пропускает одни вещества и препятствует проникновению других. Полноценно трудиться плацентарный барьер начинает к 15-16 неделям.
Для чего нужна плацента?
Как мы уже говорили, в плаценте происходит постоянный обмен веществ между будущей мамой и ее ребенком. Из крови женщины поступают кислород и питательные вещества, а малыш «возвращает» продукты обмена и углекислый газ, которые надо выводить из организма.
Плацента также защищает малыша от неблагоприятного воздействия: плацентарный барьер задерживает содержащиеся в материнской крови бактерии, некоторые вирусы, антитела мамы, вырабатывающиеся при резус-конфликте, но беспрепятственно пропускает кислород, питательные вещества и защитные белки матери к ребенку. Но защитная функция плаценты избирательна. Одни и те же вещества по-разному преодолевают барьер в сторону крохи и в сторону матери. Например, фтор прекрасно проходит от мамы к малышу, но совершенно не проникает в обратном направлении. Бром проникает к малышу намного быстрее, чем обратно.
Кроме того, детское место играет роль железы внутренней секреции, вырабатывая гормоны, которые поддерживают беременность, готовят грудь к лактации, а организм мамы — к успешным родам.
Кстати
Эмбрион в животе у мамы не дышит, но происходит газообмен: женщина делает вдох, кислород достигает плаценты и через пуповину передается плоду. На обратном пути выводится углекислый газ. Получается, что будущая мама дышит за двоих — именно поэтому ей нужно чаще бывать на свежем воздухе, избегать стрессов, отказаться от вредных привычек.
На что обращает внимание доктор?
Делая УЗИ на разных сроках беременности, доктор внимательно следит за состоянием плаценты. Для него важны:
1. Место расположения и прикрепления плаценты, а также ее приращение
При нормально протекающей беременности плацента чаще всего располагается в слизистой оболочке передней или задней стенки матки. На ранних сроках беременности детское место нередко доходит до выхода из матки. И тогда женщина слышит термин «низкое прикрепление плаценты».
Ворсины хориона (предшественника плаценты) в процессе образования детского места «прорастают» в слизистую оболочки матки — эндометрий. В очень редких случаях бывает, что ворсины прорастают в мышечный слой или в толщу стенки матки. В таком случае говорят о приращении плаценты, которое чревато кровотечением после рождения ребенка. Если подобное происходит, приходится делать операцию — удалять плаценту вместе с маткой.
Если ворсины хориона проросли не столь глубоко, говорят о плотном прикреплении плаценты. Оно обычно встречается при низком расположении плаценты или ее предлежании. Увы, распознать приращение или плотное прикрепление плаценты можно только во время родов. В последнем случае врач, принимающий роды, будет отделять плаценту вручную.
2. Степень зрелости плаценты
Плацента растет и развивается вместе с ребенком. С помощью УЗИ доктор определяет степень ее зрелости — строение на определенном сроке беременности. Это нужно, чтобы понять, хватает ли ребенку питательных веществ и как плацента справляется со своими задачами.
Стремительное старение плаценты может быть и результатом перенесенных во время беременности инфекционных заболеваний (например, внутриматочной инфекции) или вредных привычек, например, курения. Также подобная ситуация возникает, если у женщины есть хронические заболевания, как сахарный диабет, или беременность осложняется резус-конфликтом.
В очень редких случаях речь может идти о позднем созревании плаценты. Иногда это может косвенно указывать на врожденные пороки развития плода.
3. Толщина плаценты и ее размеры
Толщину можно определить после 20 недели беременности. Если беременность протекает нормально, этот параметр до 36 недели все время увеличивается. На 7-й неделе она будет составлять 10-11 мм, на 36-й — максимум 35 мм. После этого рост плаценты останавливается и ее толщина не только не меняется, но может даже уменьшаться. Последнее будет первым симптомом старения. На 40-й неделе стареющая плацента является показанием к стимуляции еще не наступивших родов.
О тонкой плаценте говорят, если в III триместре толщина менее 20 мм. Подобная ситуация характерна для преэклампсии (повышение артериального давления, отеки и белок в моче). При этом есть угроза прерывания беременности и гипотрофии плода (отставание в росте). Когда при резус-конфликте возникает гемолитическая болезнь плода (организм резус-отрицательной мамы вырабатывает антитела к резус-положительным эритроцитам ребенка, и последние разрушаются) о нарушениях свидетельствует толстая плацента (толщина 50 мм и более). Похожие симптомы бывают и при сахарном диабете. Обе ситуации требуют лечения.
Размеры плаценты тоже могут не дотягивать до нормы или ее превышать. В первом случае при нормальной толщине меньше нормы оказывается площадь плаценты. Это может следствием генетических нарушений (таких, как синдром Дауна), преэклампсии и других осложнений. Из-за того, что маленькая плацента не может полноценно снабжать малыша кислородом и питательными веществами и выводить продукты обмена из организма, ребенок отстает в росте и весе. Подобное осложнение называется плацентарной недостаточностью. Те же последствия имеет и гиперплазия (увеличение размеров) плаценты. Своевременное лечение позволяет скорректировать развитие малыша.
Последовый период родов
Как только рождается малыш и акушерка отрезает пуповину, плацента заканчивает свою работу. В течение 30 минут она выходит наружу вместе с плодными оболочками. В этом случае говорят, что рождается послед. Доктор прежде всего внимательно осматривает плаценту, измеряет и взвешивает. Все данные записываются в историю родов. Благодаря этому врачи получают ценную информацию о том, как проходила беременность и каково самочувствие ребенка. Если показатели отличаются от нормы, об этом сообщают педиатру.
Главное — плацента и плодные оболочки должны полностью покинуть организм женщины. Если после тщательного осмотра плаценты у врачей по этому поводу возникают сомнения, проводится ручной осмотр полости матки. Ведь оставшиеся в матке частички плаценты могут стать причиной кровотечения или воспалительного процесса. Это обследование и удаление неотделившихся частиц проводятся под наркозом.
После этого плацента врачей уже не интересует. Ее либо уничтожают, либо используют в научных или лечебных целях.
Подробнее
Медицинский лекторий
Сахарный диабет и ожирение. Новый взгляд на проблему.
Вирус папилломы человека: профилактика, вакцинация, лечение.
Как правильно измерить температуру тела?
Что будет, если постоянно есть яблоки, рассказала диетолог
13 причин, почему закладывает уши
Психосоматика заболеваний суставов и пути исцеления
Лишний вес у детей и подростков: 6 способов сохранить здоровье своего ребенка
20 причин для начала занятий ЛФК
Кофе будет работать эффективнее, если пить его правильно
Как научить ребенка правильно полоскать горло
Эксперт из Украины рассказала, как правильно есть сало
Цирроз печени: кому он грозит и действительно ли его нельзя вылечить?
Гомеопатия и болезни сердца
Самые эффективные напитки в сезон простуд. Что пить, чтобы не заболеть?
Названа неожиданная польза горьких огурцов
Положительный и отрицательный баланс калорий
Медики назвали лучшее время для отхода ко сну
О каких проблемах со здоровьем можно узнать по внешним признакам?
Миколог дал рекомендации по безопасному сбору грибов