дерматит у беременных чем лечить
Атопический дерматит у беременных
Принципиально важным для беременных. Страдающих Атопическим Дерматитом (далее по тексту «АД»), представляется строгое соблюдение режима сна, отдыха, приема пищи. Необходимо полностью исключить контакт со средствами для мытья посуды. предметами бытовой химии. Обстановка в комнате, где беременная проводит основное время, должна быть «спартанской», т.е минимум мебели, ежедневно проводиться влажная уборка проветривание.
Рекомендуется воздержаться от применения антигистаминных препаратов, особенно на ранних сроках. В особо тяжелых случаях возможно использование лоратодина, но под контролем врача.
Питание беременной должно быть полноценным, поэтому назначение очень жесткой диеты не требуется, однако давать полную пищевую свободу тоже нельзя. Обычно бывает достаточно элиминационной диеты (т.е. устранение из пищевого рациона продуктов, на которые пациентка отмечает аллергические реакции) и ограничение агрессивной для ЖКТ пищи.
Для коррекции состояния ЖКТ применяют обычно желчегонные и гепатопротективные препараты («Хофитол», «Гепабене Эссенциале»), пробиотики т.к. длительное применение беременной женщиной пробиотиков снижает риск развития у ребенка АД. Нормализация деятельности желчевыводящих путей благоприятно влияет на кожу, поэтому целесообразно использование препаратов из артишоков («Хофитол»). Но только после консультации врача.
Беременным с АД необходимо придерживаться охранительного режима для кожи, регулярно использовать эмоленты (при обострении АД желательно, чтобы препарат сдержал противозудные и заживляющие компоненты). Предпочтение следует отдавать линиям аптечной косметики по причине отсутствия в них красителей и отдушек, сбалансированного состава. Препараты базового ухода: «Эмолиум», «Сенсадерм», «Ля Рош Позе», «Урьяж Топи» крем, «Биодерма». Для очищения кожи применяются моющие средства с кислым pH и кремовой добавкой / «мыло без мыла».
При АД существуют несколько механизмов нарушения кожного барьера, поэтому средство базового ухода должно содержать натуральный увлажняющий фактор, липиды, обладать противозудным действием. Всем этим требованиям удовлетворяют указанные выше, линии ухода.
Кремы предназначены для нанесения на небольшие участки кожи и имеют более насыщенную структуру, а эмульсии удобны для нанесения на распространенные поражения.
Кроме увлажняюще-ожиряющих препаратов, все косметические линии включают средства гигиены: кремовые гели для умывания, эмульсию для ванн, очищающие масла для ванн. Они применяются как в период обострения, так и в период ремиссии заболевания.
В случаях выраженного обострения допустимо, с осторожностью, короткие курсы топических стероидов: «Элоком», «Адвантан», «Локоид», только после консультации врача! При легких обострениях применяется крем «Локобейз Рипеа» лучше на ночь, 1 раз в сутки.
Во всех случаях АД, как при обострении, так и ремиссии, необходимо регулярное использование средств базового ухода. Это позволит не только улучшить физиологическое состояние кожи, но и уменьшить риск развития как бактериальных, так и грибковых осложнений заболевания.
Лечение дерматита у беременных
Воспалительное поражение кожи, проявляющееся в покраснении кожи, высыпании, ощущении зуда и жжения – это симптомы дерматита. Во время беременности он наблюдается довольно часто и становится головной болью молодых мамочек. Только не стоит паниковать, это заболевание не навредит вам и вашему ребенку, если вы сразу обратитесь к специалисту.
Важно: Не принимать никаких «чудодейственных» препаратов, они могут навредить развитию вашего ребенка! Обратитесь к опытному врачу-дерматологу!
Специалисты Международного медицинского центра «ОН КЛИНИК» консультируют, проводят лабораторные исследования анализов и назначают щадящее лечение дерматита у беременных.
Причина возникновения дерматита во время беременности связана, как правило, с ослаблением иммунитета и гормональной перестройкой организма. Важно вовремя обратить внимание на симптоматику и проконсультироваться с врачом. Покраснение кожи, зуд могут быть симптомами таких серьезных заболеваний как:
Атопический дерматит – это самый распространенный вид заболевания при беременности. Считается, что он носит наследственный характер (передается от родителей). В данном случае необходимо еще в период планирования беременности принять все профилактические меры против обострения дерматита.
Аллергический дерматит при беременности может проявиться как реакция на аллергены различной этиологии: продукты, косметика, цветущие растения, шерсть животных и т.д.
Дерматит у беременных может вспыхнуть в результате воздействия аллергенов различной этиологии. Это могут быть: цветущие растения, шерсть животных, косметика и пищевые продукты.
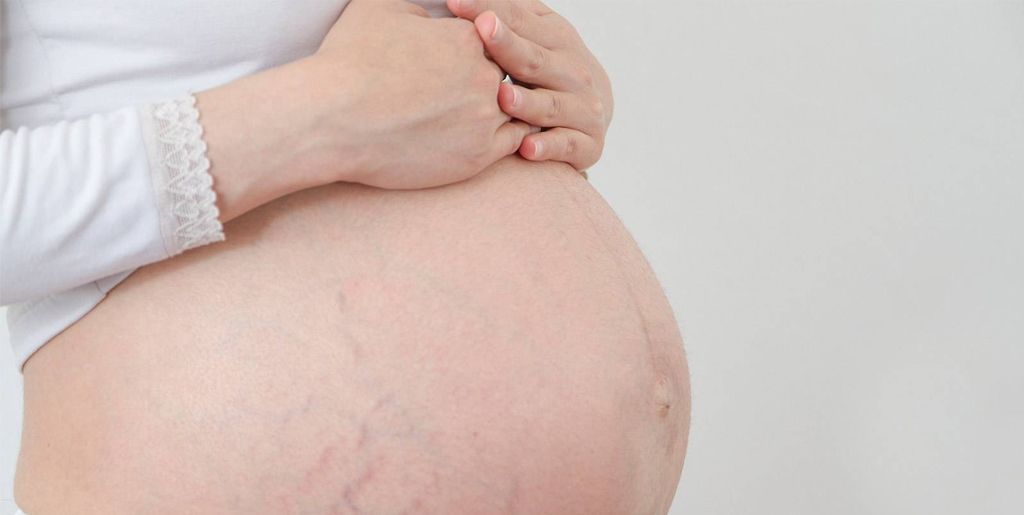
Локализация высыпания на коже, покраснения и шелушения – в области живота, рук, шеи, спины, ног. Может сопровождаться неприятными ощущением – зудом и жжением.
Различают III стадии аллергического (атопического) дерматита у беременных
Диагностика и лечение дерматита при беременности
Лечение дерматита у беременных – это процедура, которая строится исходя из комплексной диагностики. Чтобы поставить более точный диагноз, выявить аллергены и иные причины заболевания, необходимо пройти обследование дерматолога, проконсультировать у аллерголога, сдать определенные анализы. Могут потребоваться показания гастроэнтеролога, токсиколога и эндокринолога. Такой комплексный подход обусловлен сложностью постановки диагноза во время беременности.
В ММЦ «ОН КЛИНИК» применяются новейшие методики лечения кожных заболеваний при беременности.
Стандартное лечение атопического (аллергического) дерматита у беременных, как правило, включает в себя:
Мы намеренно не называем лекарства, которые прописывают мамочкам при дерматите, так как это специалисты ОН КЛИНИК назначают лечение по индивидуальной программе с учетом многих факторов.
В ОН КЛИНИК проводят лечение дерматита у беременных таким образом, чтобы это не повредило развитию ребенка и здоровью матери!
Хирург, флеболог, врач высшей категории, кандидат медицинских наук
Во избежание возможных недоразумений, советуем уточнять стоимость услуг на день обращения в регистратуре или в колл-центре по многоканальному номеру телефона +7 495 223-22-22
Содержание
Дерматология в России
Зарегистрируйтесь!
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Дерматозы, ассоциированные с беременностью: пемфигоид, полиморфные высыпания, холестаз беременных, атопическая сыпь
Дерматозы, ассоциированные с беременностью: пемфигоид, полиморфные высыпания, холестаз беременных, атопическая сыпь
Абстракт
Дерматозы, возникающие во время беременности, очень важно знать для клинициста, так как они поражают большое количество беременных и представляют собой опасность для плода. К этим заболеваниям относятся пемфигоид беременных, полиморфные высыпания беременных, внутрипеченочный холестаз беременных и атопическую сыпь беременных. В данном обзоре описывается патогенез, клинические особенности и лечение данных дерматозов.
Введение
В период беременности выделяют три группы кожных заболеваний. К первой группе относятся доброкачественные заболевания, возникающие вследствие гормональной перестройки, происходящей во время беременности; ко второй группе относятся ранее существовавшие заболевания, обострившиеся во время гестации; к третьей группе относятся дерматозы, специфические для беременности [1].
Дерматозы беременных – это специфическая группа зудящих патологий, которые возникают только у беременных. Из – за неясности этиопатогенеза, редкой встречаемости и сходства в клинической картине постоянно ведутся дискуссии о том, как классифицировать эти заболевания. Последняя классификация предложена Амбрус – Рудольф [2] в 2006 году, и включает пемфигоид беременных, полиморфный дерматоз беременных, внутрипеченочный холестаз и атопическую сыпь беременности (Табл.1).
Целью данного обзора является изучение четырех специфических дерматозов беременных. Некоторые дерматозы представляют собой риск для развития плода, и тем самым, являются важной темой для клиницистов.
Пемфигоид (герпес) беременных
Пемфигоид беременных – это редкое кожное аутоиммунное заболевание, сопровождающее интенсивным зудом и возникающее только во время беременности. Пемфигоид беременных по клинико – иммунологическим особенностям имеет сходство с другими пузырными дерматозами.
Патогенез
Первичный иммунный ответ происходит внутри плаценты. Циркулирующие IgG реагируют с амниотическим эпителием плацентарной ткани и базальной мембраной кожи. Аутоиммунные реакции, происходящие в коже, связаны с накоплением иммунных комплексов, активацией комплемента, хемотаксисом и дегрануляции эозинофилов, в результате чего происходит повреждение ткани и формирование пузырей [9]. Основной инициирующий фактор остается невыясненным, но предполагается, что аллогенная или аутоиммунная реакция связанна с отклонением от нормальной экспрессии TI продукта главным комплексом гистосовместимости [10].
Имеются сообщения о случаях возникновения пемфигоида беременных во время менструации и после приема оральных контрацептивов. Эти наблюдения позволяют предположить роль половых гормонов в патогенезе заболевания [6,11,12], хотя также существуют исследования, говорящие об обратном [13].
Клинические особенности
Пемфигоид беременных начинается с появления сильно зудящих уртикарных кольцевидных высыпаний, затем появляются везикулы и большие напряженные пузыри на эритематозном фоне. Излюбленной локализацией является околопупочная область (Рис.1). В 90% случаях в дальнейшем высыпания распространяются по всему животу, а в некоторых случаях, и до бедер, ладоней и подошв [11]. Зачастую в последний месяц заболевание стихает и обостряется сразу после родов. Активность процесса уменьшается и исчезает в течение первых месяцев после родов, и вновь возникает при последующих беременностях. У большинства пациентов заболевание разрешается спонтанной ремиссией, без лечения, через несколько недель или месяцев после родов.
Диагностика
Диагноз пемфигоида беременных основывается на характерной клинической картины, данных гистологического обследования и прямой иммунофлюоресценции. Для классической гистологической картины характерно наличие поверхностных и глубоких периваскулярных лимфогистиоцитарных эозинофильных инфильтратов. При прямой иммунофлюоресценции обнаруживается отложение на базальной мембране IgG и С3 – комплемента [4, 11]. Отложение С3 – комплемента обнаруживается в 100% случаев, в то время как отложение IgG только в 25 – 50% [11].
Лечение
Лечение пемфигоида беременных начинается с приема пероральных ГКС в дозе 0.5 мг/кг, далее доза постепенно снижается до поддерживающей, в зависимости от активности заболевания. При легком течении возможно применение топических ГКС III и IV класса. Если топические и системные ГКС оказываются неэффективными, лечение дополняют применением системных иммуносупрессантов, таких как Циклоспорин, Дапсон, Азатиоприн, Метотрексат (после родов).
Влияние пемфигоида беременных на плод
В результате трансплацентарной передачи антител IgG1 от матери к плоду, у 10% новорожденных развивается слабая клиническая картина, состоящая из крапивницы или везикулярных высыпания на коже [9] (Рис.2). Пемфигоид беременных ассоциирован с преждевременными родами и гипотрофией плода. Некоторые исследователи предполагали, что отклонения от нормы у новорожденных связаны с применением системных ГКС, но скорее всего, это связано с активностью дерматоза, а не с применением ГКС. Высокий риск развития патологии у плода чаще связан с развитием пемфигоида беременных в первом и втором триместре. Системное применение ГКС не влияет на исход беременности [14]. Однако, необходимо осуществлять мониторинг состояния беременной во время приема системных ГКС. Также из – за токсичности для организма матери и гипотрофии со стороны плода необходим тщательный контроль за пациентами при приеме Азатиоприна. Азатиоприн можно принимать во время беременности, но его прием должен быть под контролем. Метотрексат при беременности противопоказан.
Коморбидные заболевания
Пемфигоид беременных часто ассоциирован с другими аутоиммунными заболеваниями, такими как, болезнь Грейвса, тиреоидит, злокачественная анемия [5,11]. Это связано с наличием антигенов HLA – DR3 и DR4 [15] при этих аутоиммунных заболеваниях.
Полиморфный дерматоз беременных
Полиморфный дерматоз беременных – доброкачественное, саморазрешающееся воспалительное заболевание, чаще встречается у первобеременных в третьем триместре или послеродовом периоде [9,16,17]. Редко встречается при последующих беременностях [17]. Это самый распространенный дерматоз у беременных, его частота составляет 1 на 160 случаев беременностей [9,18]. Несмотря на то, что частота заболевания высока, этиология до сих пор не ясна. Отмечается взаимосвязь с большой прибавкой массы тела, иммуно – гормональной перестройкой, но ни одна теория до сих пор не является обоснованной [3,9,18].
Патогенез
Патогенез заболевания до сих пор не изучен. Предполагают, что перерастяжение брюшной стенки приводит к повреждению соединительной ткани, вызывая воспалительную реакцию [9,18]. В проведенном исследовании, в котором приняли участие 200 пациентов с полиморфным дерматозом, было обнаружено снижение кортизола в сыворотке крови по сравнению с контрольной группой. Другая теория заключается в наличии атопии у беременных. Исследовав 181 пациентов было обнаружено, что у 55% была выявлена атопия [18]. До сих пор нет доказательств относительно вклада в патогенез циркулирующих иммунных комплексов и наличия HLA класса.
Клинические особенности
Излюбленной локализацией высыпаний является живот, обычно на стриях, не затрагивая область пупка, заболевание начинается с появления зудящих эритематозных уртикарных папул и бляшек (Рис.3). Характерно быстрое распространение на бедра, ягодицы, грудь и спину. Вовлечение ладоней и стоп встречается редко [9]. Высыпания отличаются полиморфизмом: папуловезикулы, пурпура, пузырьки.
Диагностика
В настоящее время не существует методов диагностики. Гистопатология различается в зависимости от стадии заболевания. Диагноз основывается на клинической картине и биопсии. При биопсии обнаруживают поверхностный дермальный отек, периваскулярный лимфоцитогистиоцитарный инфильтрат, состоящий из эозинофилов, Т – хелперов и макрофагов. На более поздних стадия обнаруживаются эпидермальные изменения: гипер – и паракератоз [9,16].
Лечение
Лечение симптоматическое. Обычно для устранения зуда и высыпаний достаточно применение кортикостероидов с или без приема антигистаминных препаратов. В тяжелых случаях может понадобиться применение системных ГКС. Чаще заболевание саморазрешается в течение нескольких недель после родов без пигментных поствоспалительных рубцов.
Риски для плода
Полиморфный дерматоз беременных не опасен для плода и новорожденных. Исход заболевания у матери обычно благоприятный. При приеме топических и системных ГКС необходим контроль за состоянием организма беременной. При назначение антигистаминных препаратов следует отдать рпедпочтение Цетиризину, Лоратадину и Фексофенадину.
Внутрипеченочный холестаз беременных
Внутрипеченочный холестаз беременных характеризуется тяжелым кожным зудом и вторичным поражением кожи в третьем триместре беременности. Холестаз беременных представляет собой обратимую форму холестаза, который развивается у генетически предрасположенных к нему индивидуумов. Холестаз беременных не относится к первичным дерматозом, но из – за корреляции проявлений кожных симптомов во время гестации и наличием рисков для плода, был отнесен к специфическим дерматозам беременных. Распраненность дерматоза наиболее высока в Скандинавии и Южной Африке, частота около 1%.
Патогенез
В основе патогенеза лежит взаимодействие гормональных, генетических и средовых факторов [9]. К экзогенным факторам относятся сезонные колебания окружающей среды [21], а также особенности диеты, дефицит селена [22]. Роль экзогенных факторов в развитии заболевания до сих пор изучается.
Клиническая картина
Внутрипеченочный холестаз беременных характеризуется наличием зуда без первичного поражения кожи с или без желтухи. Частота желтухи: 0.02 – 2.4% [23]. Зуд обычно начинается на ладонях и подошвах, далее распространяется по всему кожному покрову. Интенсивный зуд часто сочетается со вторичными экскориациями (Рис.4). Обычно они локализуются на нижних конечностях, чаще в области голеней. Симптомы обычно проходят в течение 1 – 2 дней после родов, но могут сохраняться в течение 1 – 2 недель [9]. Существует высокий риск повторного возникновения заболевания при повторных беременностях (50 – 70%), а также при применение оральных контрацептивов.
Диагностика
Диагноз основывается на наличии кожного зуда, повышения уровня желчных кислот и аминотрансфераз.
Лечение
Целью лечения является снижение уровня желчных кислот в сыворотке крови и устранение кожного зуда. Для облегчения кожного зуда возможно использование урсодезоксихолевой кислоты, при их применении не наблюдаются побочных эффектов и влияния на исход беременности [24]. Использование Холестирамина, антигистаминных препаратов, топических и системных кортикостероидов не имеет доказательной базы и может оказать неблагоприятное воздействие на исход беременности [1,24]. В исключительных случаях может быть использована фототерапия.
Риски для плода
Холестаз беременных ассоциирован с преждевременными родами (20 – 60%), с последующим развитием интранатального дистресса плода (20 – 30%), а также с мертворождением (1 – 2%) [9]. Тяжелое течение холестаза может приводит к дефициту витамина К и коагулопатиям у беременных и детей [1]. За этим необходимо тщательно следить во время и после беременности.
Атопическая сыпь беременных
Атопическая сыпь беременных – доброкачественное состояние, для которого характерны зудящие экзематозные или папулезные очаги, чаще у предрасположенных к атопическому дерматиту или имеющие атопический дерматит в анамнезе. Термин «Атопическая сыпь беременных» обозначает гетерогенную группу зудящих расстройств во время беременности, такие как, пруриго беременных, зудящий фолликулит беременных, экзема беременных. Атопическая сыпь является наиболее частой причиной зуда во время беременности [2,16]. Заболевание имеет две группы пациентов: первая группа пациентов, которые имеют в анамнезе атопический дерматит, а ко второй группе пациентов относятся беременные, у которых атопическая сыпь появилась впервые во время беременности. У 80% беременных сыпь появилась впервые [2]. Заболевание развивается в начале первого или второго триместра и обычно рецидивирует при последующих беременностях. У большинства беременных с атопической сыпью имеется повышенный уровень IgE в крови. У таких беременных положительные тесты на аллергены, а также отягощенный наследственный анамнез по атопическому дерматиту.
Патогенез
Считается, что в основе патогенеза атопической сыпи лежат иммунологические изменения. Беременность ассоциирована сдвигом иммунного ответа в сторону продукции цитокинов Th 2 порядка (ИЛ – 4 и ИЛ – 10). Продукция противовоспалительных цитокинов ответственна за изменения кожи во время беременности [25].
Клиническая картина
Основными клиническими особенностями являются кожный зуд, пруриго, экскориации, экзематозные поражения кожи (Рис.5). У двух третей беременных высыпания локализуются на типичных для атопического дерматита местах, на лице, шеи, сгибательных поверхностях конечностях, у оставшихся беременных сыпь локализуется на туловище и конечностях и сопровождается незначительным зудом. Рассчесывания приводят к экскориациям и вторичным инфекциям кожи. Экзема обычно исчезает после родоразрешения.
Диагностика
Диагноз основывается в основном на клинической картине. Патогномоничных симптомов при атопической сыпи беременных нет. В сыворотке крови можно выявить повышенный уровень IgE (20 – 70%) [2].
Лечение
Лечение зависит от тяжести заболевания. Обычно достаточно применение топических ГКС III и IV класса, но при тяжелом состоянии могут быть необходимы системные ГКС и антигистаминные препараты. При неэффективности лечения возможно использования фототерапии. При присоединении бактериальной инфекции необходимо применение антибиотиков.
Риск для плода
Атопическая сыпь беременных не влияет на развитие и состояние плода и новорожденных, но указывает на то, что у ребенка высокий риск развития атопического дерматита в будущем.
Выводы
Кожный зуд и высыпания являются общими во время беременности и, как правило, имеют доброкачественный характер и склонны к саморазрешению. Они составляют немногочисленную группу воспалительных заболеваний, ассоциированные с беременностью и/или раннем послеродовым периодом, которые могут приводить к тяжелым патологиям плода, мертворождению и преждевременным родам [23].
Зуд является общим симптомом для этой группы заболеваний. Заболевания различаются по морфологии высыпаний, локализации, времени возникновения, но в то же время имеют много общего. Для неопытных клиницистов порой бывает сложно поставить диагноз, основываясь только на клинической картине. К вспомогательным методам диагностики относятся гистопатология, анализ крови, прямая иммунофлюоресценция. Для пемфигоида беременных и холестаза беременных лабораторные анализы являются основополагающими. Поэтому, необходимо для постановки диагноза учитывать данные анамнеза, клиническую картину и гистопатологию.
Риск для плода имеется только при пемфигоиде и холестазе беременных. Для успешного исхода беременности необходим многопрофильный контроль с участием дерматолога, педиатра, акушера, гастроэнтеролога.
Лечение атопического дерматита при беременности без опасности для плода
Беременность – период, когда в организме женщины происходит множество изменений, а еще обостряются хронические заболевания. К таким относится и атопический дерматит. Учитывая то, что это заболевание больше характерно для женщин, во время беременности существует риск его рецидива. Причем вполне возможно, что до этого заболевание никак не проявлялось.
Почему при беременности развивается атопический дерматит
Диагноз «атопический дерматит» характерен не только для беременных. С ним может столкнуться любой человек, но чаще болезнь проявляется еще в детском возрасте. Причиной выступает наследственность – если хотя бы один из родителей атопик, то риск столкнуться с дерматитом у ребенка возрастает. Первые признаки болезни могут проявиться и во взрослом возрасте.
Атопический дерматит у беременных часто возникает впервые. До этого женщина могла не сталкиваться с таким заболеванием. Причина связана с усилением выработки кортизола – гормона, который играет важную роль в развитии плода, а еще отвечает за формирование аллергических реакций.
Обострение также обусловлено снижением иммунитета, необходимым для того, чтобы организм матери не отторгал плод. Этим и объясняется развитие атопического дерматита при беременности. Особенно высок риск, если у женщины еще до зачатия был такой диагноз или склонность к аллергии. К провоцирующим факторам также относятся:
Как проявляется болезнь при беременности
Заболевание довольно легко распознать по сильному зуду и красным высыпаниями, которые появляются на животе, коленях, локтях, в области груди и шеи. При активном течении сыпь выглядит как мелкие пузырьки с жидким содержимым. Когда они лопаются, на коже возникают участки мокнутия, которые затем подсыхают и шелушатся.
Из-за расчесывания кожа утолщается и грубеет. Это явление называют лихенификацией. Влияние на плод атопического дерматита при беременности минимально. Болезнь больше дискомфорта приносит самой женщине, не мешая развитию ребенка. Последствия могут возникнуть уже после рождения, поскольку склонность к атопии передается по наследству. У ребенка она может проявиться не только в форме дерматита, но и в виде бронхиальной астмы или поллиноза.
Формы и стадии атопического дерматита
Критическими периодами беременности считаются I и III триместр. В этот период атопический дерматит может протекать в тяжелой форме. В остальных случаях все обходится легким течением.
Лечение атопического дерматита при беременности зависит от степени тяжести:
Правильное и безопасное лечение
Лечение атопического дерматита у беременных часто затруднено ввиду запрета на применение лекарственных препаратов. Даже многие мази, которые без последствий могут применяться у взрослых, во время беременности бывают запрещены. Но в клинике «ПсорМак» применяется абсолютно безвредная и безопасная мазь. В ее составе только натуральные компоненты, без гормонов, которые могут оказывать влияние на плод.
Что делать при обострении атопического дерматита при беременности, знают только опытные врачи. В этот период особенно важно не заниматься самолечением, поскольку от здоровья женщины зависит и здоровье ребенка. В клинике «ПсорМак» разработана схема лечения, учитывающая все особенности и риски, возникающие при беременности. Вы можете записаться на прием, заполнив форму на сайте, или позвоним нам по телефонам +7 (495) 150-15-14, +7 (800) 500-49-16.