диагноз лдж что это такое
Что такое железодефицитная анемия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Головко О. А., терапевта со стажем в 12 лет.
Определение болезни. Причины заболевания
Основные причины развития ЖДА:
Группы риска по ЖДА:
Симптомы железодефицитной анемии
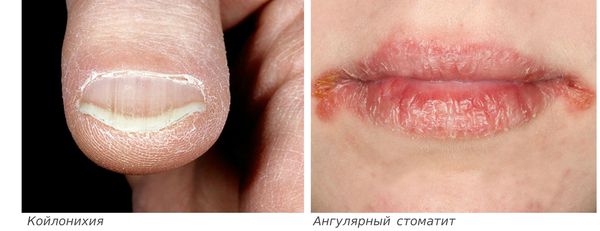
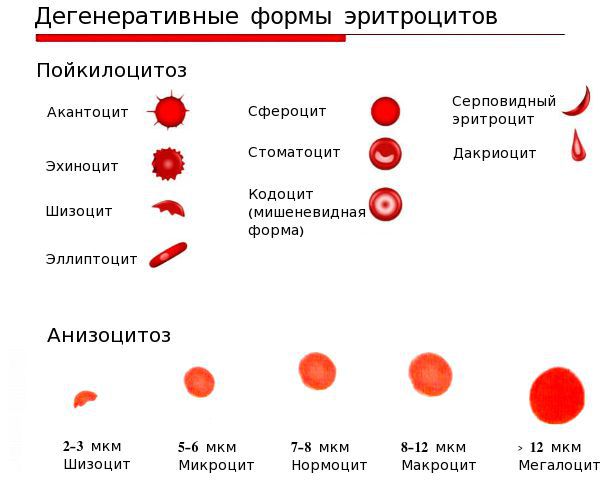
Сидеропенический синдром связан с недостатком железа в тканях и проявляется нарушениями со стороны кожи и слизистых оболочек:
Анемический синдром проявляется слабостью, быстрой утомляемостью, сонливостью днём и плохим засыпанием ночью, головокружениями, обмороками, частыми головными болями, шумом в ушах, мельканием «мушек» перед глазами, одышкой при физической нагрузке, увеличением частоты сердечных сокращений, неприятными ощущениями в области сердца, пониженным артериальным давлением.
При ЖДА может наблюдаться умеренное повышение температуры тела (до 37,5 ° С), которое исчезает после лечения железосодержащими препаратами.
Зачастую снижение содержания гемоглобина происходит постепенно, при этом многие органы адаптируются к анемии. В связи с этим жалобы больных не всегда соответствуют показателям содержания гемоглобина. Многие пациенты, особенно женщины, свыкаются с неважным самочувствием, приписывая его переутомлению, психическим и физическим перегрузкам.
Патогенез железодефицитной анемии
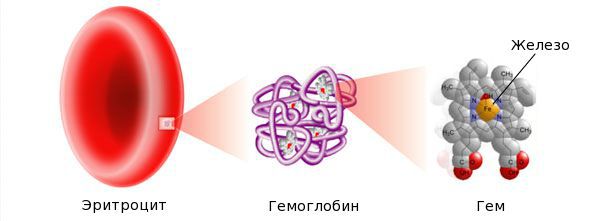
Железо — жизненно важный для человека микроэлемент, который входит в состав гемоглобина крови, миоглобина мышц, отвечает за транспорт кислорода в организме и протекание многих биохимических реакций.
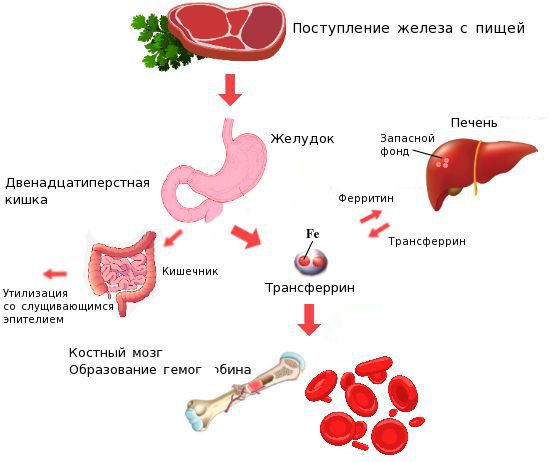
Железо поступает в организм в виде двухвалентного (мясная пища) и трёхвалентного (растительная пища) ионов. Первый всасывается легко, второй под действием соляной кислоты в желудке должен превратиться в двухвалентный. Далее он поступает в двенадцатиперстную кишку и начальные отделы тощей кишки, затем двухвалентное железо вновь переводится в трёхвалентное. В дальнейшем часть этого железа поступает в депо слизистой оболочки тонкой кишки, а другая всасывается в кровь, где соединяется с трансферрином (белком-переносчиком железа, синтезируемым в печени). Если содержание железа в организме избыточно, то оно задерживается в клетках кишечника и в дальнейшем удаляется из организма вместе со слущивающимся эпителием.
При снижении кислотности в желудке (атрофический гастрит, резекция желудка, приём препаратов, снижающих кислотность, гиповитаминоз С) нарушается ионизация железа в желудке, что ведёт к дальнейшему нарушению всасывания железа и развитию ЖДА. При резекции и хронических заболеваниях кишечника (дуоденит, хронический энтерит, целиакия) нарушается всасывание железа, что опять же приводит к развитию ЖДА.
Ферменты, содержащие железо, принимают участие в синтезе гормонов щитовидной железы и поддержании иммунитета, поэтому при дефиците железа нарушаются защитные и адаптационные силы организма и весь обмен веществ.
Классификация и стадии развития железодефицитной анемии
Выделяют три стадии железодефицитных состояний: прелатентный дефицит железа, латентный дефицит и железодефицитную анемию (ЖДА).
Для прелатентного дефицита железа характерно снижение запасов железа в костном мозге:
На этой стадии симптомов может не быть.
Латентный (скрытый) дефицит железа влияет на тканевой обмен. На этой стадии запасы железа начинают истощаться, но организм ещё не успел отреагировать снижением гемоглобина. Возникают первые проявления заболевания — человека может беспокоить повышенная утомляемость, слабость, одышка при физической нагрузке, ломкость ногтей, сухость кожи, выпадение волос. Но эти симптомы пока выражены незначительно.
Латентный дефицит железа характеризуется:
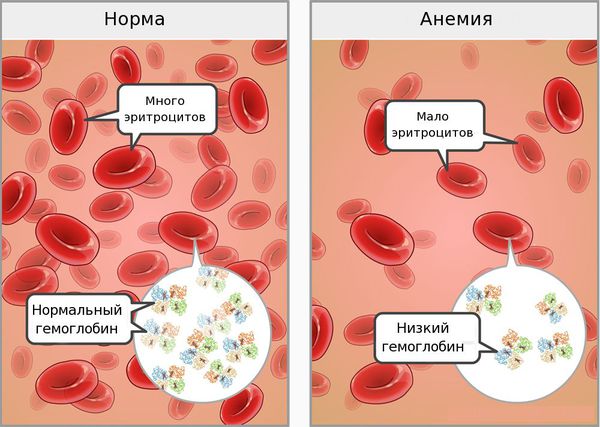
На третьей стадии (собственно ЖДА) снижается уровень гемоглобина и эритроцитов.
Для железодефицитной анемии характерно:
Для этой стадии характерна ярко выраженная клиническая симптоматика, хотя зачастую люди списывают эти проявления на переутомление.
В норме уровень гемоглобина в крови: у женщин — 120-140 г/л, у мужчин — 130-160 г/л.
Степени тяжести ЖДА (на основании снижения уровня гемоглобина Hb):
Осложнения железодефицитной анемии
У беременных с ЖДА повышается риск преждевременных родов и задержки роста плода. У детей недостаток железа приводит к задержке роста и интеллектуального развития.
Диагностика железодефицитной анемии
Минимальный объём исследований:
Биохимический анализ крови покажет снижение уровня сывороточного железа и ферритина, увеличение общей железосвязывающей способности сыворотки и растворимых трансферриновых рецепторов, снижение коэффициента насыщения трансферрина железом (НТЖ).
Лечение железодефицитной анемии
Лечение проводится железосодержащими препаратами, в основном для приёма внутрь и значительно реже для внутримышечного или внутривенного введения. Препараты нельзя принимать без назначения врача, так как переизбыток железа опасен своими последствиями — поражением зубов, развитием гепатита, цирроза печени, сахарного диабета и сердечно-сосудистых заболеваний. Также возможны тяжёлые аллергические реакции.
При анемии следует изменить рацион питания и включить в него продукты, содержащие железо в наиболее усвояемой форме — телятину, говядину, баранину, мясо кролика, печень, язык. Важно помнить, что из мяса усваивается до 30 % железа, из рыбы — 10 %, а из растительной пищи — всего лишь 3-5 %.
При анемии коррекция дефицита железа не может быть достигнута только изменением питания. Причина этого в том, что усвоение железа из пищи ограничено, а в препаратах оно содержится в большей концентрации.
При анемии лёгкой и средней степени тяжести препараты железа лучше принимать внутрь вместе с аскорбиновой или фолиевой кислотой, так как они улучшают всасываемость железа.
Если препараты железа невозможно применять внутрь (например, при непереносимости или нарушении всасывания железа в кишечнике), то их вводят внутримышечно или внутривенно. Инъекционные препараты железа используют только в стационаре, так как они могут вызывать шоковые реакции. Их нельзя применять во время беременности и лактации.
При тяжёлой анемии (гемоглобин менее 70 г/л) и по жизненным показаниям в условиях стационара проводят переливание эритроцитарной массы.
В качестве лечебно-профилактического средства пациентам, у которых нет сахарного диабета, можно использовать гематоген. В его состав входят железо, связывающее белки, получаемые из крови крупного рогатого скота, а также аскорбиновая кислота и необходимый комплекс белков. Однако это достаточно калорийный продукт — в 100 г гематогена содержится 350–500 килокалорий, об этом следует помнить, включая его в рацион.
Прогноз. Профилактика
Прогноз при ЖДА благоприятный. В большинстве случаев заболевание успешно лечится амбулаторно. Но если не анемию не лечить, то она может прогрессировать, ухудшая общее самочувствие. ЖДА сложно скорректировать в следующих случаях:
Для профилактики ЖДА следует:
Дефицит железа и его отрицательное влияние на развитие детей раннего возраста. Диетологические возможности постнатальной коррекции дефицита железа
Железодефицитные состояния (ЖДС) — важная проблема педиатрии. В первую очередь, это обусловлено широкой распространенностью данных состояний среди населения нашей планеты. По данным ВОЗ, дефицит железа (ДЖ) имеет около 1,5 млрд человек, и только половина этих случаев приходится на долю его явного дефицита, то есть железодефицитную анемию (ЖДА) [1–3].
В материалах United Nations Administrative Committee on Coordination/Sub-Committee on Nutrition and International Food Policy Research Institute. Fourth Report of the World Nutrition Situation отмечено, что в странах с низким социально-экономическим уровнем у детей, страдающих различными дефицитными состояниями, ДЖ является самым частым микронутриентным недостатком. В индустриализированных странах, несмотря на то, что дефицитные состояния в последние годы стали встречаться значительно реже, ЖДА остается самой распространенной формой анемии у детей раннего возраста [4, 5].
Наиболее «уязвимы» по развитию ЖДС дети раннего возраста, подростки и беременные женщины. Так, в России, по данным различных авторов, частота ЖДА колеблется от 6% до 40% среди детского населения [6–8] и от 15% до 56% у беременных женщин [9].
Такая высокая распространенность ЖДА среди лиц этих категорий обусловлена тем, что основными причинами развития ЖДС чаще всего являются алиментарные факторы (нарушение сроков введения продуктов прикорма, дефицит питания, нерациональное питание), интенсивный рост и повышенная потребность в железе [6–10]. У девочек-подростков к вышеназванным причинам следует добавить еще и потерю железа вследствие наступления менструаций. В работе Bruner A. B. et al. (1996) отмечено, что у девочек после десятилетнего возраста потребность в железе возрастает на 70% и ДЖ развивается у 25% девочек-подростков в США [11].
Особенно чувствительны к недостаточности железа дети второго полугодия и второго года жизни [10]. В исследовании, проведенном в Institute for Nutrition Research, University of Oslo (2004), показано, что в Норвегии частота выявления ЖДА у детей первого полугодия жизни составляет 3%, во втором полугодии увеличивается втрое и составляет 10%, незначительно увеличиваясь к двум годам до 12% [12].
Этот возрастной период с физиологических позиций рассматривают как критический период в жизни ребенка, который характеризуется бурным ростом, активным формированием адаптивного иммунного ответа. Именно этот период по времени совпадает с последней фазой «рывка» в развитии головного мозга, когда завершается процесс формирования гиппокампа, осуществляется активный дендритогенез, синаптогенез и миелинизация. Поэтому любой, даже самый незначительный дефицит нутриентов, перенесенный малышом в этот период, может иметь ряд негативных последствий для становления психомоторных, предречевых и речевых навыков, абстрактного мышления, памяти и поведения.
Результаты исследований последних лет показывают, что не только ЖДА, но и ДЖ без анемии может иметь долгосрочное отрицательное влияние на развитие умственных способностей и поведение ребенка, причем некоторые из этих эффектов могут быть необратимыми [11, 13, 14].
Основные понятия и критерии диагностики ЖДС
Развитие ДЖ в организме имеет определенную стадийность. Выделяют три последовательно развивающиеся стадии ЖДС: прелатентный дефицит железа (ПДЖ), латентный дефицит железа (ЛДЖ) и ЖДА [6, 15].
ПДЖ характеризуется только снижением содержания железа в депо при сохранении транспортного и гемоглобинового фондов. По мнению главного детского гематолога РФ Румянцева А. Г., отсутствие клинических проявлений и четких критериев диагностики позволяет считать, что это состояние не имеет практического значения [15].
ЛДЖ составляет 70% всех ЖДС и представляет собой функциональное расстройство с отрицательным балансом железа, а не болезнь. На этой стадии происходит обеднение депо железа, которое может быть охарактеризовано с помощью определения сывороточного ферритина (СФ). В норме концентрация ферритина в сыворотке тесно коррелирует с его запасами в депо, при этом концентрация ферритина, равная 1 мкг/л, соответствует 10 мкг железа в депо. Уровень СФ зависит не только от количества железа в тканях депо, но и от скорости высвобождения ферритина из тканей. На сегодняшний день СФ является единственным международно признанным маркером запасов железа в организме человека.
При обеднении депо снижается поступление железа к клеткам эритроидного ростка и ограничивается продукция эритроцитов. При ЛДЖ имеется характерная клиническая картина — сидеропенический синдром, но гемоглобин остается в пределах нормальных значений [10].
По рекомендации ВОЗ (1998) биохимическим маркером ЛДЖ служит уровень СФ, концентрация которого при данном состоянии меньше 12 мкг/л (у детей до 1 года
Н. М. Богданова, кандидат медицинских наук, доцент
Е. М. Булатова, доктор медицинских наук, профессор
Т. В. Габрусская
А. В. Верхососова, главный технолог ЗАО «Завод детских мясных консервов «Тихорецкий»»
СПбГПМА, Санкт-Петербург
Скрытый железодефицит — как с ним бороться?
Чувствую себя плохо, постоянная слабость.
Сдала анализ крови, врач сказала, что он у меня нормальный.
Подскажите что делать…
«Железодефицитных» становится все больше…
Сегодня железодефицитное состояние — это самая распространенная патология. По некоторым данным, дефицит железа есть более чем у 1,5 млрд. жителей нашей планеты. Сама по себе железодефицитная анемия не является заболеванием, но она может стать симптомом серьезной патологии.
Биологическая роль железа в организме велика — оно участвует в окислительно-восстановительных процессах, росте и старении тканей, механизмах иммунитета, кроветворении, снабжении органов и тканей кислородом, функционировании ряда ферментов.
Иногда железодефицит приводит к атрофии слизистой оболочки языка, ангулярному стоматиту, глосситу, кариесу зубов и мышечной слабости. Проявлением дефицита железа может стать и повышение температуры до субфебрильных цифр.
Болит все…
Отсюда и слабость, и вялость, как при отравлении, и повышенная мышечная утомляемость. А если учесть, что к гипоксии наиболее чувствительна нервная ткань, то находит объяснение и странная на первый взгляд жалоба больных на то, что «болит все».
А причин железодефицитна может быть очень много, и они самые разные:
Скрытая угроза
Самое неприятное заключается в том, что среди населения широко распространен латентный (скрытый) дефицит железа, когда показатели гемоглобина еще в норме, но транспортные и органные запасы железа уже истощены. Такой «замаскированный» дефицит колеблется от 19,5 до 30%. Кроме того, от 50 до 86% женщин в различных популяциях имеют факторы риска развития анемии. Поэтому в Областном консультативно-диагностическом центре внедрены самые современные методы выявления скрытых процессов изменения состава крови и ранней диагностики железодефицитных состояний.
Уточнить причины развития анемии и железодефицита, подобрать нужный набор диагностических лабораторных тестов, разобраться в причинах возникновения патоло-гии, вам всегда помогут терапевты ОКДЦ.
Диагноз лдж что это такое
Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова, Москва; Первый Московский государственный медицинский университет им. И.М. Сеченова
Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова, Москва
Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова, Москва
Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова, Москва
Латентный дефицит железа у беременных
Журнал: Российский вестник акушера-гинеколога. 2012;12(2): 41-46
Коноводова Е. Н., Бурлев В. А., Тютюнник В. Л., Якунина Н. А. Латентный дефицит железа у беременных. Российский вестник акушера-гинеколога. 2012;12(2):41-46.
Konovodova E N, Burlev V A, Tiutiunnik V L, Iakunina N A. Latent iron deficiency in pregnant women. Russian Bulletin of Obstetrician-Gynecologist. 2012;12(2):41-46.
Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова, Москва; Первый Московский государственный медицинский университет им. И.М. Сеченова
Обзор посвящен современным данным о частоте, патогенезе, диагностике, профилактике и лечении беременных с латентным дефицитом железа. Описана взаимосвязь этого патологического состояния с воспалительными заболеваниями мочевыводящих путей у беременных, что приводит к осложненному течению беременности и неблагоприятным перинатальным исходам.
Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова, Москва; Первый Московский государственный медицинский университет им. И.М. Сеченова
Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова, Москва
Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова, Москва
Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова, Москва
В настоящее время отечественными исследователями достигнуты успехи в диагностике, профилактике и лечении ЖДС у беременных и родильниц, включая ЛДЖ [1, 3, 8].
Несмотря на существенные достижения отечественных исследователей по вопросам диагностики, профилактики и лечения ЛДЖ у беременных, многие аспекты этой проблемы остаются не решенными, и, в частности, особенности диагностики и лечения ЛДЖ у беременных с заболеваниями, сопровождающимися воспалением.
По данным отечественных исследователей [2, 7], ЛДЖ у беременных соответствует субкомпенсированному патогенетическому варианту ЖДС и характеризуется отсутствием клинической симптоматики на фоне снижения запасов железа и эритропоэтина (ЭПО) до уровня, поддерживающего показатели функционального фонда в пределах нижней границы нормы. Отсутствие лечения беременных с ЛДЖ приводит к развитию МДЖ у 65% из них и увеличению частоты осложненного течения беременности.
В послеродовом периоде ДЖ, наблюдавшийся при беременности, отрицательно сказывается на инволюции матки, лактации (гипогалактия), эмоциональной сфере (раздражительность, депрессия), частоте развития инфекционных осложнений и анемии в послеродовом периоде (у каждой третьей родильницы развивается МДЖ) [8, 32, 35, 42].
У плода и новорожденного (при МДЖ у матери) отмечаются снижение запасов железа, высокая частота ЛДЖ и МДЖ в неонатальном периоде, гипотрофия (19,7%), низкая оценка состояния по шкале Апгар, более высокий уровень неонатальной заболеваемости, достоверно более высокая частота недоношенности [3, 14, 30, 39].
Железо необходимо для нормального роста, неврологического и психического развития детей. ДЖ у матери при беременности может приводить к нарушениям метаболизма в головном мозге, геномным изменениям у потомства [8, 25]. Происходит задержка развития ЦНС в результате морфологических (миелинизация белого вещества), нейрохимических (метаболизм моноамина), биоэнергетических (функционирование гиппокампа) нарушений [15, 17]. ДЖ у матери во время беременности и при лактации приводит к метаболическим повреждениям у детей не только в неонатальном периоде, но и в отдаленном будущем [15]. Страдают психомоторное развитие и поведение, что проявляется нарушением познавательных функций и способности к обучению, снижением уровня умственного, моторного и речевого развития, ухудшением памяти. На фоне ДЖ у детей происходит изменение метаболизма клеточных структур, нарушение гемоглобинообразования, иммунного статуса [13, 19, 24, 26, 31, 36, 46].
Этиология и патогенез ЛДЖ. Развитие ЛДЖ, также как и других ЖДС (ПДЖ и МДЖ) при беременности, обусловлено следующим: а) перерасходом железа из-за его повышенного потребления или ограниченного поступления; б) нарушением усвоения данного микроэлемента в желудочно-кишечном тракте; в) неадекватной продукцией ЭПО. К перерасходу железа предрасполагают истощенные запасы микроэлемента у 40-60% женщин до беременности; интенсификация эритропоэза, увеличение эритроцитарной массы; потребление плодом железа из материнского депо; недостаток железа в пище [2, 18, 47]. Основной известной причиной нарушения усвоения железа в желудочно-кишечном тракте являются заболевания пищеварительной системы. К факторам, предрасполагающим к неадекватной продукции ЭПО, относятся непосредственно сама беременность, а также таковая, осложненная преэклампсией, острыми и хроническими заболеваниями, сопровождающимися воспалением, среди которых наиболее часто встречаются заболевания почек, инфекционно-воспалительные заболевания органов дыхания, урогенитальные инфекции, вирусные инфекции, аутоиммунные заболевания, злокачественные новообразования и т.д. [2, 3, 10, 12, 42].
Однако рутинная профилактика может приносить вред в тех случаях, когда противопоказано назначение ПЖ. Это касается пациенток с наследственным гемохроматозом (наблюдается в 0,25-0,5%), гемоглобинопатиями, метаболическими нарушениями (например, при кожной порфирии) и другими состояниями, при которых возможна перегрузка организма железом. У таких пациенток свободное железо вследствие приема ПЖ может вызывать оксидантный стресс с образованием свободных радикалов, повреждающих клетки [1, 44]. Применение ПЖ без определения запасов железа у беременных должно применяться с осторожностью, в связи с чем приоритеты ученых склоняются в пользу СП [18, 41, 43].
Клиническая картина и диагностика ЛДЖ у беременных с ИМВП. В настоящее время «золотым стандартом» диагностики ДЖ, в том числе у беременных, остается определение СФ [11, 18]. Установлено, что между концентрацией СФ и величиной запасов железа существует корреляция. Однако в некоторых случаях концентрация СФ может быть несоответственно высокой по сравнению с истинными запасами железа. Это обусловлено особенностями регуляции синтеза ферритина, которая координируется в зависимости от уровня нагрузки клетки железом. Кроме этих механизмов, синтез ферритина индуцируется воспалительными стимулами (цитокинами ИЛ-1 и ФНО-α). Поэтому повышенные уровни СФ выявляются при всех заболеваниях, сопровождающихся воспалением 10.
Таким образом, уровень СФ у беременных с атипичным клиническим вариантом МДЖ в связи с наличием у них в организме очагов воспаления выше нижней границы нормы и не отражает истинных запасов железа. Поэтому у беременных с острой и хронической инфекцией, в том числе с ИМВП, для диагностики ЖДС, включая ЛДЖ, рекомендуется применять полное исследование гематологических и феррокинетических параметров. В сложных для диагностики случаях рекомендуется использовать дополнительно определение процента гипохромных RBC и рецепторов трансферрина (ТФ-Р), позволяющих выявлять ДЖ и подтверждать железодефицитный характер анемии [18, 42].
Определение ТФ-Р применяется для диагностики нарушений эритропоэза, особенно когда показатели обмена железа бывают не информативными, иногда такие ситуации возникают и при беременности. Одновременное определение Ht, ретикулоцитов, ТФ-Р и ЭПО имеет значение для дифференциальной диагностики между нарушением эритроидной пролиферации, созревания или выживания RBC. Тест на определение ТФ-Р также помогает в выявлении различных механизмов анемии [7, 13].
По мере развития беременности концентрация ТФ-Р возрастает, достигая максимальных значений в III триместре. Во II триместре беременности концентрация ТФ-Р в 2 раза выше, чем в I. После родов уровень ТФ-Р резко снижается в течение 4 нед и возвращается к значениям у небеременных женщин к 5-й неделе пуэрперия. Динамика изменений ТФ-Р при физиологической беременности прямо коррелирует с изменением индекса созревания ретикулоцитов, что указывает на увеличение эритропоэза с возрастанием срока гестации [7, 12]. В настоящее время определение ТФ-Р считается надежным методом диагностики ДЖ у беременных [28].
При исключительном (изолированном) ДЖ, который наблюдается у беременных с типичным клиническим вариантом МДЖ, уровни ТФ-Р и ферритина изменяются разнонаправленно: уровень ферритина снижается, а ТФ-Р увеличивается. При «парадоксальном» повышении уровня ферритина (хроническое воспаление, опухоли и т.д.), которое наблюдается у беременных с атипичным клиническим вариантом, эффективную потребность в железе можно оценивать по определению концентрации ТФ-Р. Следовательно, определение диагностического значения ТФ-Р у беременных с ЛДЖ и воспалительными заболеваниями, включая ИМВП, представляет важную задачу.
Профилактика и лечение ЛДЖ у беременных с ИМВП. Следует отметить, что вопросы профилактики МДЖ у беременных с заболеваниями, сопровождающимися воспалением, в частности с ИМВП, остаются неизученными. Несомненно, что они имеют свои особенности заключающиеся, по-видимому, в том, что применение, например рутинной профилактики у данного контингента беременных, особенно в период обострения ИМВП, является неприемлемым, так как имеются данные о том, что применение ПЖ может поддерживать жизнедеятельность некоторых микроорганизмов. Поэтому назначению ПЖ должно предшествовать адекватное противовоспалительное лечение ИМВП. Селективная профилактика у беременных с ИМВП должна быть эффективным средством предотвращения МДЖ и профилактики акушерских и неонатальных осложнений. Кроме того, могут существовать трудности в диагностике ЛДЖ у беременных с ИМВП по уровню СФ, который на фоне воспаления может быть повышен, и не отражать истинных запасов железа.
Cледует отметить, что широко известной проблемой МДЖ у беременных с ИМВП является низкая эффективность лечения ПЖ. Основной причиной этого следует считать высокую частоту неадекватной продукции ЭПО у беременных с заболеваниями почек (60%), так как эффективность лечения МДЖ препаратами железа напрямую зависит от уровня эндогенного ЭПО. В связи с этим одним из методов профилактики МДЖ у беременных с пиелонефритом и ЛДЖ может быть назначение препаратов ЭПО [1, 8-10, 12].
Таким образом, в настоящее время известно, что ЛДЖ у беременных относится к железодефицитным состояниям, развивается из предлатентного и характеризуется отсутствием клинических признаков ДЖ. Доказано, что при ЛДЖ у беременных запасы железа достоверно снижаются, а уровень показателей транспортного и функционального фонда находится на нижней границе нормы. Разработаны диагностические критерии ЛДЖ у беременных, позволяющие своевременно выявлять данное состояние, проводить его лечение препаратами железа и тем самым предупреждать развитие МДЖ. Доказано влияние ЛДЖ у беременных на частоту осложнений при беременности, в родах, послеродовом периоде, у плода и новорожденного. Установлено, что отсутствие своевременного лечения ЛДЖ приводит к развитию МДЖ у 65% беременных, в то время как проведение селективной профилактики в 94% предупреждает возникновение МДЖ у беременных и тем самым снижает частоту развития плацентарной недостаточности и гипотрофии у плода.
Однако, несмотря на успехи в диагностике, профилактике и лечении ЛДЖ у беременных, многие аспекты проблемы остаются нерешенными. Например, для беременных с инфекцией мочевыводящих путей и ЛДЖ не определены диагностические критерии (уровни показателей функционального, транспортного, запасного и железорегуляторного отделов метаболизма железа); не описаны клинико-лабораторные и патогенетические особенности; не разработаны методы профилактики и лечения клинического варианта ЛДЖ.