диастолическая дисфункция миокарда левого желудочка что это такое
Диастолическая дисфункция миокарда левого желудочка
Диастолическая дисфункция миокарда – что это значит?
Дисфункция – это сбой в работе органа, в переводе с латинского «затруднение действия», диастолическая дисфункция миокарда, соответственно, это нарушение процесса работы сердечной мышцы и снижение заполнения кровью левого желудочка в период диастолы (ее расслабления). При данном патологическом процессе, уменьшается способность левой камеры миокарда перекачивать в свою полость кровь из легочной артерии, таким образом, уменьшается ее наполняемость при релаксации.
Диастолическая дисфункция миокарда левого желудочка проявляется увеличением отношения конечного давления желудочка и конечного объема в период диастолы. Развитие данной патологии сопровождается снижением податливости стенок левой камеры сердца.
Факт! У 40% больных с сердечной недостаточностью – систолических дисфункций левой камеры нет, а острая сердечная недостаточность — это прогрессирующая диастолическая дисфункция левого желудочка.

Интересно! Несмотря на то, что сердечно-сосудистые заболевания чаще поражают представителей мужского пола, данная дисфункция, наоборот, немного больше «предпочитает» женщин. Возрастная категория – от 60 лет.
Разновидности данной патологии
На сегодняшний день, данную патологию принято разделять на следующие типы:
В зависимости от степени тяжести патологии, принято дополнительное подразделение на:
Основные симптомы внешнего проявления дисфункции
Диастолическая дисфункция миокарда достаточно часто протекает бессимптомно, годами не выдавая своего присутствия. Если же патология проявляется, то обратить внимание следует на появление:
Факторы, провоцирующие развитие патологии
В первую очередь следует отметить, что развитию диастолической дисфункции миокарда, способствует его гипертрофия, т.е. утолщение стенок желудочков и межжелудочковой перегородки.
Основной причиной гипертрофии сердечной мышцы является гипертония. Кроме того, опасность ее развития связывают с чрезмерными физическими нагрузками на организм (например, усиленные занятия спортом, тяжелый физический труд).
Отдельно выделяются факторы, способствующие развитию основной причины – гипертрофии и это:
Способы выявления патологии

Современная терапия патологических нарушений
Для лечения диастолической дисфункции миокарда применяются консервативные методы. План терапии начинается с устранения причин развития патологии. Учитывая, что основной фактор развития – гипертрофия, которая развивается вследствие гипертонии, то непременно назначаются антигипертензивные препараты и производится постоянный контроль артериального давления.
Среди препаратов, применяющихся для терапии дисфункции, выделяют такие группы:
Диастолическая дисфункция левого желудочка
Врач ультразвуковой диагностики
Палий К.А.
Под диастолической дисфункцией понимают неспособность левого желудочка наполняться и поддерживать ударный объём без компенсаторного увеличения предсердного давления наполнения.
В значительной степени она определяется способностью миокарда к расслаблению и податливостью (жесткостью) стенки. Нарушение диастолической функции левого желудочка может наблюдаться как в комбинации со снижением систолической функции левого желудочка, так и изолированно (например, при заболеваниях, сопровождающихся гипертрофией левого желудочка). Усиленный фиброз миокарда, развивающийся при старении, также может причиной значительной диастолической дисфункцией.
Для понимания подходов к оценке диастолического наполнения левого желудочка требуется знание четырех фаз диастолы.
Вышеописанные фазы диастолы могут быть легко прослежены с помощью импульсно – волновой допплерографии, визуализирующей изменения скорости трансмитрального потока крови.
Типичная кривая скорости трансмитрального потока имеет два пика: первый из них (пик Е) соответствует фазе быстрого раннего наполнения желудочков, тогда как второй относительно низкоскоростной пик (А) имеет более низкую амплитуду и совпадает по времени с сокращением предсердия. Для оценки диастолической функции левого желудочка предложено использовать большое число характеристик пиков Е и А, однако на практике рутинно используются лишь некоторые из них: максимальная скорость пика Е, максимальная скорость пика А, соотношение максимальных скоростей Е/А и время замедления пика Е.
По мере нарушения диастолической функции левого желудочка конечное диастолическое давление в его полости начинает расти, что, в свою очередь, вызывает рост давления в левом предсердии. В результате характер потока крови между левым предсердием и левым желудочком изменяется, что может быть зафиксировано с помощью импульсно –волновой допплерографии входящего трансмитрального потока.
Известно 4 основных типа диастолического наполнения левого желудочка:
Факторы, влияющие на изменение трансмитрального кровотока, можно разделить на физиологические и патологические. В свою очередь патологические подразделяются на внесердечные и сердечные.
Среди физиологических причин выделяются такие как возраст, частота сердечных сокращений, положение пациента, дыхание, преднагрузка (например, изменение профиля трансмитрального кровотока при нагрузочных пробах).
Внесердечные факторы, влияющие на трансмитральный кровоток: ожирение, диабет, почечная недостаточность, синдром ночного апноэ.
Сердечные причины: артериальная гипертензия (АГ), ишемическая болезнь сердца (ИБС), кардиомиопатии, хроническая сердечная недостаточность (ХСН), пороки сердца, миокардиты, заболевания перикарда и др.
Таким образом, эхокардиография является единственным доступным неинвазивным методом оценки диастолической функции левого желудочка, которая имеет важное клиническое значение.
Диастолическая дисфункция рассматривается как дебют в нарушении функции желудочков при различных заболеваниях сердца.
Степень диастолической дисфункции может указывать на тяжесть заболевания у больных с одинаковой степенью систолической дисфункции.
Выраженность диастолической дисфункции может выступать в качестве объективного маркера эффективности проводимого лечения или течения заболевания.
Райдинг Э. Эхокардиография. Практическое руководство/ Элисдэйр Райдинг; пер. с англ. – 4 –е изд. – М.: МЕДпресс-информ, 2016. – 280с.
Рыбакова М. К. Практическое руководство по ультразвуковой диагностике. Эхокардиография / М. К. Рыбакова и др. – М.: Издательский дом Видар-М. 2008. – 512 с.
Что такое сердечная недостаточность? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гринберг М. В., кардиолога со стажем в 32 года.
Определение болезни. Причины заболевания
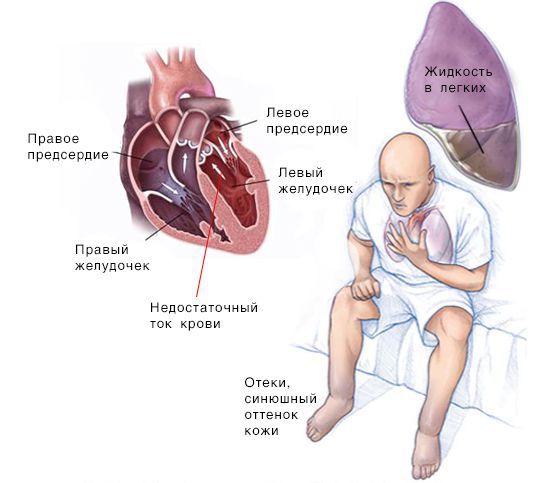
Сердечная недостаточность — синдром, при котором нарушена способность сердца перекачивать кровь. Заболевание проявляется одышкой, повышенной утомляемостю, хрипами в лёгких, отёками голеней и стоп.
Выделяют острую и хроническую формы:
Распространённость
В России хроническая сердечная недостаточность чаще регистрируется у женщин. Возможно, это связано с более пристальным их вниманием к своему здоровью.
Причины хронической сердечной недостаточности
Сердечная недостаточность не является самостоятельным заболеванием, это результат развития многих сердечно-сосудистых болезней. Она возникает в основном из-за атеросклероза, ишемической болезни сердца и гипертонии.
Другие факторы риска:
Причины острой сердечной недостаточности
Острая сердечная недостаточность может возникнуть как обострение хронической формы заболевания, а также на фоне инфаркта миокарда, разрыва хорд митрального клапана и других тяжёлых состояний.
Симптомы сердечной недостаточности
В начале заболевания симптомы сердечной недостаточности отмечаются исключительно при физических нагрузках.
Реакция со стороны сердца. Из-за нарушения кровообращения появляется одышка — частое и глубокое дыхание, не соответствующее уровню нагрузки. При повышении давления в лёгочных сосудах возникает кашель, иногда с кровью. При физической активности и употреблении большого количества пищи может усилиться сердцебиение. Пациент жалуется на чрезмерную утомляемость и слабость. С течением времени симптомы нарастают и теперь беспокоят не только при физической активности, но и в состоянии покоя.
Реакции со стороны печени. Сердечную недостаточность сопровождает застой крови в сосудах печени, из-за чего возникает чувство тяжести и боли под правым ребром.
Патогенез сердечной недостаточности
Сердце, подобно насосу, нагнетает кровь в сосуды и перекачивает её из одной части тела в другую:
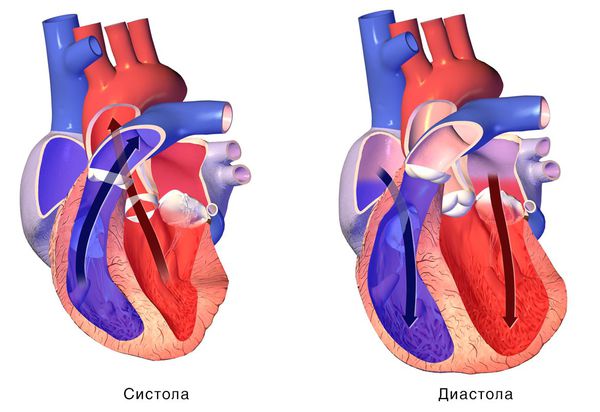
При сокращении сердечной мышцы, называемой систолой, кровь выталкивается из сердца. При расслаблении сердечной мышцы, или диастоле, она возвращается в сердце.
Если расслабляющая или сократительная способность сердца уменьшается, то развивается сердечная недостаточность. Это происходит, как правило, из-за слабости сердечной мышцы и/или потери её эластичности. В результате сердце качает недостаточно крови. Она может также накапливаться в тканях и вызывать застой.
Скопление крови, поступающей в левую часть сердца, приводит к застою в лёгких и затруднению дыхания. Скопление крови, приходящей в правую половину сердца, вызывает застой жидкости в других частях тела, например в печени и ногах.
При сердечной недостаточности, как правило, поражены обе половины сердца. Но одна из них может страдать от заболевания сильнее, чем другая. В таких случаях выделяют правостороннюю и левостороннюю сердечную недостаточность.
Классификация и стадии развития сердечной недостаточности
Выделяют следующие формы сердечной недостаточности:
Недостаточность левого желудочка сердца
Левосторонняя сердечная недостаточность бывает левожелудочковой и левопредсердной. Для неё свойственно снижение выброса левого желудочка и/или застой крови на пути к левым отделам сердца, то есть в венах малого круга кровообращения.
Симптомы при левосторонней сердечной недостаточности (СН): слабость, головокружения, бледность кожи, одышка и быстрая утомляемость.
Недостаточность правого желудочка сердца
Симптомы при правосторонней СН: периферические отёки, цианоз и скопление жидкости в брюшной полости.
Изолированная сердечная недостаточность встречается редко и кратковременно. В последующем нарушение затрагивает все камеры сердца и развиваются типичные симптомы болезни.
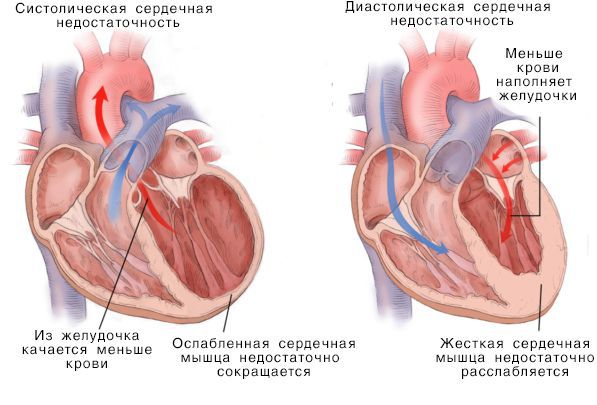
Систолическая и дистолическая сердечная недостаточность
Нарушение насосной функции левого желудочка может быть вызвано систолической и диастолической дисфункцией. Систолическая дисфункция более распространена и связана со снижением сократимости миокарда — мышечной ткани сердца. В большинстве случаев причиной систолической хронической сердечной недостаточности становится ИБС, сочетаясь с артериальной гипертензией и сахарным диабетом.
Помимо привычных терминов “диастолическая сердечная недостаточность” и «систолическая сердечная недостаточность», используются названия “сердечная недостаточность с сохраненной фракцией выброса ЛЖ (СНСФВ)” и «сердечная недостаточность со сниженной фракцией выброса (СН СФВ)».
Острая и хроническая сердечная недостаточность
Симптомы при хронической и острой СН различаются лишь интенсивностью и сроками развития.
Стадии развития сердечной недостаточности
Современная классификация хронической сердечной недостаточности объединяет модифицированную классификацию Российской кардиологический школы по стадиям, которые могут только ухудшаться (В. Х. Василенко, М. Д. Стражеско, 1935 г.), и международную классификацию по функциональным классам, которые определяются способностью больного переносить физическую нагрузку (тест с 6-ти минутной ходьбой) и могут ухудшаться или улучшаться (Нью-Йоркская классификация кардиологов). [2]
Классификация ХСН Российского общества специалистов по сердечной недостаточности
| ФК | ФК ХСН (могут изменяться на фоне лечения) | НК | Стадии ХСН (не меняются на фоне лечения) |
|---|---|---|---|
| 1ФК | Ограничений физической активности нет; повышенная нагрузка сопровождается одышкой и/или медленным восстановлением | 1 ст | Скрытая сердечная недостаточность |
| 11ФК | Незначительное ограничение физической активности: утомляемость, одышка, сердцебиение | 11а ст | Умеренно выраженные нарушения гемодинамики в одном из кругов кровообращения |
| 111ФК | Заметное ограничение физической активности: по сравнению с привычными нагрузками сопровождается симптомами | 11б ст | Выраженные нарушения гемодинамики в обоих кругах кровообращения |
| 1У ФК | Симптомы СН присутствуют в покое и усиливаются при минимальной физической активности | 111 ст | Выраженные нарушения гемодинамики и необратимые структурные изменения в органах-мишенях. Финальная стадия поражения сердца и других органов |
Классификация сердечной недостаточности Нью-Йоркской кардиологической ассоциации
Класс I. Заболевание сердца не ограничивает физическую активность. Обычная нагрузка не вызывает усталость, сердцебиение и одышку.
Класс II. Болезнь незначительно ограничивает физическую активность. В покое симптомов нет. Обычная физическая нагрузка вызывает усталость, сердцебиение или одышку.
Класс III. Физическая активность значительно ограничена. В покое симптомов нет. Небольшая физическая активность вызывает усталость, сердцебиение или одышку.
Осложнения сердечной недостаточности
Осложнения хронической сердечной недостаточности:
Диагностика сердечной недостаточности
Лечение сердечной недостаточности
Этапы оказания помощи пациенту с острой сердечной недостаточностью
При сердечной недостаточности не стоит заниматься самолечением. Своевременное обращение к врачу поможет избежать негативных последствий.
Цели терапии
Правильно подобранная медикаментозная терапия способна улучшить качество жизни и значительно продлить её продолжительность у больных даже с тяжелыми формами хронической сердечной недостаточности (по данным литературы — до 10 лет). [4]
Стандарты диагностики и лечения сердечной недостаточности, которые утверждены Минздравом, предписывают определенные исследования и манипуляции для пациентов, обратившихся с симптомами, напоминающими сердечную недостаточность; там же есть список лекарственных средств, но без указания, кто и как должен это лечить. Терапевты в поликлиниках не имеют соответствующей подготовки и не могут грамотно оказывать помощь этим больным.
Нужна ли госпитализация при сердечной недостаточности
Причиной госпитализации является декомпенсация — выраженное нарастание отёков и одышки, тахикардия и нарушение сердечного ритма.
В России сегодня почти нет специализированных отделений, где принимали бы больных с этим заболеванием, проводили бы дифференциальную диагностику и подбирали лечение (в Западной Европе введена врачебная специальность «специалист по сердечной недостаточности»). Кто реально занимается индивидуальным подбором лекарственных препаратов для больного? Терапевт, который назначает преимущественно фуросемид (мочегонный препарат), выводящий калий, снижающий давление и ускоряющий наступление летального исхода?
Кардиологические отделения районных больниц, куда с огромным трудом можно госпитализировать тяжелого больного на очень короткий срок, где опять же назначат фуросемид и лишь выведут избыточно накопленную жидкость, а через 1-2 месяца опять наступит ухудшение (правило 4-х госпитализаций: время между каждой последующей госпитализацией сокращается, состояние ухудшается, после 4-й госпитализации больных не остается!) В то время как современные препараты в постепенно повышающихся дозах могут обеспечить гемодинамическую разгрузку сердца, улучшить состояние пациента, уменьшить потребность в госпитализациях, продлить жизнь больного.
При хронической сердечной недостаточности показано сохранять режим питания и нагрузок и непрерывно принимать лекарственные препараты. Одно-двухдневный пропуск может ухудшить состояние, симптомы могут вернуться, и станет неизбежной госпитализация. Хроническая сердечная недостаточность часто встречается у людей пожилого возраста и сочетается с энцефалопатией, и помощь близких может значительно повысить их приверженность к лечению. Нужно обучение правильному питанию, режиму дня, контролю за задержкой жидкости (за рубежом эти функции выполняет специально обученная медсестра, которая осуществляет патронаж больного).
Острая или тяжелая форма хронической сердечной недостаточности подразумевает постельный режим, полный психический и физический покой. В остальных случаях показаны умеренные нагрузки, которые не сказываются на самочувствии. Следует потреблять не более 500-600 мл жидкости в сутки, соли – 1-2 г. Назначается витаминизированное, легкоусвояемое диетическое питание, олигомерные питательные смеси.
Медикаментозное лечение
Если развивается приступ острой сердечной недостаточности левого желудочка (отёк легких), больной подлежит госпитализации, где ему оказывают неотложную помощь. Лечение заключается в введении диуретиков, нитроглицерина, препаратов, которые повышают сердечный выброс (добутамин, дофамин), проводятся ингаляции O2.
Если развивается асцит, показано проведение пункционного удаления жидкости из брюшной полости, при возникновении гидроторакса — плевральная пункция.
Поскольку сердечная недостаточность сопровождается выраженной гипоксией тканей, пациентам показана кислородная терапия. [10]
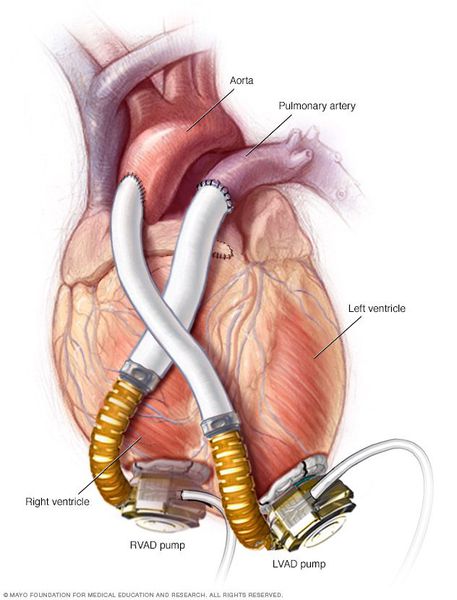
Хирургические и механические методы лечения
Питание и режим дня при сердечной недостаточности
Пациенту с сердечной недостаточностью следует уменьшить употребление жидкости до одного литра в сутки. Также следует исключить солёности, пряности и копчёности.
При заболевании нужно больше двигаться и выполнять посильные нагрузки: чаще ходить пешком и заниматься лёгкой гимнастикой.
Прогноз. Профилактика
До 1990-х годов 60 − 70 % пациентов с хронической сердечной недостаточностью умирали в течение пяти лет. Современная терапия позволила уменьшить смертность: сейчас в России при этой болезни она составляет 6 % в год, а среди пациентов с клинически выраженными формами — 12 % [16]
Отдалённый прогноз зависит от степени тяжести заболевания, образа жизни, эффективности подобранного лечения и приверженности ему, сопутствующих заболеваний и т. д.
Успешное лечение на ранних стадиях может полностью компенсировать состояние пациентов; при третьей стадии сердечной недостаточности прогноз самый печальный.
Чтобы сердечная недостаточность не прогрессировала, нужно соблюдать рекомендованный режим физической активности, регулярно и без пропусков принимать назначенные лекарства и регулярно наблюдаться у кардиолога.
Архив
C. Satpathy, T. K. Mishra, R. Satpathy et al.
Am Fam Physician 2006;73:841-6
На сегодняшний день диагноз застойной сердечной недостаточности (ЗСН) установлен у трех млн. американцев, при этом ежегодно диагностируется еще 500 000 новых случаев. Данное состояние является наиболее частым диагнозом при выписке из стационаров пациентов старше 65 лет и самым дорогостоящим заболеванием для системы государственного страхования Medicare. ЗСН может развиваться вследствие как систолической, так и диастолической дисфункции. У всех пациентов с систолической дисфункцией имеет место сопутствующая диастолическая дисфункция; таким образом, у пациента не существует систолической сердечной недостаточности в чистом виде. И наоборот, определенные сердечно-сосудистые заболевания, такие как гипертензия, могут приводить к диастолической дисфункции без сопутствующей систолической дисфункции. Хотя диастолическая сердечная недостаточность диагностируется приблизительно в 40–60% случаев застойной сердечной недостаточности, у таких больных прогноз лучше, нежели у пациентов с систолической сердечной недостаточностью.
Определение и диагностические критерии
Под диастолической сердечной недостаточностью подразумевается состояние, вызванное повышением резистентности к наполнению одного или обоих желудочков; это приводит к застою в результате патологического смещения кривой диастолическое давление–объем вверх. Хотя данное определение отражает принципиальный патофизиологический механизм диастолической сердечной недостаточности, его клиническое использование невозможно. Более практичное определение, которое можно применять в клинике, следующее: состояние, при котором отмечаются классические симптомы ЗСН, но при наличии патологической диастолической, однако нормальной систолической функции в покое. Группой исследования диастолической дисфункции предложено, чтобы врачи учитывали и клинические, и эхокардиографические данные с целью выделения группы пациентов с диастолической сердечной недостаточностью согласно степени диагностической точности.
Распространенность и этиология
В среднем у 40% пациентов с сердечной недостаточностью систолическая функция сохранена. Частота диастолической сердечной недостаточности повышается с возрастом, она чаще встречается у пожилых женщин. Наиболее распространенными причинами диастолической сердечной недостаточности являются гипертензия и ишемия миокарда (табл. 1). Провоцирующими факторами зачастую являются перегрузка объемом, тахикардия, физическая нагрузка, гипертензия, ишемия, системные стрессоры (например анемия, лихорадка, инфекция, тиреотоксикоз), аритмия (например фибрилляция предсердий, атриовентрикулярная узловая блокада), повышенное употребление в пищу поваренной соли, а также прием нестероидных противовоспалительных средств.
Таблица 1. Причины диастолической дисфункции и сердечной недостаточности
Диастола — это процесс, во время которого сердце возвращается к своему расслабленному состоянию. На протяжении данного периода происходит перфузия сердечной мышцы. Общепринято диастолу делить на четыре фазы: изоволюметрическая релаксация, начинающаяся с момента закрытия аортального клапана и до открытия митрального клапана; раннего быстрого наполнения желудочков, начинающегося после открытия митрального клапана; диастаз — период низкого кровотока в середине диастолы; и позднее быстрое наполнение во время сокращения предсердий. В соответствии с широким определением, изолированная диастолическая дисфункция — это нарушение изоволюметрической релаксации желудочков и снижение эластичности левого желудочка. При наличии диастолической дисфункции сердце способно обеспечивать метаболические потребности организма как в покое, так и во время физической нагрузки, но за счет возрастания давления наполнения левого желудочка. Передача высокого конечно-диастолического давления к легочному руслу может вызывать застой в легких, что приводит к одышке и, в конце концов, к правосторонней сердечной недостаточности. При умеренной диастолической дисфункции удлиняется поздняя фаза диастолического наполнения, пока конечно-диастолический объем левого желудочка не возвращается к норме. При тяжелой диастолической дисфункции желудочек становится настолько ригидным, что миокард предсердия не способен компенсировать нарушения наполнения и конечно-диастолический объем не может нормализоваться за счет повышения давления наполнения. Как следствие, снижается ударный объем и сердечный выброс и ухудшается толерантность к физической нагрузке. На рисунке представлен патофизиологический механизм диастолической сердечной недостаточности.
Сердечная недостаточность может проявляться утомляемостью, одышкой при физической нагрузке, пароксизмальной ночной одышкой, ортопноэ, расширением яремных вен, влажными хрипами в легких, тахикардией, патологическими третьим или четвертым тонами сердца, гепатомегалией и отеками. Кардиомегалия и венозный застой в легких часто обнаруживаются при рентгенографии ОГК. Однако данные находки неспецифичны и часто имеют место при несердечных состояниях, таких как заболевания легких, анемия, гипотиреоз и ожирение. Кроме того, на основании только лишь физикальных данных сложно отличить диастолическую сердечную недостаточность от систолической.
Определение уровня мозгового натрийуретического пептида (МНП) в сыворотке позволяет точно отдифференцировать сердечную недостаточность от несердечных состояний у пациентов с одышкой, но данная проба не дает возможности отличить диастолическую сердечную недостаточность от систолической.
Двухмерная эхокардиография с допплерографией используется не только для получения основной информации относительно размеров камер сердца, толщины стенок, сегментарной сократимости и суммарной систолической функции, структуры клапанов и перикарда, а также для оценки показателей диастолического трансмитрального кровотока и легочного венозного кровотока. При допплерографии пиковая скорость кровотока через митральный клапан во время раннего диастолического наполнения соответствует волне Е, тогда как скорость кровотока во время сокращения предсердий соответствует волне А. Из полученных данных рассчитывается соотношение Е/А. В норме амплитуда волны Е выше амплитуды волны А, а соотношение Е/А составляет приблизительно 1,5.
На ранних стадиях диастолической дисфункции нарушается процесс релаксации и за счет энергичного сокращения предсердий соотношение Е/А снижается и не превышает 1,0. При прогрессировании заболевания снижается эластичность левого желудочка, в результате чего возрастает давление в левом предсердии и, в свою очередь, это увеличивает раннее наполнение левого желудочка, несмотря на нарушение его релаксации. Такая парадоксальная нормализация соотношения Е/А называется псевдонормализацией. У пациентов с тяжелой диастолической дисфункцией наполнение левого желудочка происходит преимущественно в раннюю диастолу, в результате чего соотношение Е/А превышает 2,0. На скорости Е и А влияют объем циркулирующей крови, анатомия и функция митрального клапана и наличие фибрилляции предсердий, что снижает надежность допплеровской оценки трансмитрального кровотока. В таких случаях допплеровская визуализация является информативным методом оценки движения митрального кольца (показатель трансмитрального кровотока, не зависящий от упомянутых факторов).
Катетеризация сердца остается важным методом диагностики диастолической дисфункции. Однако в рутинной клинической практике двухмерная эхокардиография с допплерографией является оптимальным неинвазивным методом подтверждения диагноза. В немногих случаях, когда эхокардиографию выполнить технически сложно, можно использовать радионуклидную ангиографию.
Первичная профилактика диастолической дисфункции включает отказ от курения и жесткий контроль гипертензии, гиперхолестеринемии и ИБС. Аналогично эффективной в профилактике диастолической и систолической сердечной недостаточности является модификация образа жизни, а именно снижение массы тела, отказ от курения, коррекция питания, ограничение употребления алкоголя и регулярные физические нагрузки. Диастолическая дисфункция может присутствовать на протяжении нескольким лет до того, как она станет клинически явной. Ранняя диагностика и лечение крайне важны, поскольку позволяют предотвратить необратимые структурные изменения и развитие систолической дисфункции. Однако ни один препарат в качестве монотерапии не проявляет чистых люзитропных свойств (то есть селективного улучшения релаксации миокарда без угнетения сократимости левого желудочка). Поэтому медикаментозная терапия диастолической дисфункции и диастолической сердечной недостаточности часто эмпирическая и не определена настолько четко, как методы лечения систолической сердечной недостаточности. С первого взгляда кажется, что медикаментозное лечение диастолической и систолической сердечной недостаточности существенно не отличается, однако терапия диастолической сердечной недостаточности ограничена отсутствием крупномасштабных и убедительных рандомизированных клинических исследований. Кроме того, оптимальное лечение систолической сердечной недостаточности может усугублять диастолическую сердечную недостаточность. До настоящего времени большинство клинических исследований фокусировалось исключительно на пациентах с систолической сердечной недостаточностью, только недавно начали появляться исследования диастолической сердечной недостаточности.
Несмотря на отсутствие окончательных данных, касающихся специфических методов лечения диастолической сердечной недостаточности, в объединенных рекомендациях Американской коллегии кардиологии и Американской сердечной ассоциации подчеркивается, чтобы при лечении диастолической сердечной недостаточности врачи делали акцент на контроле артериального давления, частоты сердечных сокращений, снижении объема циркулирующей крови и уменьшении ишемии миокарда. Данные рекомендации направлены на причины диастолической дисфункции и, вероятно, позволят улучшить функцию левого желудочка и оптимизировать гемодинамику. В таблице 2 перечислены цели лечения диастолической сердечной недостаточности.
Таблица 2. Цели лечения диастолической сердечной недостаточности
АПФ — ангиотензинпревращающий фермент; БРА — блокаторы рецепторов ангиотензина.
Улучшение функции левого желудочка
При лечении пациента с диастолической дисфункцией важно контролировать частоту сердечных сокращений и предотвращать эпизоды тахикардии с целью максимального удлинения периода диастолического наполнения. Для достижения этой цели особенно полезными являются бета-блокаторы, однако они не влияют непосредственно на релаксацию миокарда. Помимо замедления ЧСС, для бета-блокаторов доказана способность эффективно снижать артериальное давление, уменьшать ишемию миокарда, способствовать регрессу гипертрофии левого желудочка и противодействовать избыточной адренергической стимуляции, возникающей при сердечной недостаточности. Для бета-блокаторов было доказано, что они независимо ассоциируются с улучшением выживаемости пациентов с диастолической сердечной недостаточностью. Данный класс препаратов должен использоваться для лечения диастолической сердечной недостаточности, особенно при наличии гипертензии, ИБС или аритмии.
Оптимизация гемодинамики достигается прежде всего путем снижения сердечной преднагрузки и постнагрузки. Ингибиторы АПФ и блокаторы рецепторов ангиотензина ІІ (БРА) непосредственно влияют на релаксацию миокарда и его эластичность путем ингибирования продукции ангиотензина ІІ или блокаду рецепторов ангиотензина ІІ, вследствие чего уменьшается отложение коллагена в интерстиции и фиброз миокарда. Опосредствованные положительные эффекты оптимизации гемодинамики включают улучшение наполнения левого желудочка и снижение артериального давления. Что более важно, отмечается улучшение толерантности к физической нагрузке и качество жизни. В одном ретроспективном исследовании было засвидетельствовано, что применение ингибиторов АПФ у пациентов с диастолической сердечной недостаточностью ассоциировалось с продлением выживаемости. В одной из ветвей исследования CHARM (Candesartan in Heart Failure Assessment Reduction in Morbidity and Mortality), в котором изучались эффекты кандесартана у пациентов с нормальной фракцией выброса левого желудочка (продолжительность наблюдения 36,6 месяца), не удалось засвидетельствовать существенного благоприятного влияния на смертность. Однако лечение кандесартаном сопровождалось снижением частоты госпитализаций по поводу декомпенсации ЗСН.
Патологическая релаксация и повышенная ригидность ассоциируются с нарушениями диастолического наполнения и нормальной толерантностью к физической нагрузке на ранних стадиях диастолической дисфункции. При прогрессировании заболевания во время физической нагрузки давление в легочной артерии патологически возрастает, в результате чего снижается толерантность к физической нагрузке. Если давление наполнения левого желудочка повышается и далее, возрастает давление в левом предсердии и увеличиваются его размеры, значительно снижается толерантность к физическим нагрузкам и появляются клинические признаки застойной сердечной недостаточности.
Диуретики эффективно уменьшают внутрисосудистый объем жидкости, ослабляют одышку и предотвращают декомпенсацию сердечной недостаточности у пациентов с диастолической дисфункцией. Несмотря на то, что диуретики помогают контролировать артериальное давление, способствуют регрессу гипертрофии левого желудочка и уменьшают плотность левого желудочка, некоторые пациенты с диастолической сердечной недостаточностью чувствительны к уменьшению преднагрузки и у них имеется риск развития гипотензии или тяжелой преренальной азотемии. Внутривенные диуретики должны применяться только для облегчения острых симптомов.
Гормон альдостерон способствует процессам фиброза в сердце и, как следствие, диастолической ригидности. Антагонист альдостерона спиронолактон изучался в крупномасштабном клиническом исследовании систолической сердечной недостаточности, где было засвидетельствовано снижение смертности, связанной с сердечной недостаточностью. Однако специфические эффекты спиронолактона при диастолической дисфункции неизвестны.
Было засвидетельствовано, что блокаторы кальциевых каналов непосредственно улучшают диастолическую функцию и способствуют релаксации миокарда благодаря снижению концентрации кальция в цитоплазме или опосредствовано путем снижения артериального давления, уменьшения или предотвращения ишемии миокарда, обеспечивая регресс гипертрофии левого желудочка и замедление ЧСС. Однако недигидропиридиновые блокаторы кальциевых каналов (верапамил и дилтиазем) не должны использоваться у пациентов с нарушениями систолической функции левого желудочка. Дигидропиридиновые блокаторы кальциевых каналов длительного действия (например амлодипин), должны использоваться для контроля артериального давления и стенокардии в случаях, если бета-блокаторы противопоказаны или неэффективны. И наконец, большие рандомизированные клинические исследования не засвидетельствовали снижения смертности у пациентов с изолированной диастолической дисфункцией при приеме блокаторов кальциевых каналов.
Вазодилятаторы (например нитраты) могут быть полезными, поскольку они снижают преднагрузку и обладают противоишемическим эффектом, особенно при невозможности использования ингибиторов АПФ. Однако в исследовании Vasodilator Heart Failure Trial не было засвидетельствовано существенного положительного влияния на выживаемость пациентов с диастолической сердечной недостаточностью. Вазодилятаторы следует использовать с осторожностью, поскольку снижение преднагрузки может неблагоприятно влиять на сердечный выброс. В отличие от других препаратов, использующихся при диастолической сердечной недостаточности, вазодилятаторы не влияют на регресс гипертрофии левого желудочка.
Точная роль дигоксина при лечении пациентов с диастолической сердечной недостаточностью не определена. Дигоксин может оказывать вредное влияние у пожилых пациентов с гипертрофией левого желудочка и при гипертрофической обструктивной кардиомиопатии, поэтому дигоксин целесообразно назначать только пациентам с диастолической сердечной недостаточностью и сопутствующей фибрилляцией предсердий.