для чего нужны липопротеины
Что такое липопротеины?
Не весь холестерин крови одинаково опасен: иногда говорят о «хорошем» и «плохом» холестерине. Но холестерин как вещество весь одинаков, просто находится в крови в разных сферических частицах — комплексах с другими жировыми и белковыми молекулами — их называют липопротеинами.
Одни из них — липопротеины низких плотностей несут холестерин с кровью в периферические ткани из печени, где он синтезируется. Если этих частиц образуется слишком много или нарушен их распад, в крови накапливается много холестерина, он откладывается в стенках кровеносных сосудов, а вокруг его отложений разрастается соединительная (рубцовая) ткань. Так образуется АТЕРОСКЛЕРОТИЧЕСКАЯ БЛЯШКА, сужающая просвет сосуда и затрудняющая ток крови. И вот тогда холестерин в составе липоротеинов низких плотностей можно назвать «плохим».
Атеросклеротические бляшки бывают разные. Самые злокачественные, — с большим холестериновым ядром и тонкой шапочкой из соединительной ткани, — называют нестабильными. Такая бляшка легко разрывается, вскрывается как нарыв в просвет сосуда. В ответ на это организм старается закрыть образовавшееся повреждение тромбом. Зачастую тромб не может остановиться в своем росте и закрывает, как пробка, весь просвет сосуда. Ток крови останавливается, а ткань органа без снабжения кислородом и питательными веществами отмирает. Если это происходит в сердце — развивается инфаркт миокарда, если в мозге — мозговой инсульт. Как видно из вышеизложенного, началу таких опасных заболеваний дает повышенный уровень холестерина, который находится в липопротеинах низкой плотности. Именно поэтому он и называется «плохим». В развернутом лабораторном анализе липидов (жиров и жироподобных веществ) крови этот показатель обозначается сокращенно — ХС ЛНП.
Но в крови находятся и другие — «хорошие» липидно-белковые комплексы. Их называют липопротеины высокой плотности (ЛВП). ЛВП захватывают и удаляют холестерин из мест его накопления в стенках кровеносных сосудов. «Очищая» сосуды от избытка холестерина, ЛВП не дают образоваться атеросклеротическим бляшкам.
Чем выше содержание в крови ХС ЛНП (холестерина в «плохих» комплексах) и чем ниже уровень ХС ЛВП (холестерина в «хороших» комплексах), тем быстрее разовьется атеросклероз.
Кардиологи всего мира придерживаются мнения, что каждый человек старше 20 лет должен знать свой уровень холестерина. Причем необходимо сделать анализ крови на «хороший» и «плохой» холестерин, т.е. развернутый анализ на липиды.
В нашем Центре работает липидная клиника, так что в клинико-диагностической лаборатории вы можете сделать подробный анализ липидного профиля, а также обратиться к врачу-липидологу, специалисту, который грамотно проконсультирует вас, исходя из результатов лабораторных исследований. В зависимости от уровня холестерина и его распределения в «плохих» и «хороших» комплексах, а также по данным других обследований врач решает вопрос о необходимости диетической или лекарственной коррекции и дает соответствующие рекомендации.
Записаться на прием к врачу-липидологу можно по телефону : +7 (495) 790-71-72
8 мифов о холестерине: ответы на самые важные вопросы
Миф №1. Высокий уровень холестерина не передается по наследству
Семейная гиперхолестеринемия — генетическое заболевание, вызванное рядом мутаций в гене рецептора липопротеина низкой плотности на 19-й хромосоме. Этот генетический сбой влияет на способность печени эффективно регулировать уровень «плохого» холестерина, то есть липопротеинов низкой плотности (ЛПНП). Это приводит к повышенным общим показателям холестерина и может спровоцировать риск сердечно-сосудистой катастрофы (инфаркт, инсульт).
Наследуются разные формы заболевания. В случае аутосомно-рецессивного наследования заболеет ребенок, получивший два патологических гена от каждого родителя, и тогда гиперхолестеринемия проявится еще в детском возрасте. Такое состояние ребенка требует обязательного медикаментозного лечения.
При аутосомно-доминантном типе наследования заболевания может быть два варианта проявления болезни. Когда ребенок получает от родителя один патологический ген, заболевание протекает «мягче» и позже проявляется. Когда он наследует два патологических гена, заболевание возникает в раннем детском возрасте и протекает тяжелее.
Кроме этих форм, существуют формы первичной гиперхолестеринемии других типов наследования и приобретенная гиперхолестеринемия. Они легче поддаются лечению.
Миф №2. Холестерин поступает в организм только с пищей
80 % холестерина синтезируется в организме. Поэтому отказ от продуктов, содержащих холестерин, кроме проблем ничего не даст. Ежедневно тело синтезирует примерно 1000 мг холестерина, необходимого для пищеварения, развития клеток, производства витаминов и гормонов.
Повышение уровня холестерина и развитие гиперхолестеринемии возможны при чрезмерном употреблении продуктов с повышенным содержанием насыщенных жиров (сливочное масло, жирное мясо, яйца, сыр) и транс-жиров (жареные продукты, весь фаст-фуд) на фоне нарушений в работе печени.
Миф №3. Холестерин выполняет второстепенную функцию в организме
Холестерин — важнейший компонент жирового обмена и структурная часть гормонов, например, эстрогена и тестостерона, витамина D, желчных кислот, необходимых для переваривания жиров; он используется для построения мембран клеток. В крови холестерин находится в свободном и связанном состоянии с белками. Липопротеины низкой плотности (ЛПНП) — комплексы холестерина с меньшим количеством белка («плохой» холестерин). Их уровень увеличивается в крови в случае нарушений обмена веществ, ведущих к атеросклерозу.
Липопротеины высокой плотности (ЛПВП) — высокобелковые комплексы холестерина («хороший» холестерин) — обладают защитными свойствами для сосудов.
Норма холестерина ЛПВП — 0,-9-1,9 мМ/л. Снижение показателей с 0,9 до 0,78 мМ/л в четыре раза повышает риск развития атеросклероза. Увеличение показателей в большую сторону наблюдается на фоне интенсивной физической активности, под влиянием лекарств, снижающих общий уровень содержания липидов.
Норма холестерина ЛПНП — менее 3,5 мМ/л. Повышение концентрации ЛПНП (выше 4,0 мМ/л) свидетельствует об ожирении, снижении функции щитовидной железы; может быть на фоне приема бета-блокаторов, мочегонных препаратов, контрацептивов. Снижение ниже 3,5 мМ/л возникает в результате голодания, заболеваний легких, анемии, злокачественных новообразований.
Миф № 4. Повышенное содержание холестерина в крови провоцирует атеросклероз
Увеличение концентрации холестерина — гиперхолестеринемия — достоверный факт развития атеросклероза. Высокие риски атеросклероза коронарных артерий наблюдаются уже при величинах свыше 5,2-6,5 ммоль/л (200-300 мг/дл) — это пограничная зона или зона риска. Показатели 6,5-8,0 ммоль/л свидетельствуют об умеренной, а свыше 8,0 ммоль/л о выраженной гиперхолестеринемии. Безопасным считается уровень менее 5,2 ммоль/л (200 мг/дл). В этом случае риск атеросклероза минимальный.
Миф №5. Гиперхолестеринемия не лечится
Гиперхолестеринемия лечится, в том числе семейная. Для этого применяют комплексные методы терапии. В первую очередь назначают статины, фибраты – специальные липидосодержащие препараты, которые уменьшают количество холестерина в крови, тем самым снижая риск осложнений, возможных при атеросклерозе. Из немедикаментозных методов применяют диету и физические нагрузки для нормализации веса и профилактики ожирения, отказ от вредных привычек (употребление алкоголя, курение).
Миф №6. Занятия спортом могут понизить уровень «плохого» холестерина
Если риск развития сердечно-сосудистых заболеваний и гиперхолестеринемии по семейной линии минимальный, то уменьшить показатели «плохого» холестерина помогут занятия фитнесом. Так, например, было доказано, что через три недели занятий у женщин с диабетом II типа уровень липопротеинов низкой плотности (ЛПНП) снизился на 21%, а уровень триглицеридов — на 18%.
Однако не стоит экспериментировать с физическими нагрузками, если у вас диагностированы стенокардия, заболевания периферических артерий, высокие уровни «плохого» холестерина. В этом случае в первую очередь рекомендован прием лекарственных препаратов, а потом уже зарядка.
Миф №7. Существуют продукты, снижающие уровень холестерина в крови
При повышенном риске развития гиперхолестеринемии разумно ограничить до физиологического минимума продукты, содержащие насыщенные жиры (жирные сорта мяса, сливочное масло, яйца, сыр). Это действительно может привести к снижению уровня общего холестерина в крови. Однако многие заменяют насыщенные жиры полиненасыщенными. Доказано, например, что омега-6 жирные кислоты понижают уровень «хорошего» холестерина (ЛПВП). Они содержатся в маслах: льняном, виноградных косточек, кунжутном, арахисовом, кукурузном. Многие считают эти виды масел более полезными, чем подсолнечное. На самом деле, здоровая альтернатива – это оливковое масло, которое помогает снизить уровень холестерина и ЛПНП, не снижая уровень «хороших» ЛПВП. Таким же эффектом обладают морская рыба жирных сортов и оливки.
Миф №8. До 40 лет анализы на холестерин можно не делать
Контролировать уровень холестерина, ЛПВП, ЛПНП, триглицеридов необходимо с 25 лет. Малоподвижный образ жизни, нездоровые перекусы, пристрастие к курению, алкоголю, который оказывает повреждающее действие на печень, могут приводить к повышению уровня холестерина. Важно понимать, что гиперхолестеринемия, уровень более 5,2 ммоль/л, в четыре раза повышает риск развития атеросклероза, ишемической болезни сердца, артериальной гипертензии.
Чтобы пройти обследование и узнать, в норме ли показатели липидов, в СИТИЛАБ можно выполнить комплексные профили тестов:
Он рекомендуется всем, но особенно тем, у кого есть лишний вес.
В состав профиля входят 8 показателей, в том числе общий холестерин, ЛПВН, ЛПНП, а также триглицериды, липопротеин А, аполипротеин А1 и B и индекс атерогенности, который отражает баланс между «плохим» и «хорошим» холестерином.
Липопротеин (a) (Lipoprotein (a), Lp(a))
Показатель, по которому определяется вероятность формирования атеросклероза, риск инфарктов и инсультов.
Описание
Апо (а) имеет структурную схожесть с плазминогеном, основная функция которого – растворение тромбов. Lp(a)) ингибирует плазминоген, что способствует увеличению фибрина. Следствием этих процессов становится замедление рассасывания тромбов.
Отличие от холестерина низкой плотности в том, что липопротеин (а) не связывается с рецепторами холестерина и не утилизируется в печени. Уровень Lp(a)) определяется генетическими факторами, достигает максимума к концу 2-го года жизни и в дальнейшем остается неизменным до конца дней. На уровень вещества не влияют пол и возраст, вес и условия жизни.
Уровень Lp(a)) индивидуален у каждого человека, может отличаться у разных людей в 1000 раз. Отмечены колебания уровня у жителей разных стран: наименьший отмечается у испанцев, японцев и французов, а наивысший у индийцев и африканцев. У жителей Африки уровень показателя в 7 раз выше, чем у европейцев.
Доказано, что Lp(a) непосредственно участвует в росте атеросклеротической бляшки, стимулируя разрастание гладких мышц сосудов и движение моноцитов, а также окисление холестерина низкой плотности.
Повышенная концентрация Lp(a) – важнейший фактор риска ишемической болезни сердца. Эпидемиологические исследования показывают, что наибольшее значение уровень Lp(a) имеет для лиц молодого возраста, у которых концентрация прямо коррелирует с тяжестью сосудистых катастроф. Предлагается использовать этот показатель в качестве маркера активности атеросклеротического процесса. Отмечена прямая зависимость между Lp(a) и распространенностью атероматозного поражения. Высокий уровень Lp(a) увеличивает риск сосудистого тромбоза на 70%. Одновременно с этим некоторые исследования подтверждают, что Lp(a) ускоряет заживление ран, улучшает репарацию сосудов и тканей.
Воздействие Lp(a) проявляется на уровне эндотелия сосудов. Эндотелий становится проницаемым, развивается его дисфункция. Поражение периферических сосудов тяжелее, чем при сахарном диабете. Вещество преодолевает гематоэнцефалический барьер, оказывая негативное влияние на центральные нервные структуры.
При инсулинзависимых формах сахарного диабета высокий показатель Lp (a) связывают с риском развития тяжелой ретинопатии и летального исхода. У детей на фоне высоких значений Lp(a) отмечалась венозная эмболия, особенно при избыточной массе тела.
Вместе с тем у лиц старше 65 лет показатель становится маркером долголетия, его повышение указывает на возможность прожить до глубокой старости. У лиц, достигших 100-летнего возраста, этот показатель всегда высок.
Возрастает значение показателя после оперативного лечения, при сахарном диабете, остром ревматическом процессе. Значительно изменяется показатель в случае тяжелого поражения почек, особенно хронической почечной недостаточности, использования гемодиализа. При этих болезнях катаболизм Lp(a) затруднен, поэтому концентрация его в крови повышается до 5 раз.
Медикаментозного лечения не существует. В экстренных случаях используют каскадную плазмофильтрацию или другие экстракорпоральные методы очищения крови. Однако улучшить ситуацию может снижение других факторов риска ишемии, особенно отказ от курения, снижение массы тела, коррекция артериальной гипертензии. Факторы риска действуют синергически и снижение одного из них уменьшает активность остальных.
Липиды и липопротеиды плазмы крови
Липиды и липопротеиды плазмы крови
Липиды плазмы крови представлены в основном холестерином (ХС) и триглицеридами (ТГ). ХС имеет сложное гетероциклическое стероидное ядро (рис. 1) и выполняет следующие физиологические функции. Во-первых, он является пластическим материалом, так как представляет собой обязательный структурный компонент любых клеточных мембран, обеспечивающий их стабильность. Во-вторых, из ХС в печени синтезируются желчные кислоты, которые необходимы для эмульгации и абсорбции жиров в тонком кишечнике. В-третьих, ХС является предшественником стероидных гормонов коры надпочечников (гидрокортизона и альдостерона), а также половых гормонов (эстрогенов и андрогенов). Источником экзогенного (поступающего в организм с пищей) ХС служат продукты животного происхождения. При обычной европейской диете потребляется от 300 до 500 мг ХС в день. Однако экзогенный ХС не имеет жизненно важного значения, поскольку даже при исключительно вегетарианской диете ХС синтезируется в количествах, вполне достаточных для обеспечения потребности в нем организма.
Рис. 1. Структура триглицеридов и холестерина
Главным источником эндогенного ХС является печень. Основные этапы синтеза ХС представлены на схеме 1. На первом этапе этого процесса из трех молекул ацетата и коэнзима А синтезируется 3-гидрокси-3-метилглютарил коэнзим А (ГМГ-КоА). Далее в результате воздействия фермента ГМГ-КоА-редуктазы образуется мевалоновая кислота, которая примерно через 20 последующих этапов превращается в ХС. Несмотря на всю сложность и многоэтапность этих процессов, ключевым ферментом, определяющим скорость синтеза ХС, является именно ГМГ-КоА-редуктаза. Выбор этого фермента в качестве мишени для воздействия статинов позволяет решающим образом вмешиваться в синтез ХС и контролировать тем самым его уровень в плазме крови.
Схема 1. Основные этапы синтеза холестерина
Потребность печени в ХС удовлетворяется не только за счет его синтеза гепатоцитами, но и за счет поступления из крови. В условиях «холестеринового голода», в частности, вызванного приемом статинов, гепатоциты стимулируют специфические рецепторы, расположенные на их клеточной мембране, которые осуществляют распознавание и захват липопротеидов низкой плотности, являющихся основным холестеринсодержащим классом липопротеидов. Это рецепторы к апопротеидам В и Е (В/Е рецепторы). Активация этих рецепторов является основным условием понижения уровня ХС плазмы крови.
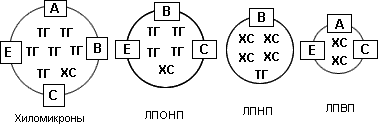
Рис. 2. Классы липопротеидов
ХМ образуются в стенке тонкого кишечника из экзогенных (поступающих с пищей) жиров. Они представлены крупными частицами, богатыми ТГ и бедными ХС, и содержат 10 различных апопротеидов. Основное назначение ХМ состоит в обеспечении скелетных мышц и миокарда энергией, заключенной в ТГ (вернее, во входящих в их состав жирных кислотах). ХМ переносятся с током крови в мышцы, где фиксируются на соответствующих клеточных рецепторах и подвергаются воздействию фермента липопротеинлипазы, которая расщепляет ТГ, в результате чего жирные кислоты поступают в клетки. После этой операции из ХМ образуется так называемая ремнантная (остаточная) частица. Хиломикроновые ремнанты поступают в печень (принося с собой ХС, потребляемый с пищей), где происходит их полное разрушение. Атерогенность ХМ не доказана, однако хиломикроновые ремнанты являются атерогенными.
Таблица 1. Основные характеристики липопротеидов плазмы крови
| Класс ЛП | Липиды | Аполипопротеиды | Плотность, г/мл | Диаметр, А | ||||
| ХМ | ТГ>>ХС | A-I, A-II, A-IV, B-48 С-I, С-II, С-III, Е | >ХС | В-100, С-I, С-II, С-III, E | ТГ | В-100 | 1,019-1,063 | 180-280 |
| ЛПВП | ХС>>ТГ | А-I, А-II, С-I, С-II, С-III, e | 1,125-1,210 | 50-90 |
В связи с тем, что определение уровня ЛП (а), а также «мелких плотных» ЛПНП далеко не относится к числу рутинных биохимических методов, оценка так называемого коронарного риска на практике неизбежно оказывается приблизительной. Принятая в настоящее время ориентация на уровень ХС ЛПНП является тем разумным компромиссом, который позволяет оценивать риск возникновения ИБС и ее осложнений с проведением доступных и относительно недорогих лабораторных тестов.
НАРУШЕНИЕ ЛИПИДНОГО ОБМЕНА И АТЕРОСКЛЕРОЗ: актуальность проблемы и диагностика
Какова связь маркеров системного воспаления и ИБС? Какие выделяют фракции липопротеинов? Диагностика, лечение и профилактика атеросклероза остаются важнейшей задачей современной медицины, от решения которой во многом зависит успех борьбы с такими забо
Какова связь маркеров системного воспаления и ИБС?
Какие выделяют фракции липопротеинов?
Диагностика, лечение и профилактика атеросклероза остаются важнейшей задачей современной медицины, от решения которой во многом зависит успех борьбы с такими заболеваниями, как инфаркт, инсульт и другие сердечно-сосудистые осложнения. Доказанная в ходе Фрамингамского исследования, проведенного в начале 60-х годов, взаимосвязь между нарушениями липидного обмена и развитием атеросклероза, в частности коронарной (ишемической) болезни сердца, была подтверждена во многих последующих работах.
В настоящее время выявлен целый ряд факторов риска развития атеросклероза и ишемической болезни сердца (ИБС), к которым относятся:
У одного пациента чаще всего выявляются два или более фактора риска. При этом, даже если каждый в отдельности показатель увеличен незначительно, но налицо два-три или более факторов риска, то вероятность развития сердечно-сосудистых заболеваний возрастает в геометрической прогрессии [1].
В практике для оценки этого суммарного риска используются рекомендованные Европейским обществом кардиологов таблицы, в которых учитываются такие факторы, как пол пациента, курение, возраст, уровень АД, уровень холестерина. Эти показатели выражаются в процентах и указывают на вероятность развития осложнений ИБС или летального исхода за десять лет. Оценка этого суммарного риска является решающей для определения тактики профилактических и лечебных мероприятий. В качестве величины, указывающей на необходимость активных профилактических и лечебных мероприятий, принят риск в 20% за десять лет. Особенно важное значение эти факторы риска приобретают у пациентов, уже страдающих ИБС.
К сожалению, в таблицах не могут быть учтены все факторы риска. При наличии этих факторов у больных с сахарным диабетом еще более возрастает опасность развития осложнений. До сих пор нет полной определенности относительно значения таких факторов, как гиподинамия, возраст больных. В ходе исследования LA-VA Study (Los-Angeles Veteran Administration Dietary Study) проводилось лечение энтеросорбентом холестирамином в сочетании с ниацином (лекарственной формой никотиновой кислоты с медленным высвобождением) на фоне строгой гипохолестериновой диеты. На протяжении восьми лет было выявлено снижение смертности у лиц моложе 65 лет, тогда как у лиц старше 70 лет эффект отсутствовал. Многие исследователи по-разному оценивают значимость дислипидемии как одного из важнейших факторов риска сердечно-сосудистых заболеваний у пациентов старше 80 лет. Исследования эффективности гипохолестеринемической терапии в этой возрастной группе проводятся в настоящее время.
В последнее время большое значение придается наличию маркеров, указывающих на воспалительные изменения. Классические патофизиологические исследования продемонстрировали присутствие воспалительных клеток, таких как моноциты, макрофаги и Т-лимфоциты, на всех стадиях развития атеросклероза. Эти морфологические изменения предшествовали дисфункции эндотелиальных клеток, вызывая адгезию молекул при взаимодействии с воспалительными клетками.
В последние годы доказано, что появление маркеров системного воспаления, таких как СРБ (С-реактивный белок), фибриноген и др., предшествует развитию сердечно-сосудистых осложнений [6, 7]. Эти изменения могут выявляться и у больных с нестабильной стенокардией еще до развития очаговых изменений миокарда. Их наличие у больных с высоким уровнем общего холестерина (ОХС) и холестерина липопротеинов низкой плотности (ХС-ЛПНП) резко повышает риск возникновения осложнений. Исследование ЕСАТ (European Concerted Action on Thrombosis and Disabilities Angina Pectoris Study) продемонстрировало увеличение риска развития сердечно-сосудистых осложнений у больных со стабильной стенокардией и высоким уровнем СРБ по сравнению с аналогичными больными и низким уровнем СРБ [5]. По данным Berk, у 90% больных с нестабильным течением стенокардии был выявлен повышенный уровень СРБ, а при стабильной стенокардии этот показатель оказался повышен только у 13% больных [4]. Liuzzo показал, что у больных с нестабильной стенокардией и повышенным уровнем СРБ чаще наблюдались ишемические атаки, такие пациенты нуждались в хирургическом лечении и у них в большем проценте случаев развился острый инфаркт миокарда (ОИМ), чем у аналогичной группы больных с нестабильной стенокардией и пониженным уровнем СРБ [8]. В ходе проведенного в 1998 году исследования SHHS (Scottish Heart Health Study) на примере почти 10 тыс. пациентов была доказана тесная взаимосвязь повышенного уровня фибриногена плазмы крови с развитием ИБС и смертностью от сердечно-сосудистых заболеваний [10]. Возможно, именно эти изменения помогут объяснить случаи развития атеросклероза у больных с нормальными показателями ОХС и ХС-ЛПНП.
Для более адекватного анализа нарушений липидного обмена важно оценивать не только уровень ОХС в крови, но и уровень ХС-ЛПНП, холестерина липопротеинов высокой плотности (ХС-ЛПВП), их соотношение, индекс атерогенности, уровень триглицеридов (ТГ), а также уровень Апо-белков А и В, от которых зависит транспортная функция липопротеинов. По своим физическим свойствам липопротеины плазмы крови подразделяются на следующие фракции: хиломикроны, липопротеины очень низкой плотности (ЛПОНП), липопротеины промежуточной плотности (ЛППП), ЛПНП, ЛПВП.
Индекс атерогенности определяется как отношение разности ОХС и ХС-ЛПВП к ХС-ЛПВП. Еще более важным является определение уровня не липопротеинов, а Апо-белков, входящих в их состав. Однако в настоящее время эти методы только начинают внедряться в клиническую практику. Нормальные показатели уровня основных липидов представлены в табл. 1.
Для удобства запоминания нормальных показателей можно использовать правило один-два-три-четыре-пять, в котором:
Данные нормативы, кроме индекса атерогенности, представлены в ммоль/л. В литературе также встречаются измерения показателей холестерина и триглицеридов в мг/дл. Для перевода мг/дл в ммоль/л необходимо величину, измеряемую в мг/дл, разделить на 38,7 (для холестерина) и на 88,5 (для триглицеридов).
Однако в практической медицине у большинства больных с ИБС или с многочисленными факторами риска развернутое исследование липидного профиля не проводится или проводится не в полном объеме. Так, количество больных с ИБС, у которых исследовался липидный профиль, в США в 1999 году составило всего 44% (из 48 586 больных); целевой уровень ХС-ЛПНП менее 100 ммоль/л (100 мг/дл), рекомендованный Американской ассоциацией кардиологов, был достигнут лишь у 25% этих больных [9]. Достижение данного уровня всего у одной четверти больных демонстрирует отсутствие настороженности и недооценку важности значения своевременной коррекции этих показателей. Мы не располагаем аналогичными данными по России, но трудно себе представить, чтобы результат оказался более обнадеживающим.
Крайне важным, на наш взгляд, является отношение к нормативным показателям. Описываемой во многих руководствах и учебниках тактики, предусматривающей назначение пациентам с гиперхолестеринемией немедикаментозного лечения в течение двух месяцев с последующим повторным исследованием липидограммы, следует придерживаться лишь в случаях, когда речь идет о первичной профилактике ИБС или больных ИБС со стабильным течением стенокардии. В случаях выраженной дислипидемии, сочетающейся с клинической картиной прогрессирующего течения стенокардии и/или изменениями при функциональных пробах, необходимо проводить быстрое и достаточно агрессивное лечение. Соглашаясь с важностью проведения немедикаментозного лечения у данного контингента больных в полном объеме, мы вынуждены акцентировать внимание на необходимости одновременного начала лекарственной терапии. При выраженной гиперхолестеринемии у таких больных возлагать надежды на эффективность немедикаментозного лечения означает упустить время и подвергнуть больного дополнительному риску. То же можно сказать о медикаментозном лечении гипохолестеринемическими средствами у больных с острым коронарным синдромом (нестабильной стенокардией и Q-необразующим ИМ) при нормальных или незначительно повышенных уровнях ОХ и ХС-ЛПНП. Это объясняется тем, что статины обладают не только гипохолестеринемическим действием. Так, у пациентов с нестабильной стенокардией понижение уровня ОХ при терапии статинами сопровождалось улучшением эндотелиальной функции сосудов, отмечавшимся через шесть недель (Dupurs J. et al, 1999) [11].
В зависимости от повышения той или иной фракции холестерина и/или триглицеридов выделяют пять типов дислипидемий (по Фридриксону) [2]. Классификация ВОЗ с предположительной степенью риска развития атеросклероза, основанная на классификации Фридриксона, представлена в табл. 2.
Наиболее атерогенны, опасны в плане развития сердечно-сосудистых заболеваний и широко распространены дислипидемии IIА, IIБ и IV типа. Если невозможно провести развернутый анализ липидограммы, эти типы дислипидемий можно выявить и путем определения только ХС и ТГ.
Данные, позволяющие выявить тип дислипидемий по уровню этих показателей, представлены в табл. 3.
Эта классификация, достаточно простая и понятная для клиницистов, все же имеет ряд недостатков. Так, в нее не вошел ХС-ЛПВП, значение которого для решения вопроса о тактике лечения и прогнозе является крайне важным.
Не менее значимым представляется и определение причин возникновения дислипидемии, которые подразделяются на первичные и вторичные [3].
Первичные гиперхолестеринемии обусловлены наследственными нарушениями липидного обмена. При семейной гиперхолестеринемии по наследству передаются «дефектные» гены, ответственные за синтез рецепторов к ЛПНП. При гомозиготной форме синтез рецепторов полностью нарушен. Это приводит к невозможности захвата ЛПНП и быстрому накоплению их в крови. Для этой формы характерны клинические проявления уже в раннем детстве, она сопровождается развитием сосудистых осложнений и образованием сухожильных ксантом. При гетерозиготной форме количество рецепторов значительно снижено, но они все-таки имеются, поэтому заболевание развивается медленнее и атерогенные осложнения проявляются к 25-30 годам. Это чаще всего IIA тип дислипидемии со значительным повышением уровня ОХ, ХС-ЛПНП и нормальным уровнем ТГ. В клинической картине у таких больных часто встречаются ксантомы и ксантелазмы. Также весьма распространена в этой группе семейная комбинированная и полигенная гиперхолестеринемия. Семейная гиперлипидемия III типа встречается значительно реже. Случаи семейной гиперальфахолестеринемии обычно не сопровождаются развитием атеросклеротических заболеваний и не представляют угрозы для больного.
Вторичные дислипидемии встречаются значительно чаще. Они либо обусловлены нарушением питания, когда имеет место избыточное потребление пищи, богатой холестерином, либо возникают в результате таких заболеваний, как гипотиреоз, нефротический синдром, подагра, сахарный диабет, ожирение и др. Нарушения липидного обмена могут возникнуть или усугубиться на фоне лечения других заболеваний такими препаратами, как тиазидовые диуретики, иммуносупрессоры. Роль b-блокаторов ограничивается повышением уровня ТГ и некоторым снижением уровня ХС-ЛПВП. Отрицательное проатерогенное действие при этом значительно уступает положительному эффекту b-блокаторов как антиишемических, антиаритмических и гипотензивных средств [3].
Дислипидемии являются одной из наиболее важных причин развития атеросклероза, поэтому их своевременная диагностика и правильное лечение могут замедлить процесс развития атеросклероза и уменьшить риск сердечно-сосудистых осложнений.
Литература
1. Либов И. А., Черкесова С. В., Ройтман А. П. Современные аспекты дислипопротеинемий и практические подходы к их лечению // Московский медицинский журнал. № 3. 1998. С. 34-37.
2. Томпсон Г. Р. Руководство по гиперлипидемии. MSD, 1990.
3. Шпектор А. В., Васильева Е. Ю. Кардиология: ключи к диагнозу. Видар, 1996, с. 295-309.
4. Berk B. C., Weintraub W. S., Alexander R. W. Elevation of C-reactive protein in «activ» coronary artery disease // Am. J. Cardiol. 1990: 98: 2219-2222.
5. Haverkate F., Thompson S. G., Pyke S. D. M. et al, for the European Concerted Action on Thrombosis and Disabilities Angina Pectoris Study Group. Prodaction of C-reactive protein and risk of coronary events in stable and unstable angina // Lancet. 1997; 349: 462-466.