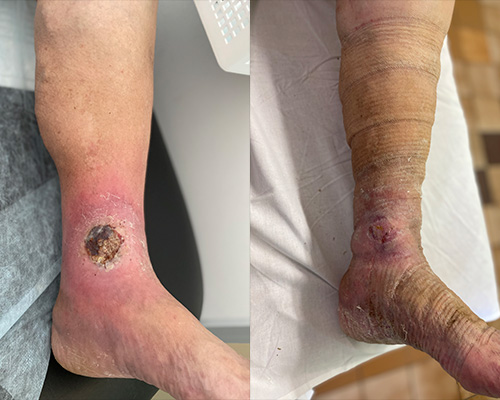
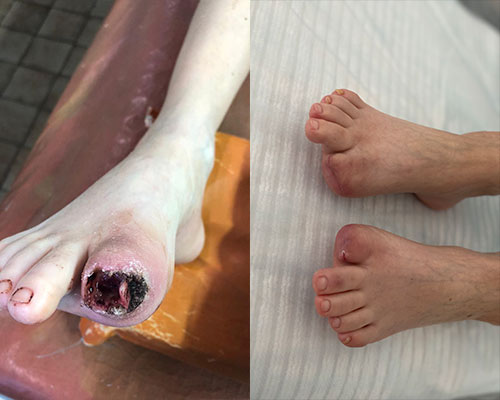
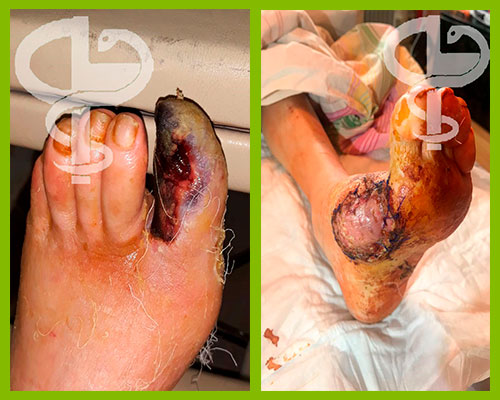
долго незаживающие раны на ноге чем лечить
Лечение незаживающих ран
Незаживающими называют раны, процесс заживления которых происходит медленнее, чем обычно. В среднем восстановление тканей после повреждений занимает 2-3 недели, однако при различных отклонениях в работе организма этот процесс может затянуться до 1,5-2 месяцев. При этом, как правило, стандартные лечебные процедуры оказывают слабый эффект или не действуют вообще. Причин у подобного явления может быть множество.
Что такое незаживающая рана?
Незаживающая рана – повреждение кожи и подкожных тканей, не зарубцовывающееся в течение долгого времени. В некоторых случаях раневой процесс (реакция тканей на повреждение, направленная на восстановление) может доходить до стадии формирования соединительной ткани, однако либо останавливается на этой стадии, либо даже «откатывается» назад. Раны, в которых раневой процесс находится в стагнации, называют хроническими.
Причины возникновения незаживающих ран
Непосредственная причина возникновения незаживающих ран – недостаточная активность восстановительных процессов в организме, замедленная регенерация тканей. При этом условия, при которых регенерация замедляется, могут быть разнообразными.
Среди общих факторов (т.е. затрагивающих состояние организма в целом) можно выделить следующие:
• ослабленный иммунитет по причине сопутствующего заболевания или хронического иммунодефицитного состояния;
• хроническая интоксикация организма;
• нарушение обмена веществ;
• сахарный диабет; это состояние можно рассматривать как тяжелую форму нарушения обмена веществ, а именно глюкозного обмена. Нарушения нормального усвоения глюкозы приводят к повышению хрупкости тканей и замедлению процесса регенерации;
• нарушение кровообращения – как общего, так и местного. Причиной могут стать атеросклероз, деформация сосудистых стенок, заболевания сердечно-сосудистой системы. Локальное нарушение кровообращения может быть вызвано продолжительным сдавливанием тканей и пережатием мелких кровеносных сосудов (пример хронической раны на фоне постоянного сдавливания тканей – пролежни);
• гипо- или авитаминоз по витаминам А, С, К и группы В, играющих важную роль в процессе регенерации тканей;
• недостаток в организме кальция или цинка;
• истощение – алиментарное (по причине недостаточного или неполноценного питания) или старческое;
• наличие онкологических заболеваний.
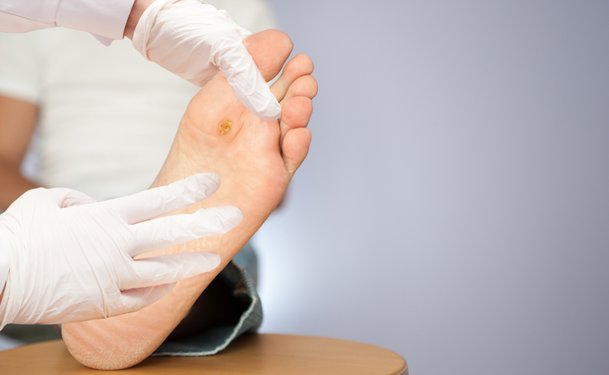
Специфический фактор появления хронических ран – нарушение кровообращения в ногах, чаще всего по причине варикозного расширения вен. На фоне нарушенного кровообращения на ногах (обычно в области голеней) развиваются трофические язвы – труднозаживающие дефекты тканей.
К местным факторам, затрагивающим непосредственно рану и область вокруг нее, относятся:
• наличие в ране некротизированных тканей (они увеличивают риск нагноения и, соответственно, длительность заживления);
• наличие в ране инородных тел;
• наличие в ране излившейся крови (также повышает риск инфицирования);
• повторное повреждение незажившей раны.
Риск перехода раны в хроническую форму увеличивается, если, помимо кожи, повреждены и другие ткани – подкожная клетчатка, нервы, мышцы, сухожилия, кости.
Симптомы незаживающих ран
•несходящиеся края раны;
•«застревание» раны на одном из этапов заживления более, чем на три недели;
•часто – неприятный запах;
•обычные средства лечения не помогают либо помогают слабо.
Эти признаки свидетельствуют о том, что процессы регенерации в тканях по тем или иным причинам нарушены. Для терапии хронических ран недостаточно местного лечения – необходимы комплексные меры.
Чтобы добиться прогресса в заживлении, необходимо обеспечить условия для восстановления нормального темпа регенерации. Они во многом зависят от причины появления хронической раны, однако существуют рекомендации, общие для всех ситуаций.
Организму необходимо обеспечить:
•сбалансированное питание – в частности, рацион следует обогатить витаминами А и группы В, стимулирующих регенерацию тканей, и витамином С, который способствует выработке коллагена – вещества, участвующего в формировании соединительной ткани, закрывающей рану на первых стадиях;
•нормальный режим сна – во сне процесс регенерации происходит активнее;
•защиту раны и области вокруг нее от внешних воздействий, таких, как натирание, сдавливание и т.п.;
•вентиляцию раны – без циркуляции воздуха рана быстро загноится.
Более частные рекомендации зависят от происхождения и характера раны.
Лечение незаживающих ран с учетом их причины возникновения
Приступая к лечению повреждений подобного рода, необходимо понять причину их появления. От этого будут зависеть дальнейшие действия.
1.Прежде всего, необходимо обследовать рану на предмет инородных тел, некротизированных тканей, излившейся крови и при необходимости произвести очистку. Обратите внимание, что инородные тела настоятельно не рекомендуется удалять самостоятельно! Подобные попытки могут привести к дополнительным повреждениям тканей и увеличить риск инфицирования. Необходимо обратиться за помощью к врачу.
2.При нарушении местного кровообращения необходимо устранить источник давления на ткани (изменить положение тела пациента с пролежнями, носить более свободную одежду/обувь при «диабетических» ранах).
3.При лечении трофических язв на ногах необходимо воспользоваться компрессионными чулками или бандажами – они помогут «поддержать» сосуды и нормализовать кровообращение, а также «подтянуть» друг к другу края раны для более быстрого заживления.
4.При истощении и авитаминозах требуется обеспечить нормальное сбалансированное питание, чтобы обеспечить организм необходимыми веществами для регенерации тканей и выработки коллагена – вещества, активно участвующего в ранних стадиях процесса заживления и помогающего стягиванию краев раны.
5.При сахарном диабете (любого вида) необходимо следить за уровнем глюкозы в крови.
После создания оптимальных условий для заживания раны можно приступать к ее обработке и лечению.
Принципы (стадии) лечения
Действия при лечении раны зависят не только от условий и причин ее появления, но и от стадии, на которой в ней остановился раневой процесс.
Первая стадия раневого процесса – острая. Во время нее происходят сосудистые изменения, вызванные реакцией на повреждение, и активно идет процесс сворачивания крови. Если рана инфицирована, идет образование гноя и одновременное всасывание в ткани токсических веществ.
На этой стадии необходимо, прежде всего, очистить рану – удалить из нее отмершие ткани, извлечь (с помощью врача) инородные тела, провести дренирование – отвести из раны гной и экссудат. Также необходимо предотвратить попадание в рану инфекции. Лучше всего промывать поврежденную область физиологическим раствором, так как едкие дезинфицирующие жидкости могут нанести вред окружающим здоровым тканям.
Вторая стадия раневого процесса – грануляция. На этой стадии поверх раны начинает образовываться тонкий слой соединительной ткани. Края раны начинают стягиваться, а она сама закрываться. В слое соединительной ткани формируются тончайшие капилляры, обеспечивающие питание регенерирующим тканям. Нередко хронические раны останавливаются на этой фазе, и дальше процесс заживления не идет; чаще всего именно так происходит с трофическими язвами.
На стадии грануляции важно, во-первых, защитить новообразованную ткань от механических повреждений, во-вторых, стимулировать дальнейшую регенерацию, и в-третьих не допустить развития воспалительного процесса – несмотря на то, что рана закрыта, риск инфицирования и воспаления сохраняется. Для стимулирования регенерации тканей используется метилурациловая мазь (можно использовать готовую повязку Воскопран с метилурациловой мазью) для защиты поверхности раны следует использовать атравматические повязки, которые не прилипают к раневой поверхности и не травмируют её.
Не следует забывать и о соблюдении поддерживающей диеты, а также режима сна – это поможет ускорить процесс заживления.
Перевязочные средства для лечения незаживающих ран
При лечении ран любого характера, в том числе хронических, важную роль играет правильный подбор перевязочного материала.
Перевязочный материал для незаживающих ран должен быть:
•эластичным и гибким – носить перевязку придется в течение долгого времени, поэтому она не должна мешать движениям.
Компания Биотекфарм предлагает широкий выбор перевязочных материалов для ведения ран любой сложности и на любой стадии. Так, для ран, в которых имеются фрагменты некротизированной ткани или кровоизлияние, подойдет повязка Парапран с химотрипсином – лекарственное средство, входящее в состав повязки, помогает расщеплять некротизированные ткани, способствуя очищению раны.
Для увлажнения «сухих» хронических ран (пролежни, трофические язвы) и ускорения их заживления рекомендуется использовать повязку «ГелеПран» с мирамистином или коллоидным серебром. Это мягкая прозрачная повязка, на 70% состоящая из воды, увлажняет поверхность раны, а содержащееся в ней лекарственное средство (мирамистин или серебро) обеззараживает и способствует регенерации.
Для лечения инфицированных ран подойдут бактерицидные повязки Воскопран с мазью Повидон-йод, антимикробные повязки Воскопран с мазью Диоксидин и противовоспалительные повязки Воскопран с мазью Левомеколь. Повязки Полипран с Диоксидином отлично подходят для профилактики инфицирования ран на стадии грануляции.
Стимулировать регенерацию поможет повязка Хитопран на основе нановолокон хитозана. Она обеспечивает оптимальные условия для заживления – достаточную влажность, воздухопроницаемость и защиту от повреждений, способствует скорейшему росту собственных клеток. Стоит обратить внимание на то, что эту повязку не нужно снимать – она резорбирует самостоятельно по мере заживления раны.
Сроки заживления ран и последствия
Заживление хронической раны – долгий и сложный процесс, который может занять от 1 до 3 месяцев, в зависимости от глубины и размера раны. Следует иметь в виду, что эпителизация хронических ран идет очень медленно – не больше 1 см в месяц. После полной эпителизации «новая» кожа наращивает прочность еще в течение 6 месяцев.
Рекомендации по уходу за проблемной областью достаточно просты:
•беречь рану от сдавливания и механических повреждений;
•регулярно менять повязку (в зависимости от стадии заживления и вида повязки);
•на стадии грануляции – использовать повязки, ускоряющие заживление.
Профилактика воспаления
Чтобы не допустить развития в ране воспалительного процесса необходимо защищать рану от повреждений и вторичного инфицирования – закрывать ее повязкой, регулярно обрабатывать антисептическими средствами, обеспечивать необходимую вентиляцию. Если из раны выделяется экссудат – обеспечить его отток с помощью сетчатой дренирующей повязки. Если рана находится в стадии грануляции – беречь ее от механических повреждений и не допускать нарушения целостности покрывающей ее соединительной ткани.
Быстрое заживление ран
Механизм заживления ран один и тот же, будь это незначительный порез, ссадина, или операционная рана.
Рубцевание
Заживление гранулирующей раны происходит посредством рубцевания и эпителизации. На заключительном этапе заживления среди клеток гранулирующей ткани появляются коллагеновые волокна, количество гранулятов уменьшается, а волокон увеличивается. В конечном итоге волокнистая субстанция переходит в соединительную ткань и образует рубец.
При заживлении ран первичным натяжением образуется нежная рубцовая ткань, которая имеет тенденцию к рассасыванию.
В случае заживления вторичным натяжением образуется грубый рубец, избавиться от которого будет непросто.
Виды заживления ран
Согласно классификации И. В. Давыдковского, различают следующие виды заживления ран:
закрытие дефекта эпителиального покрова, которое происходит при повреждении верхнего эпителиального слоя;
заживление под струпом, или заживление без рубца. Наблюдается на слизистых оболочках в случае незначительных дефектов.
заживление первичным натяжением, или заживление без нагноения. Характерно для ран с повреждениями кожи и ткани под ними.
заживление вторичным натяжением, или заживление через нагноение и гранулирование. Происходит при обширных ранениях, сопровождающихся попаданием в рану посторонних предметов, омертвением тканей, микробов и инфекций.
Стадии заживления
Фаза воспаления начинается сразу после ранения и в неосложненном состоянии продолжается в течение 4–5 суток. На стадии гемостаза тромбоциты прикрепляются в местах повреждения и вызывают химическую реакцию, приводящую к активизации фибрина, который образует сетку матрикса и связывает тромбоциты друг с другом. Так образуются тромбы, закупоривающие поврежденные кровеносные сосуды и останавливающие кровотечение.
На этапе пролиферации и регенерации происходит процесс ангиогенеза, осаждение коллагена, формирование грануляционной ткани (молодой соединительной ткани, образующейся в местах дефектов). Этап регенерации может продолжаться 2–4 недели в зависимости от размеров дефекта.
Лечение ран
Выбор метода лечения ран во многом зависит от их типа (инфицированные или некротические, влажные экссудирующие или фиброзные гранулирующие, трофические язвы или пролежни). Оптимальное решение для лечения ран каждого типа может подобрать только врач.
Кроме того, на каждой стадии заживления раны необходимо применять свое средство: способствующее отводу экссудата, образованию грануляционной ткани, ускорению эпителизации и т. д.
При лечении ран нужно помнить, что рана затягивается не сама по себе, а благодаря ресурсам организма, направленным на ее заживление. В этом процессе участвуют иммунная, эндокринная, кровеносная системы. Квалифицированный врач вместе с лечением непосредственно раны обязательно назначит витаминный комплекс для поддержания организма.
Как ускорить заживление
Скорость заживления ран неодинакова. Она зависит от характера ранения и индивидуальных особенностей пациента, такие как возраст, питание, принимаемые лекарства.
Для ускорения заживления необходимо на каждом этапе обеспечить оптимальные условия для регенерации тканей. С этой ролью справляются лечебные повязки, предназначенные для каждого этапа заживления.
Положительное действие дает метод гидротерапии. Суть его состоит в последовательном применении двух повязок HydroClean и HydroTac. С помощью первой рану очищают, а затем накладывают вторую, создающую оптимальные условия для грануляции и эпителизации.
Чем мазать
Сразу оговоримся, что, если рана глубокая, кровотечение не останавливается, началось воспаление, повреждение нанесено ржавым предметом или возникло из-за укуса животного, а особенно если ранен маленький ребенок, заниматься самолечением нельзя, а следует как можно быстрее обратиться за квалифицированной медицинской помощью.
Если речь идет об обычной ссадине или небольшом порезе, можно применить современные средства, например мазевые повязки.
Что делать, если рана не заживает
Незаживающими или хроническими называют раны, которые не дают адекватного отклика на терапию, несмотря на продолжительное лечение. Такие раны обычно вызваны не внешними факторами, а причинами, скрывающимися внутри организма, приводящими к нарушению обменных процессов и, как следствие, к нарушению процесса заживления ран. К этой категории относятся трофические язвы, пролежни, диабетические язвы стопы. Перед применением каких-либо повязок обратитесь к врачу: терапию и лечение ран вам может назначить только врач!
Для лечения хронических ран компания HARTMANN разработала систему из двух повязок — HydroClean Plus и HydroTac.
Очищающая повязка HydroClean Plus может использоваться на всех этапах заживления раны, эффективно удаляя с раневой поверхности некротизированные ткани и болезнетворных бактерий. Они попадаются в абсорбирующий слой и погибают под действием антисептика. Повязка HydroTac обладает впитывающим и увлажняющим свойствами, а также защищает рану от вторичного заражения.
С помощью системы гидротерапии многим пациентам удалось существенно облегчить страдания и повысить качество своей жизни.
Лечение трофических язв
Лечение трофических язв нижних конечностей является строго индивидуальным для каждого конкретного пациента.
Это связано с многообразием причин, вызывающих их появление. Поэтому важно правильно диагностировать вид язвы.
Для этого проводится цитологическое, гистологическое, бактериологическое и прочие виды исследования. Также применяются методы инструментальной диагностики.
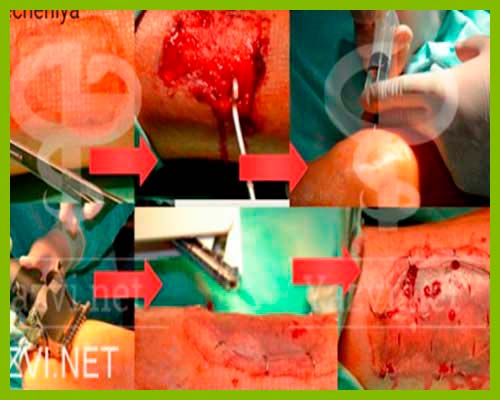
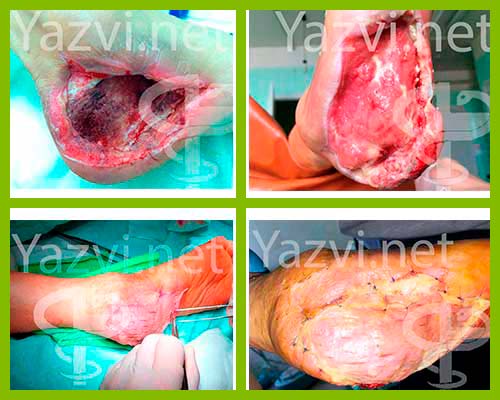
После того, как был установлен точный диагноз, приступают к лечебным процедурам. Лечить трофическую язву можно, как хирургическими, так и медикаментозными методами.
Лечение трофических язв может происходить как в стационаре, так и на дому. О возможности лечения конкретного случая на дому вам расскажет врач.
Большое значение в выздоровлении играют физиотерапевтические процедуры. Лечение может быть консервативным (медикаментозное) и хирургическое, либо их сочетание.
Виды трофических язв
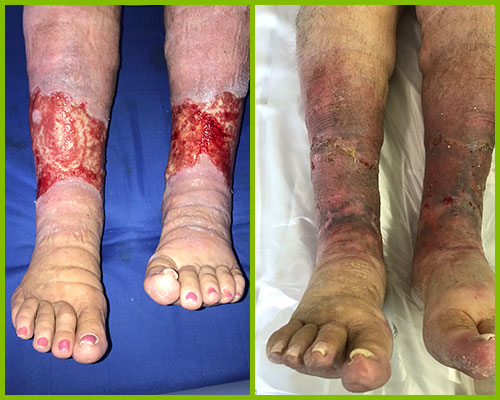
Венозные
Они развиваются при терминальной стадии хронической венозной недостаточности (длительно текущей, нелеченной варикозной болезни, как последствия перенесенного тромбоза глубоких вен – так называемая посттромботическая болезнь).
Вероятнее всего в настоящее время, это самый распространенная причина формирования трофической язвы. В нашей клинике мы имеем колоссальный опыт по их лечению. Продемонстрируем некоторые клинические примеры.
КЛИНИЧЕСКИЙ СЛУЧАЙ 16: Мужчина, 43 года
КЛИНИЧЕСКИЙ СЛУЧАЙ 23: Женщина, 59 лет
Клинический случай 29: Женщина, 80 лет
Клинический случай 32: Мужчина, 84 года
Вы видите, что существуют различные методики лечения таких трофических нарушений. Это может быть и консервативная терапия с подбором оптимальных раневых покрытий. Это может быть и хирургическое лечение после правильно проведенного консервативного. Все зависит от объема поражения, величины инфекции, локализации нарушений и много другого.
Артериальные
Такие язвы формируются при поражении артерий преимущественно нижних конечностей. Отличие такого типа трофических язв от венозных в том, что практически ни одна артериальная трофическая язва не сможет зажить без предварительного оперативного лечения пораженных артерий.
И после реконструктивной сосудистой операции начинается консервативное или хирургическое лечение трофических поражений, которое может заключаться в очищении трофических дефектов за счет применения современного перевязочного материала, установки систем отрицательного давления, хирургического удаления нежизнеспособных тканей.
Далее разберем примеры. Их тоже очень много. Прошу обратить внимание, что авторы клинических случаев наши специалисты.
КЛИНИЧЕСКИЙ СЛУЧАЙ 5: Женщина, 97 лет
КЛИНИЧЕСКИЙ СЛУЧАЙ 6: Мужчина, 70 лет
КЛИНИЧЕСКИЙ СЛУЧАЙ 7: Женщина, 82 года
КЛИНИЧЕСКИЙ СЛУЧАЙ 8: Женщина, 81 год
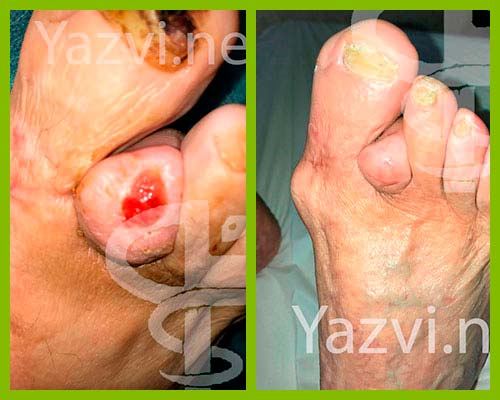
Диабетические или синдром диабетической стопы
Синдром диабетической стопы (СДС) — патологическое состояние стопы при сахарном диабете, возникающее на фоне поражения периферических нервов, кожи и мягких тканей, костей и суставов и проявляющееся острыми и хроническими язвами, костно-суставными поражениями и гнойно-некротическими процессами.
Существуют 3 основных типа (клинических форм) синдрома диабетической стопы:
Нейропатическая
Возникает вследствие поражения нервных волокон нижних конечностей. Данный тип наиболее распространенный и имеет благоприятное течение и исходы при правильном подходе к лечению.
Некоторые примеры наших пациентов представлены ниже.
КЛИНИЧЕСКИЙ СЛУЧАЙ 9: Мужчина, 64 года
Клинический случай 31: Женщина, 34 года
Особенность ведения таких пациентов это то, что поражений артерий нижних конечностей у них не обнаруживают. А ключевые моменты лечения таких больных является – разгрузка пораженной конечности, правильное ведение раневого процесса, регулярный дебридмент раны (очищение), адекватная антибактериальная терапия по посеву из раны. При соблюдении всех вышеуказанных пунктов исходы лечения таких пациентов обычно благоприятные.
Нейроишемическая
Нейроишемическая форма синдрома диабетической стопы возникает вследствие поражение артерий и нервных волокон нижних конечностей.
Для этой формы поражения характерно сочетание 2-х патогенетических механизмов: диабетической ангиопатии и нейропатии. Соответственно, для клинической картины этой формы характерно сочетание как сосудистых, так и неврологических признаков поражения конечностей со взаимным отягощением.
Ниже мы приведем примеры лечения наших пациентов.
КЛИНИЧЕСКИЙ СЛУЧАЙ 14: Мужчина, 68 лет
КЛИНИЧЕСКИЙ СЛУЧАЙ 20: Мужчина, 60 лет
Клинический случай 30: Мужчина, 54 года
Стопа Шарко или остеоартропатическая форма
Тяжелое поражение костно-суставного аппарата стопы, которое ведет часто к необратимым его изменения на фоне течения сахарного диабета. Довольно тяжело текущая клиническая форма синдрома диабетической стопы.
Подробно данное заболевание описано в нашей основной статье.
Прочие формы язв
Виды лечения трофических язв
На сегодня основными методами лечения являются следующие:
Хирургические методы
Хирургические методы – это оперативное вмешательство, во время которого выполняется иссечение отмерших тканей и удаление очага воспаления. К ним относятся:
Это лечение низким отрицательным давлением (-125 мм рт.ст.) с использованием губчатых повязок из полиуретана.
Этот метод позволяет быстро и эффективно удалять из раны гнойный экссудат и способствует уменьшению отека вокруг язвы, ее глубины и внешних размеров; усиливает микроциркуляцию крови в мягких тканях нижних конечностей и активирует процесс формирования новой грануляции.
При этом снижается вероятность возникновения осложнений.
Вакуумная терапия создает влажную среду внутри раны, которая является непреодолимым барьером для бактерий и вирусной инфекции.
В нашем центре возможно установление мобильных VAC-систем PICO – специальная система, собирающая содержимое раны в специальную губку.
Ее суть заключается в резекции плюснефалангового сустава и плюсневой кости, без нарушения у стопы анатомической целостности.
При этом устраняются проблемы с избыточным давлением и очаги костной инфекции.
Эластическая компрессия
На всех стадиях лечения обязательно должна выполняться эластическая компрессия (в случае отсутствия артериальной недостаточности нижней конечности).
Чаще всего это — бандаж из нескольких слоев эластичных бинтов ограниченной растяжимости, которые необходимо ежедневно менять.
Такой вид компрессии применяют при открытых язвах венозного происхождения. Компрессия значительно уменьшает отеки и диаметр вен, улучшает кровообращение в нижних конечностях и работу лимфадренажной системы.
Для лечения язвы при варикозе рекомендуется перманентная эластическая компрессия с использованием медицинского трикотажа «Сигварис» или «Меди» класс компрессии II или III.
Для осуществления прерывистой компрессии при пиогенных, застойных и прочих видах можно использовать специальные компрессионные повязки под названием «Сапожок Унна» на цинк-желатиновой основе или «сапожок Air Cast».
Местное лечение
На первом этапе (стадия мокнущей язвы) местное лечение направлено на очищение язвы от отмершего эпителия и болезнетворных бактерий.
На втором этапе, который характеризуется начальной фазой заживления, образованием рубцов и ростом грануляционной ткани, в лечении
используются заживляющие мази при трофических язвах — солкосерил, актевигин, эбермин и пр.
На этом этапе используются специальные раневые покрытия свидерм, гешиспон, альгимаф, альгипор, аллевин и другие современные перевязочные материалы, способствующие росту грануляционной ткани, окончательному лизису некротически измененных тканей, впитывания раневого отделяемого.
На третьем этапе, который характеризуется окончательной регенерацией раневой поверхности (эпителизацией), используется специальный перевязочный материал ее стимулирующий: губки, мази.
На последующих этапах медикаментозное лечение направлено на устранение основного заболевания, являющегося причиной возникновения трофической язвы.
Системное лечение (медикаментозная терапия)
Курс лечения медикаментами обязательно сопровождает любую хирургическую операцию.
Он может быть проведен и в качестве самостоятельной терапии при некоторых формах трофических язв, средней и легкой степени развития.
Лечение медикаментами делится на несколько этапов, в зависимости от стадии протекания заболевания. Ни одна, даже самая “несложная” с хирургической точки зрения трофическая язва не должна обходиться без фонового грамотного медикаментозного лечения.
Системно применяют следующие препараты:
Физиотерапевтические процедуры
Для повышения эффективности лечебных процедур, на стадии заживления назначается одна из физиотерапевтических (аппаратных) процедур:
Прием ведет Фомин Кирилл Николаевич: