Экс что значит при беременности
Современные возможности преиндукции преждевременных родов в сроке беременности 34–36 недель при преждевременном разрыве плодных оболочек
Преждевременный разрыв плодных оболочек (ПРПО) является особой проблемой в акушерстве и гинекологии. Рассмотрены различные тактики ведения пациенток при ПРПО, обсуждено применение препаратов, применяемых для преиндукции родов.
Preterm rupture of membranes (PRM) is a specific problem of obstetrics and gynaecology. Different tactics of treatment with PRM are reviewed, preparations used for pre-induction of labor are discussed.
За последние 20 лет частота индуцированных родов значительно возросла [1]. В России из 1 860 317 родов индуцированы были 91 736 родов (4,9%) [2]. По данным отечественных и зарубежных исследователей частота индуцированных родов составляет до 25% при доношенной беременности и 20–30% при недоношенной [3, 4]. Индукция родов (родовозбуждение) — это вмешательство, направленное на инициирование родов до самопроизвольного начала с целью достижения влагалищного родоразрешения. В мире существует понятие программированных, или элективных, родов — завершение беременности по достижении 39 недель беременности при зрелом плоде и подготовленной шейке матки в произвольно выбранное время, оптимальное для матери, плода, акушерского учреждения [5]. «Зрелость» шейки матки является ключевым фактором благоприятного прогноза исхода родов, как спонтанных, так и индуцированных [6–11]. Биологическая неготовность организма к родам способствует преждевременному разрыву плодных оболочек в 75,6%, дискоординации родовой деятельности в 16%, слабости родовой деятельности в 28,1% [12]. Преиндукция родов («созревание шейки матки», cervical ripening) — это подготовка шейки матки к родам методами, недостаточными для того, чтобы самостоятельно индуцировать роды [5, 13, 14].
Показания для индукции родов подразделяются на материнские (преэклампсия, прогрессирующая или резистентная к терапии, преждевременный разрыв плодных оболочек, иммунный конфликт по резус- и/или АВО-факторам, заболевания почек, сахарный диабет, сердечно-сосудистые заболевания и др., не поддающиеся терапии) и плодовые (гипотрофия плода, хроническая гипоксия плода, а также внутриутробная гибель плода, анэнцефалия и другие аномалии его развития) [1, 4, 14–17]. Кроме того, выделяют логистические факторы: риск быстрых родов, отдаленность от лечебного учреждения, и психосоциальные показания, макросомию, наличие в анамнезе мертворождений, маловодие неясной этиологии [18].
Особой проблемой в акушерстве и гинекологии является преждевременный разрыв плодных оболочек (ПРПО) [3, 5, 13, 19–31].
Известны различные факторы риска по преждевременному излитию околоплодных вод [29]. Причинами ПРПО могут быть бактериальный вагиноз, многоплодная беременность, многоводие, преждевременное сокращение миометрия, кровотечение в I триместре беременности, никотиновая зависимость, преждевременные роды (ПР) или ПРПО в анамнезе [5, 26, 28]. ПРПО происходит вследствие снижения устойчивости амниона к давлению. Неповрежденный амнион с достаточным количеством амниотической жидкости необходим не только для развития плода (легких, движений), а также защищает плод от восходящей инфекции. Начиная с 20 недель беременности отмечается снижение синтеза коллагена (уменьшение коллагена-мРНК) и выработки коллаген-стабилизирующих ферментов (лизилоксидаза). Другим механизмом является усиление разрушения коллагена матричными металлопротеиназами (ММП), в основном, MMP-1, 8 и 9. Повышенная способность коллагена к растворению приводит к разрушению амниона и, следовательно, к снижению сопротивления мембраны [29, 32].
При ПРПО в клетках хориона, амниона и децидуа вырабатываются провоспалительные цитокины, способствующие повышенному образованию утеротонинов в децидуа, миометрии и плаценте, инициирующие ремоделирование миометрия [30]. Однако остается неясным, почему при ПРПО и высоком риске угрожающих ПР регулярная сократительная деятельность матки развивается не во всех случаях, и безводный промежуток может продолжаться дни и месяцы.
При доношенном сроке беременности ПРПО сопровождается началом родов в течение последующих 24 часов в 90% случаев, а при недоношенной — лишь в 50%. В пределах первых суток после ПРПО спонтанные роды в 26% случаев начинаются при массе плода 500–1000 грамм, в 51% — при массе плода 1000–2500 г, в 81% — при массе плода более 2500 г [3, 13].
ПРПО при недоношенной беременности требует выбора тактики ведения беременности. Учитывая то, что при ПР недоношенность, гипоплазия легких могут привести к неонатальной смертности, при ПРПО возможна выжидательная тактика. Тактика пролонгирования беременности зависит от гестационного срока. Действительно, для гестационного срока в 28–31 неделю — ценна каждая неделя, в 32–34 недели — каждые 2–3 дня), после 34 недель беременности выжидательная тактика не оправдана [3, 13, 33]. Действительно, при преждевременных родах и ПРПО необходимо оценивать риски: 1) риск выжидательной тактики (плодовые риски — недоношенность, неонатальный сепсис, легочная гипоплазия, респираторный дистресс-синдром, контрактуры и деформации, компрессия пуповины; материнские риски — преждевременной отслойки нормально расположенной плаценты (ПОНРП), хорионамнионит, сепсис, послеродовая гипотония матки, лихорадка и эндометрит в пуэрперии); 2) риск активно-выжидательной тактики (преиндукция, индукция родов); 3) риск активной тактики (кесарево сечение) [3, 21, 22, 26–28, 34, 35].
В 2010 г. в Кокрановской библиотеке был опубликован единственный сравнительный анализ исхода родов при ПРПО в сроке беременности ранее 37 недель при немедленном родоразрешении и выжидательной тактике [25]. В обзор включены результаты семи исследований, проведенных в США в период 1977–1994 гг. (690 женщин, срок беременности от 25 до 36 недель). Не было выявлено достоверного отличия в частоте неонатального сепсиса, респираторного дистресс-синдрома у новорожденного, перинатальной смертности, неонатальной заболеваемости, включая внутрижелудочковое кровоизлияние, некротический энтероколит, и в длительности неонатальной госпитализации. Раннее родоразрешение было сопряжено с увеличением частоты кесарева сечения. При оценке исходов для матери выяснилось, что раннее родоразрешение сопряжено с увеличением частоты эндометрита, но не хориоамнионита и характеризуется значительным снижением длительности госпитализации. В заключение обзора авторы подчеркивают, что все исследования отличались методологическим недочетами.
В. А. Новикова, доктор медицинских наук
ГБОУ ВПО КубГМУ МЗ РФ, Краснодар
Что такое преэклампсия (гестоз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Дубового А. А., акушера со стажем в 13 лет.
Определение болезни. Причины заболевания
Преэклампсия — это осложнение беременности, при котором из-за увеличения проницаемости стенки сосудов развиваются нарушения в виде артериальной гипертензии, сочетающейся с потерей белка с мочой (протеинурией), отеками и полиорганной недостаточностью. [1]
Сроки развития преэклампсии
Причины преэклампсии
По сути, причина преэклампсии — беременность, именно при ней возникают патологические события, в конечном счете приводящие к клинике преэклампсии. У небеременных преэклампсии не бывает.
В научной литературе описывается более 40 теорий происхождения и патогенеза преэклампсии, а это указывает на отсутствие единых взглядов на причины ее возникновения.
Факторы риска
Установлено, что преэклампсии чаще подвержены молодые и нерожавшие женщины (от 3 до 10%). [2] У беременных с планируемыми вторыми родами риск ее возникновения составляет 1,4-4%. [3]
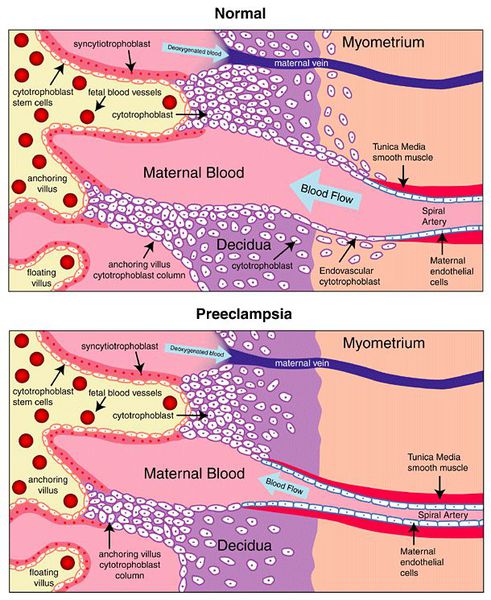
Пусковым моментом в развитии преэклампсии в современном акушерстве считается нарушение плацентации. Если беременность протекает нормально, с 7 по 16 неделю эндотелий (внутренняя оболочка сосуда), внутренний эластичный слой и мышечные пластинки участка спиральных артерий, вытесняется трофобластом и фибриносодержащим аморфным матриксом (составляющие предшественника плаценты — хориона). Из-за этого понижается давление в сосудистом русле и создается дополнительный приток крови для обеспечения потребностей плода и плаценты. Преэклампсия связана с отсутствием или неполным вторжением трофобласта в область спиральных артерий, что приводит к сохранению участков сосудистой стенки, имеющей нормальное строение. В дальнейшем воздействие на эти сосуды веществ, вызывающих вазоспазм, ведет к сужению их просвета до 40% от нормы и последующему развитию плацентарной ишемии. При нормальном течении беременности до 96% из 100-150 спиральных артерий матки претерпевают физиологические изменения, при преэклампсии же — всего 10%. Исследования подтверждают, что наружный диаметр спиральных артерий при патологической плацентации вдвое меньше, чем должно быть в норме. [4] [5]
Симптомы преэклампсии
Раньше в отечественном акушерстве то, что сейчас называется термином «преэклампсия», называлось «поздний гестоз», а непосредственно под преэклампсией при беременности понимали тяжелую степень позднего гестоза. Сегодня в большинстве регионов России перешли на классификацию, принятую ВОЗ. Ранее говорили о так называемом ОПГ-гестозе (отеки, протеинурия и гипертензия).
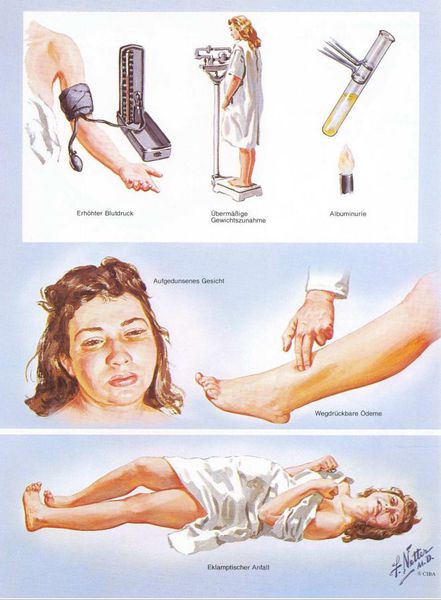
1. Артериальная гипертензия
Преэклампсия характеризуется систолическим АД>140 мм рт. ст. и/или диастолическим АД>90 мм рт. ст., измеряется дважды с интервалом 6 часов. По меньшей мере два повышенных значения АД являются основанием для диагностики АГ во время беременности. Если есть сомнения, рекомендуется провести суточное мониторирование АД (СМАД).
2. Протеинурия
Чтобы диагностировать протеинурию, необходимо выявить количественное определение белка в суточной порции (в норме при беременности — 0,3 г/л). Клинически значимая протеинурия во время беременности определена как наличие белка в моче ≥ 0,3 г/л в суточной пробе (24 часа) либо в двух пробах, взятых с интервалом в 6 часов; при использовании тест-полоски (белок в моче) — показатель ≥ «1+».
Умеренная протеинурия — это уровень белка > 0,3 г/24 часа или > 0,3 г/л, определяемый в двух порциях мочи, взятой с интервалом в 6 часов, или значение «1+» по тест-полоске.
Выраженная протеинурия — это уровень белка > 5 г/24 часа или > 3 г/л в двух порциях мочи, взятой с интервалом в 6 часов, или значение «3+» по тест-полоске.
Чтобы оценить истинный уровень протеинурии, нужно исключить наличие инфекции мочевыделительной системы, а патологическая протеинурия у беременных является первым признаком полиорганных поражений. [1]
3. Отечный синдром
Триада признаков преэклампсии, описанная Вильгельмом Цангемейстером в 1912 г. (ОПГ-гестоз), сегодня встречается лишь в 25-39%. Наличие отеков в современном акушерстве не считается диагностическим критерием преэклампсии, но важно, когда нужно оценить степень ее тяжести. Когда беременность протекает нормально, отеки встречаются в 50-80% случаев, амбулаторное ведение безопасно для лёгкого отечного симптома. Однако генерализованные, рецидивирующие отеки зачастую являются признаком сочетанной преэклампсии (нередко на фоне патологии почек). [6]
Американский врач-хирург и художник-иллюстратор Фрэнк Генри Неттер, которого справедливо прозвали «Микеланджело медицины», очень наглядно изобразил основные проявления преэклампсии. [7]
Патогенез преэклампсии
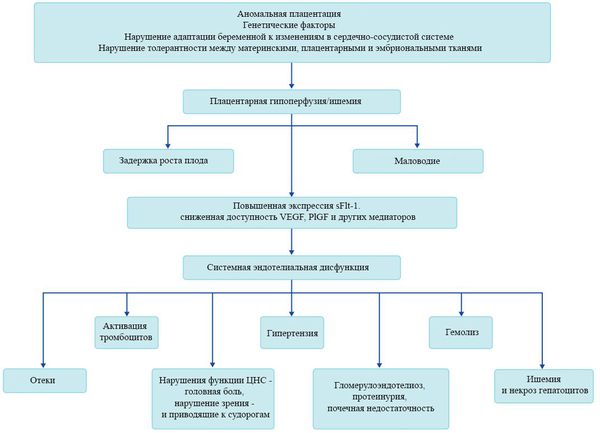
В ответ на ишемию при нарушении имплантации (см. рисунок) начинают активно вырабатываться плацентарные, в том числе антиангиогенные факторы и медиаторы воспаления, повреждающие клетки эндотелия. [8] Когда компенсаторные механизмы кровообращения на исходе, плацента с помощью прессорных агентов активно «подстраивает» под себя артериальное давление беременной, при этом временно усиливая кровообращение. В итоге этого конфликта возникает дисфункция эндотелия. [9]
При развитии плацентарной ишемии активируется большое количество механизмов, ведущих к повреждению эндотелиальных клеток во всем организме, если процесс генерализуется. В результате системной эндотелиальной дисфункции нарушаются функции жизненно важных органов и систем, и в итоге мы имеем клинические проявления преэклампсии.
Нарушение плацентарной перфузии из-за патологии плаценты и спазма сосудов повышает риск гибели плода, задержки внутриутробного развития, рождения детей малых для срока и перинатальной смертности. [10] Кроме того, состояние матери нередко становится причиной прерывания беременности на раннем этапе — именно поэтому дети, родившиеся от матерей с преэклампсией, имеют более высокий показатель заболеваемости респираторным дистресс-синдромом. Отслойка плаценты очень распространена среди больных преэклампсией и связана с высокой перинатальной смертностью.
Классификация и стадии развития преэклампсии
В Международной классификации болезней (МКБ-10) преэкслампсия кодируется как О14. Выделяют умеренную и тяжёлую форму заболевания.
Эклампсия – состояние, при котором в клинических проявлениях преэклампсии преобладают поражения головного мозга, сопровождаемые судорожным синдромом, который не может быть объяснен другими причинами, и следующим после него периодом разрешения. Эклампсия может развиться на фоне преэклампсии любой степени тяжести, а не является проявлением максимальной тяжести преэклампсии.
Осложнения преэклампсии
Основные осложнения при преэклампсии у беременных:
Диагностика преэклампсии
Диагностика преэклампсии заключается прежде всего в установлении наличия указанных выше симптомов. В ряде случаев представляет сложность дифференциальная диагностика преэклампсии и существовавшая до беременности артериальная гипертензия.
Дифференциальная диагностика гипертензивных осложнений беременности
| Клинические признаки | Хроническая гипертензия | Преэклампсия |
|---|---|---|
| Возраст | часто возрастные (более 30 лет) | часто молодые ( [1] |
2. Антигипертензивная терапия
Цель лечения — поддерживать АД в пределах, которые сохраняют на нормальном уровне показатели маточно-плодового кровотока и снижают риск развития эклампсии.
Антигипертензивную терапию следует проводить, постоянно контролируя состояние плода, потому что снижение плацентарного кровотока провоцирует у него прогрессирование функциональных нарушений. Критерием начала антигипертензивной терапии является АД ≥ 140/90 мм рт. ст.
Основные лекарственные средства, используемые для лечения АГ в период беременности:
3. Профилактика и лечение судорог
Для профилактики и лечения судорог основным препаратом является сульфат магния (MgSO4). Показанием для противосудорожной профилактики является тяжелая преэклампсия, если есть риск развития эклампсии. При умеренной преэклампсии — в отдельных случаях решает консилиум, потому что при этом повышается риск кесарева сечения и есть ряд побочных эффектов. Механизм действия магния объясняется нарушением тока ионов кальция в гладкомышечную клетку.
Кроме того, необходимо контролировать водный баланс, уделять внимание лечению олигурии и отека легких при их возникновении, нормализации функции ЦНС, реологических свойств крови, улучшение плодового кровотока.
Прогноз. Профилактика
Сегодня до 64% смертей от преэклампсии предотвратимы.
Основные факторы качественной и своевременной помощи:
К сожалению, сегодня нет достаточно чувствительных и специфичных тестов, которые бы обеспечивали раннюю диагностику/выявление риска развития преэклампсии.
Факторы риска развития преэклампсии: [2]
1. антифосфолипидный синдром;
2. заболевания почек;
3. преэклампсия в анамнезе;
4. предстоящие первые роды;
5. хроническая гипертензия;
7. жительницы высокогорных районов;
8. многоплодная беременность;
9. сердечно-сосудистые заболевания в семье (инсульты/инфаркты у близких родственников);
10. системные заболевания;
12. преэклампсия в анамнезе у матери пациентки;
13. возраст 40 лет и старше;
14. прибавка массы тела при беременности свыше 16 кг.
Установлено, что для преэклампсии характерен недостаточный ангиогенез — процесс образования сосудов. [11] В нем участвуют около 20 стимулирующих и 30 ингибирующих ангиогенез факторов, их список постоянно пополняется. Наиболее изучен и представляют особый интерес с точки зрения исследования патогенеза преэклампсии два проангиогенных фактора: сосудисто-эндотелиальный фактор роста (VEGF) и плацентарный фактор роста (PlGF), антиангиогенный фактор — Fms-подобная тирозинкиназа (Flt-1) и ее растворимая форма (sFlt-1).
Повышение содержания этого sFlt-1 с одновременным снижением VEGF и PlGF начинается за 5-6 недель до клинических проявлений преэклампсии. [12] Данный факт позволяет прогнозировать развитие преэклампсии у женщин из группы риска в первом триместре беременности. Однако другими исследователями отмечено, что несмотря на высокую чувствительность теста (96%), изолированное определение sFlt-1 не может быть использовано при диагностике преэклампсии из-за низкой специфичности. Таким образом, обнаружение изменений в соотношении уровня PlGF и sFlt-1 в течение беременности может сыграть важную вспомогательную роль для подтверждения диагноза преэклампсии.
Сегодня существуют коммерческие наборы, которые позволяют проводить иммуноферментное исследование, чтобы определить вероятность развития преэклампсии, на основании определения содержания PlGF (DELFIA Xpress PlGF kit, PerkinElmer; США), предложены скрининговые тесты для прогнозирования и ранней диагностики преэклампсии, основанные на определении соотношения sFlt-1 и PlGF (Elecsys sFlt-1/PlGF, Roche, Швейцария).
Из-за нарушения инвазии трофобласта увеличивается сосудистое сопротивление в маточной артерии и снижается перфузия плаценты. Повышение пульсационного индекса и систолодиастолического отношения в маточной артерии в 11-13 недель беременности является лучшим предиктором преэклампсии, и его настоятельно рекомендуется использовать в клинической практике у беременных из группы риска.
Профилактика преэклампсии
Из-за того, что исчерпывающая информация об этиологии и патофизиологии преэклампсии отсутствует, разработка эффективных профилактических мер представляет определенные трудности.
Сегодня доказан прием только 2 групп препаратов для профилактики преэклампсии: [1] [2]
• Аспирин в низких дозах (75 мг в день), начиная с 12 недель до родоразрешения. При этом необходимо брать письменное информированное согласие пациентки, поскольку согласно инструкции по применению, прием аспирина противопоказан в первом триместре.
• Беременным с низким потреблением кальция (
Гестационный сахарный диабет
Автор статьи: Баймурадова Седа Майрабековна, врач акушер-гинеколог, специалист в области гемостаза, д.м.н.
Гестационный дабет — это повышение уровня глюкозы (сахара) в крови, которое впервые было выявлено во время беременности.
Сахарный диабет при беременности может негативно повлиять на развитие плода. Если он возник на ранних сроках беременности, повышается риск выкидыша, и, что еще хуже – появления врожденных пороков развития у малыша. Затрагиваются чаще всего самые важные органы крохи – сердце и мозг.
Гестационный диабет, начавшийся во втором-третьем триместрах беременности, становится причиной чрезмерного роста плода. Это приводит к гиперинсулинемии: после родов, когда ребенок уже не будет получать от матери такое количество глюкозы, показатели сахара в его крови снижаются до очень низких отметок.
Если же это заболевание не выявить и не лечить, оно может привести к развитию диабетической фетопатии — осложнению у плода, развивающемуся из-за нарушения углеводного обмена в организме матери.
Признаки диабетической фетопатии у ребенка:
Во время беременности в женском организме происходит не просто гормональный всплеск, а целая гормональная буря, и одним из последствий таких изменений является нарушение толерантности организма к глюкозе – у кого-то сильнее, у кого-то слабее. Что это означает? Уровень сахара в крови высок (выше верхней границы нормы), но все же не настолько, чтобы можно было поставить диагноз «сахарный диабет».
В третьем триместре беременности, в результате новых гормональных перестроек, может развиться гестационный диабет. Механизм его возникновения таков: поджелудочная железа беременных женщин вырабатывает в 3 раза больше инсулина, чем у остальных людей – с целью компенсации действия специфических гормонов на уровень сахара, содержащегося в крови.
Если же она не справляется с этой своей функцией при нарастающей концентрации гормонов, то возникает такое явление, как гестационный сахарный диабет при беременности.
Существуют некие факторы риска, повышающие вероятность того, что у женщины во время беременности разовьется гестационный диабет. Однако наличие даже всех этих факторов не гарантирует, что диабет все-таки возникнет – так же, как и отсутствие этих неблагоприятных факторов, не гарантирует 100%-ную защиту от этого заболевания.
Если вы обнаружили у себя несколько признаков, относящихся к группе риска, сообщите об этом своему врачу гинекологу – возможно, вам назначат дополнительное обследование. Если ничего плохого обнаружено не будет, вы пройдете еще один анализ вместе со всеми остальными женщинами. Все остальные проходят скрининговое обследование на гестационный диабет в период между 24-й и 28-й неделями беременности.
Как это будет происходить? Вам предложат сделать анализ, который называется «оральный тест толерантности организма к глюкозе». Нужно будет выпить подслащенной жидкости, содержащей 50 гр сахара. Через 20 минут будет менее приятный этап – взятие крови из вены. Дело в том, что этот сахар быстро усваивается, уже через 30-60 минут, но индивидуальные показания разнятся, а именно это интересует врачей. Таким образом они выясняют, насколько хорошо организм способен метаболизировать сладкий раствор и усваивать глюкозу.
В том случае, если в бланке в графе «результаты анализа» будет цифра 140мг/дл (7,7ммоль/л) или выше, это уже высокий уровень. Вам сделают еще один анализ, но на этот раз – после нескольких часов голодания.
После диагностики следует лечение:
Диета при гестационном сахарном диабете
Если у вас обнаружили гестационный диабет, то придется пересмотреть свой режим питания – это одно из условий успешного лечения данного заболевания. Обычно при диабете рекомендуется снижать массу тела (это способствует повышению инсулинорезистентности), но беременность – не время для похудания, ведь плод должен получать все необходимые ему питательные вещества. Значит, следует снижать калорийность пищи, не снижая при этом ее питательности.
1. Ешьте небольшими порциями 3 раза в день и еще 2-3 раза перекусывайте в одно и то же время. Не пропускайте приемы пищи! Завтрак должен на 40-45% состоять из углеводов, последний вечерний перекус также должен содержать углеводы, примерно 15-30 гр.
2. Избегайте жареного и жирного, а также продуктов, богатых легкоусвояемыми углеводами. К ним относятся, например, кондитерские изделия, а также выпечка и некоторые фрукты (банан, хурма, виноград, черешня, инжир). Все эти продукты быстро всасываются и провоцируют подъем уровня сахара в крови, в них мало питательных веществ, зато много калорий. Кроме того, чтобы нивелировать их высокий гликемический эффект, требуется слишком много инсулина, что при диабете является непозволительной роскошью.
3. Если вас тошнит по утрам, держите на своей прикроватной тумбочке крекер или сухое соленое печенье и съедайте несколько штук до того, как встать с постели. Если вас лечат инсулином, а по утрам тошнит – убедитесь, что вы в курсе, как бороться с низким уровнем сахара в крови.
4. Не употребляйте продукты быстрого приготовления. Они проходят предварительную промышленную обработку с целью уменьшения времени их приготовления, но их влияние на повышение гликемического индекса больше, чем у натуральных аналогов. Поэтому исключите из рациона сублимированную лапшу, суп-обед «за 5 минут» из пакетика, каши быстрого приготовления, сублимированное картофельное пюре.
5. Обращайте внимание на продукты, богатые клетчаткой: каши, рис, макароны, овощи, фрукты, хлеб из цельных злаков. Это справедливо не только для женщин с гестационным диабетом – каждая беременная должна съедать 20-35 гр клетчатки в день. Чем же клетчатка так полезна для диабетиков? Она стимулирует работу кишечника и замедляет всасывание излишнего жира и сахара в кровь. Еще продукты, богатые клетчаткой, содержат много необходимых витаминов и минералов.
6. Насыщенных жиров в дневном рационе не должно быть более 10%. И вообще, употребляйте меньше продуктов, содержащих «скрытые» и «видимые» жиры. Исключите сосиски, сардельки, колбаски, бекон, копчености, свинину, баранину. Гораздо предпочтительнее постные сорта мяса: индейка, говядина, курица, а также рыба. Убирайте с мяса весь видимый жир: сало с мяса, а с птицы – кожу. Готовьте все щадящим способом: варите, запекайте, готовьте на пару.
7. Готовьте пищу не на жиру, а на растительном масле, но и его не должно быть слишком много.
8. Выпивайте не менее 1,5 л жидкости в день (8 стаканов).
9. Вашему организму ни к чему такие жиры, как маргарин, сливочное масло, майонез, сметана, орехи, семечки, сливочный сыр, соусы.
11. Убедитесь, что ваш организм обеспечен всем комплексом витаминов и минералов, необходимых при беременности: спросите у своего доктора, не требуется ли вам дополнительный прием витаминов и минералов.
Если же диетотерапия не помогает, и сахар крови остается на высоком уровне или же при нормальном уровне сахара в моче постоянно обнаруживаются кетоновые тела – вам назначат инсулинотерапию.
Инсулин вводят только инъекционным способом, поскольку это белок, и если попробовать заключить его в таблетки, он полностью разрушится под влиянием наших пищеварительных ферментов.
В препараты инсулина добавляются дезинфицирующие вещества, поэтому не протирайте кожу спиртом перед инъекцией – спирт разрушает инсулин. Естественно, нужно пользоваться одноразовыми шприцами и соблюдать правила личной гигиены. Все остальные тонкости инсулинотерапии вам расскажет лечащий врач.
Занимайтесь привычными видами активной деятельности, которые нравятся вам и приносят удовольствие: ходьбой, гимнастикой, упражнениями в воде.
После родов гестационный диабет, как правило, проходит – в сахарный диабет он развивается только в 20-25% случаев. Правда, сами роды из-за этого диагноза могут осложниться. Например, вследствие уже упомянутого перекармливания плода ребенок может родиться очень крупным.
Многие, возможно, и хотели бы «богатыря», но крупные размеры ребенка могут быть проблемой при схватках и родах: в большинстве таких случаев проводится операция кесарева сечения, а в случае родоразрешения естественным путем есть риск травм плечиков ребенка.
При гестационном диабете дети рождаются с пониженным уровнем сахара в крови, но это поправимо просто кормлением. Если молока еще нет, а молозива ребенку недостаточно, ребенка докармливают специальными смесями, чтобы поднять уровень сахара до нормального значения. Причем медперсонал постоянно контролирует этот показатель, измеряя уровень глюкозы достаточно часто, перед кормлением и через 2 часа после.
Как правило, никаких специальных мер по нормализации уровня сахара в крови матери и ребенка не понадобится: у ребенка, как мы уже сказали, сахар приходит в норму благодаря кормлению, а у матери – с выходом плаценты, которая и является «раздражающим фактором», поскольку вырабатывает гормоны. Первое время после родов вам придется еще последить за питанием и периодически измерять уровень сахара, но со временем все должно нормализоваться.
100% гарантии того, что вы никогда не столкнетесь с гестационным диабетом нет – бывает, что женщины, по большинству показателей попадающие в группу риска, забеременев, не заболевают, и наоборот, это заболевание случается с женщинами, у которых, казалось бы, не было никаких предпосылок.
Если во время предыдущей беременности у вас уже был гестационный диабет, вероятность его возвращения очень высока. Однако вы можете снизить риск развития гестационного сахарного диабета при беременности, поддерживая свой вес в норме и не набирая за эти 9 месяцев слишком много. Поддержать на безопасном уровне сахар в крови помогут и физические нагрузки – при условии, что они регулярны и не доставляют вам дискомфорта.
Также у вас сохраняется риск развития постоянной формы диабета – сахарного диабета 2 типа. Придется быть внимательнее и после родов. Поэтому для вас нежелателен прием препаратов, повышающих инсулинорезистентность: никотиновой кислоты, глюкокортикоидных препаратов (к ним относятся, например, дексаметазон и преднизолон).