Эмбриофетопатия что это такое
Фетальный алкогольный синдром – это совокупность врожденных пороков развития, обусловленных тератогенным воздействием этилового спирта на развивающийся плод. Фетальный алкогольный синдром характеризуется пренатальной гипотрофией, отставанием ребенка в физическом и нервно-психическом развитии, умственной отсталостью, проявлениями черепно-лицевого дисморфизма, врожденными пороками сердца, нарушением развития скелета и др. аномалиями. Диагностика фетального алкогольного синдрома основана на наличии алкогольного анамнеза у матери, множественных нарушений развития у ребенка. Лечение фетального алкогольного синдрома направлено на коррекцию тяжелых анатомических пороков, организацию медико-психолого-педагогического сопровождения ребенка.
МКБ-10
Общие сведения
Фетальный алкогольный синдром (ФАС, алкогольный синдром плода, алкогольная эмбриофетопатия) – симптомокомплекс, развивающийся у детей, рожденных от матерей, страдающих хроническим алкоголизмом. Частота рождения детей с фетальным алкогольным синдромом в различных странах колеблется от 0,2 до 7 случаев на 1000 родов. Эти данные свидетельствуют о высокой распространенности фетального алкогольного синдрома среди врожденных нарушений.
Фетальный алкогольный синдром является наиболее частой причиной умственной отсталости у детей (чаще, чем синдром Дауна). Учитывая полиморфизм проявлений алкогольной эмбриофетопатии, наблюдением детей с фетальным алкогольным синдромом занимаются специалисты в области неонатологии, педиатрии, детской неврологии, детской хирургии, детской травматологии и ортопедии, детской кардиологии, психологии, логопедии, специальной педагогики.
Причины
Основной и единственной причиной, приводящей к развитию фетального алкогольного синдрома, служит употребление алкоголя женщиной в любом триместре беременности. Будучи сильнейшим химическим тератогеном, этиловый спирт вызывает тяжелые и множественные повреждения плода. Этанол быстро проникает через плацентарный и гематоэнцефалический барьеры, поэтому его концентрация в крови плода достигает такого же уровня, что и в крови матери, а иногда и выше.
Ввиду незрелости ферментных систем, участвующих в метаболизме этанола, он длительно циркулирует в неизмененном виде в крови и тканях плода, в амниотической жидкости, обуславливая развитие фетального алкогольного синдрома. Считается, что критической для плода является доза этилового спирта, равная 30-60 мл в сутки, хотя многие исследователи склоняются к мнению, что безопасной дозы алкоголя во время беременности не бывает. Факторами риска развития фетального алкогольного синдрома служат:
Патогенез
Повреждающее действие алкоголя на плод оказывается различными путями. Главная роль в патогенезе фетального алкогольного синдрома отводится нарушению молекулярного строения клеток (в т. ч. половых) алкоголем и его метаболитами, в частности, ацетальдегидом. Другие повреждающие механизмы могут быть связаны с дефицитом витаминов и микроэлементов в питании матери, нарушением трансплацентарного транспорта эссенциальных аминокислот, гипогликемией плода, снижением плацентарного кровотока и гипоксией плода и др.
Классификация
Существующие классификации фетального алкогольного синдрома основаны на принципах тяжести поражения и преобладания тех или иных проявлений.
По степени нарушения развития различают:
Некоторые авторы в качестве критериев тяжести фетального алкогольного синдрома рассматривают количество выявляемых дизэмбриогений у ребенка: выраженная степень – 8-10, средняя – 6-8, легкая – 4-6 стигм дизэмбриогенеза.
Симптомы ФАС
Проявления фетального алкогольного синдрома разнообразны и в большинстве случаев представлены следующими группами симптомов: пренатальной и постнатальной гипотрофией, черепно-лицевым дисморфизмом, повреждениями мозга и соматическими уродствами.
Гипотрофия
При рождении ребенок с фетальным алкогольным синдромом имеет недостаточную массу (в среднем 2200 г) и длину тела (в среднем 44-46 см). После года отставание в показателях физического развития составляет 35-40%. Степень пре- и постнатальной гипотрофии/дистрофии коррелирует с количеством алкоголя, употребляемого беременной.
Черепно-лицевые аномалии
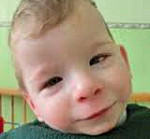
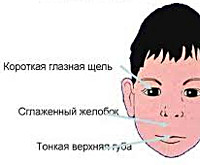
Признаки черепно-лицевого дисморфизма настолько типичны, что породили специфическое понятие – «лицо ребенка с фетальным алкогольным синдромом». Внешний облик детей с фетальным алкогольным синдромом характеризуется блефарофимозом (нередко – птозом, косоглазием), сглаженным носогубным желобком, тонкой верхней губой, микрогнатией, микроцефалией, низким лбом и переносицей, глубоко расположенными ушными раковинами и др. Часто у детей с фетальным алкогольным синдромом отмечается нарушение прикуса, расщелины верхней губы («заячья губа») и нёба («волчья пасть»).
Поражение ЦНС
Дисфункция нервной системы у ребенка фетальным алкогольным синдромом в первые месяцы жизни характеризуется синдромом гипервозбудимости, гидроцефалией, а в отдаленном периоде – нарушением внимания, памяти, моторной координации, СГДВ, трудностями обучения в школе, ЗПР, умственной отсталостью, нарушениями речи, эпилепсией.
Врожденные пороки развития
Среди прочих соматических аномалий у детей с фетальным алкогольным синдромом встречаются:
В раннем возрасте в структуре общей заболеваемости детей с фетальным алкогольным синдромом преобладают анемии, рахит, атопический дерматит, частые ОРВИ.
Осложнения
Гибель новорожденного с фетальным алкогольным синдромом может наступить вследствие асфиксии, недоношенности и функциональной незрелости, несовместимых с жизнью врожденных пороков. Иногда ребенок с фетальным алкогольным синдромом рождается в состоянии алкогольной абстиненции, что сопровождается в первые часы жизни тремором, судорожным синдромом, эпизодами тахипноэ и апноэ, мышечной гипотонией, рвотой.
Диагностика
Наличие у ребенка фетального алкогольного синдрома может быть очевидно уже сразу после рождения. В этом случае неонатолог должен предпринять все необходимые меры для раннего выявления у ребенка тяжелых пороков развития и их коррекции. Для постановки диагноза необходимо:
Последующее наблюдение ребенка с фетальным алкогольным синдромом проводится специалистами различных специальностей: педиатром, детским неврологом, детским хирургом, детским травматологом-ортопедом, детским кардиологом, детским нефрологом, детским офтальмологом, сурдологом и др. Проявления фетального алкогольного синдрома необходимо дифференцировать с хромосомными аномалиями, внутриутробными инфекциями.
Лечение фетального алкогольного синдрома
Изменения, возникающие при фетальном алкогольном синдроме, необратимы и его излечение невозможно. Тем не менее, дети с ФАС нуждаются в симптоматическом лечении и психолого-педагогической поддержке. При пороках сердца, мочеполовой системы, ЖКТ возможно хирургическое лечение. Лечение психопатологических расстройств осуществляется детским психиатром с помощью назначения нейролептиков и психостимуляторов.
Абилитация и реабилитация лиц с фетальным алкогольным синдромом предусматривает лечебно-педагогическую коррекцию с раннего возраста: занятия с детским психологом, логопедом, коррекционным педагогом. Это позволяет ребенку достичь более высокого уровня развития в двигательной, эмоциональной, познавательной, речевой сфере, приобрести навыки социального взаимодействия в коллективе. Обучение детей с нарушениями интеллекта проводится в специальных коррекционных школах.
Прогноз и профилактика
Дети с фетальным алкогольным синдромом часто всю свою жизнь проводят в специализированных домах ребенка, а затем – в психоневрологических интернатах, поскольку оказываются ненужными своим родителям и неспособными позаботиться о себе самостоятельно во взрослой жизни. Даже легкие формы фетального алкогольного синдрома могут сопровождаться асоциальным поведением, алкоголизмом, сексуальными девиациями.
В группе риска по рождению ребенка с фетальным алкогольным синдромом женщины, употребляющие 4 и более стандартных доз алкоголя в неделю (1 доза = 42,5 г водки или коньяка, или 142 г вина, или 340 г пива). Можно сказать, что употребление любого количества алкоголя на этапе планирования беременности и тем более после ее наступления является рискованным. Поэтому столь важным представляется полный отказ от алкоголя, курения и других вредных привычек еще до зачатия.
Акушеры-гинекологи женских консультаций должны вести разъяснительную профилактическую работу, своевременно выявлять беременных групп риска и корректировать программу ведения беременности с учетом имеющихся у них вредных привычек.
Диабетическая фетопатия
Общая информация
Краткое описание
Диабетическая фетопатия – заболевание неонатального периода, развивающееся у новорожденных, матери которых страдают сахарным диабетом или гестационным диабетом, и характеризующееся полисистемным поражением, метаболическими и эндокринными дисфункциями [2].
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| Р70.0 | Синдром новорожденного от матери с гестационным диабетом |
| Р70.1 | Синдром новорожденного от матери, страдающей диабетом |
Дата разработки/пересмотра протокола: 2017 год.
Сокращения, используемые в протоколе:
| Ht | – | гематокрит |
| Mg | – | магний |
| ГД | – | гестационный диабет |
| ДФ | – | диабетическая фетопатия |
| ЗВУР | – | задержка внутриутробного развития |
| КОС | – | кислотно-основное состояние |
| МКБ | – | международная классификация болезней |
| ОПН | – | отделение патологии новорожденных |
| ОРИТН | – | отделение реанимации и интенсивной терапии |
| РДСН | – | респираторный дисстресс новорожденных |
| Са | – | кальций |
| СД | – | сахарный диабет |
| УГК | – | уровень глюкозы в крови |
| УЗИ | – | ультразвуковое исследование |
| ЦНС | – | центральная нервная система |
| ЭКГ | – | электрокардиограмма |
| Эхо-КГ | – | ультразвуковое исследование сердца |
Пользователи протокола: неонатологи, педиатры, акушеры-гинекологи.
Категория пациентов: новорожденные дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследование случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное, или исследование случай-контроль, или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Выделяют два симптомокомплекса:
• диабетическая эмбриофетопатия – клинико-лабораторный симптомокомплекс, развивающийся у новорожденных от матерей, страдающих сахарным или гестационным диабетом и включающий, кроме характерного внешнего вида, пороки развития;
• диабетическая фетопатия – клинико-лабораторный симптомокомплекс, развивающийся у новорожденных от матерей, страдающих сахарным или гестационным диабетом и не сопровождающийся пороками развития.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Диагностические критерии
Жалобы и анамнез:
• инсулинозависимый диабет (СД I типа) у матери во время беременности, как правило, протекает с осложнениями – периоды гипергликемии и кетоацидоза сменяются периодами гипогликемии, прогрессируют сосудистые поражения;
• у 1/3-1/2 женщин с СД беременность протекает с гестозом и другими осложнениями;
• у беременных с сосудистыми осложнениями, как правило, развивается маточно-плацентарная недостаточность, и плод соответственно развивается в условиях хронической гипоксии.
Физикальное обследование:
• макросомия ‒ рождение ребенка с массой тела более 4000 г при доношенной беременности или > 90 перцентиля по таблицам внутриматочного роста плода;
• по внешнему виду новорожденные с ДФ напоминают больных с синдромом Кушинга: при длинном ожиревшем туловище, конечности кажутся короткими и тонкими, а на фоне широкой грудной клетки голова ‒ маленькой; лицо лунообразное, с выступающими полными щеками, кожные покровы ярко-красного цвета или багрового оттенка, периферический (кистей и стоп) и периоральный цианоз, обильный волосяной покров на голове, а также темный пушок на плечах, ушных раковинах, иногда на спине, нередко имеются отеки на спине, реже на конечностях;
• синдром каудальной дискинезии (отсутствие или гипоплазия крестца и копчика, а иногда и поясничных позвонков, недоразвитие бедренных костей), пороки развития мозга, обратное расположение органов, удвоение мочеточников, аплазия почек, ВПС (транспозиция магистральных сосудов), аненцефалия.
Основные проблемы у новорожденных, родившихся у матерей с сахарным диабетом:
– асфиксия, родовая травма, респираторный дистресс синдром, кардиомегалия, кардиопатия, полицитемия стойкая гипогликемия, гипокалиеимия, гипомагниемия, гипербилирубинемия;
– тромбогеморрагический синдром из-за: полицитемии, способствующей развитию гипервязкости крови и сладж-синдрома, особенно в условиях гипоксии; это обусловливает нарушение микроциркуляции, повышающей риск гипоксически-ишемических поражений ЦНС, способствует развитию язвенно-некротического энтероколита и дыхательных нарушений, тромбоза сосудов почек, тромбоза печёночных вен.
Лабораторные исследования:
В клиническом анализе крови – полицитемия;
Биохимический анализ крови:
• уровень глюкозы снижается менее 2,2 ммоль/л;
NB! Определение уровень глюкозы в крови через 30-60 минут после рождения и в течение первых 3-х суток – через каждые 3-4 часа, далее до 6 дня 1 раз в день перед кормлением.
• при затянувшейся желтухе – непрямая гипербилирубинемия;
• возможны гипокальциемия (снижение уровня кальция в сыворотке крови менее 2,0 ммоль/л у доношенных и 1,75 ммоль/л ─ у недоношенных новорожденных или снижение уровня ионизированного кальция в сыворотке крови менее 0,75-0,87 ммоль/л у доношенных и менее 0,62-0,75 ммоль/л ─ у недоношенных новорожденных);
• гипомагниемия (снижение уровня магния в сыворотке крови менее 0,66 ммоль/л);
• КОС крови: декомпенсированный метаболический ацидоз.
Инструментальные исследования:
• ЭХО-КГ и ЭКГ – при подозрении на кардиопатию и ВПС;
• рентгенограмма легких при развитии дыхательных нарушений, сердца (других частей тела по необходимости).
Показания для консультации специалистов: при диагностике пороков развития сердца, почек, патологии ЦНС и др., новорожденного обследуют кардиолог, невролог, нефролог для обсуждения тактики ведения. При необходимости привлекают эндокринолога.
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза ДФ |
| Транзиторная гипогликемия. К этому состоянию могут привести гестозы и резус-сенсибилизация вследствие глубокого нарушения фето-плацентарного метаболизма и преимущественного использования плодом эндогенной глюкозы. Транзиторную гипогликемию можно ожидать при недоношенности, при ЗВУР, у двоен, при асфиксии и переохлаждении в родах, внутричерепной родовой травме, СДР, ГБН, ядерной желтухе. | Гипогликемия, нарушения дыхания, судороги | Анамнез беременности и родов Уровень гликемии | Отсутствие указаний на диабет у матери до беременности или развитие гестационного диабета при данной беременности При диабетической фетопатии гипогликемия определяется уже в первые 2-6 часов после рождения (ранняя неонатальная гипогликемия), тогда как в остальных ситуациях несколько позже — в интервале 12-36 часов после рождения, чаще к концу первых суток (транзиторная гипогликемия). Решающим диагностическим признаком, помимо определения уровня глюкозы в крови, является исчезновение симптомов после введения глюкозы при транзиторной гипогликемии. |
| Сепсис | Гипогликемия, обусловленная сепсисом | • Анамнез беременности и родов • Бакпосев крови • ОАК • СРБ |
Рентгенография органов грудной клетки;
В ОАК признаки воспаления: лейкоцитоз/лейкопения, лейкоцитарный индекс более 0,2, СОЭ более 10 мм/час на первой неделе или более 15 мм/час на второй неделе;
Стойкая гипоксемия;
СРБ более 1 мг/дл или более 10 мг/л.
ферментов, участвующих в синтезе или расщеплении гликогена и, как следствие ‒ развитие гипогликемии. В первые дни после рождения гипогликемия может развиться при гликогенозе Iтипа (болезнь Гирке), которая
обусловлена
дефицитом фруктозо-1,6-дифосфотазы и при гликогенозе IIтипа (болезнь Помпе)
Уровень глюкозы, лактата, мочевой кислоты и активность трансаминаз натощак
-«золотым стандартом» диагностики гликогеноза служит определение активности фермента в ткани печени, кишечника, почки или в лейкоцитах крови, биопсия печени без возможности осуществить энзимную диагностику показана только в сомнительных случаях;
Лечение
Препараты (действующие вещества), применяющиеся при лечении
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Карта наблюдения пациента, маршрутизация пациента
– В случае обращения беременной женщины, страдающей сахарным диабетом или гестационным диабетом в родовспомогательную организацию 1-го или 2-го уровней, вызвать транспортную бригаду и перевести ее с плодом in uteri в родовспомогательную организацию 3-го уровня.
– Ребенок, родившийся у беременной с указанной патологией, в случае реализации проблем (см. п.2.3) из родильного зала переводится ОРИТН, либо в ОПН (палата интенсивной терапии) в зависимости от тяжести состояния.
Немедикаментозное лечение:
• обеспечить теплый родильный зал (температура воздуха ≥25 0 С);
• принять ребенка в теплые сухие пеленки, положить на живот матери, обсушить, оценить его состояние;
• в случае рождения ребенка в асфиксии – отделить от матери, поместить под источник лучистого тепла, провести реанимационные мероприятия (см. клинический протокол «Асфиксия при рождении»);
• при наличии затрудненного дыхания – обеспечить постоянное положительное давление в дыхательных путях СРАР и перевести в ОРИТН.
• если при рождении ребенок не нуждается в реанимационных мероприятиях, его следует положить на живот матери, обеспечить контакт кожа к коже и раннее начало грудного вскармливания;
• если уровень глюкозы через 30-60 минут после рождения более 2,2 ммоль/л, ребенку обеспечивают грудное вскармливание через каждые 2 часа без ночного перерыва;
• если ребенок не берет грудь, или по каким-либо причинам не может быть приложен к груди, его кормят сцеженным материнским грудным молоком любым альтернативным методом (с помощью чашки, ложки, шприца, зонда) через каждые 2 часа без ночного перерыва;
• при тяжелом состоянии ребенка ‒ проводится парентеральное питание.
Медикаментозное лечение:
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
| Лекарственная группа | Лекарственные средства | Показания | Уровень доказательности |
| 10% раствор декстрозы | Уровень гликемии у доношенного ≥1,5-1,9 ммоль/л и у недоношенного ≥1,5-2,5 ммоль/л | А |
| Лекарственная группа | Лекарственные средства | Показания | Уровень доказательности |
| Гормональные антагонисты инсулина | Глюкагон в дозе 0,1 мг/кг или 0,25-0,5 мл внутримышечно | Отсутствие эффекта от введения глюкозы в течение 6 часов. | |
| Гидрокортизон 5-10 мг/кг/сут или преднизолон 2-3 мг/кг/сут до стабилизации состояния. | при отсутствии эффекта после введения глюкагона |
Хирургическое вмешательство:
• при наличии тяжелого врожденного порока сердца или другой врожденной патологии, требующих хирургического вмешательства.
Дальнейшее ведение:
• при интеркуррентных заболеваниях необходимо определять сахар в крови и моче, 1 раз в год проводить стандартный тест на толерантность к глюкозе.
NB! У детей с диабетической фетопатией, не имеющих врожденных пороков, к 2-3 месяцам происходит полное обратное развитие признаков фетопатии. Вероятность заболевания сахарным диабетом в дальнейшем невысокая, отмечается склонность детей к ожирению. Существует риск органического повреждения нервной системы в связи с гипогликемией. Минимальная мозговая дисфункция диагностируется в последующем у 1/3-1/4 детей, функциональные изменения со стороны сердечно-сосудистой системы — у 1/2.
Индикаторы эффективности лечения:
• нормализация уровня глюкозы в крови на 6-7 сутки;
• отсутствие симптомов дыхательных нарушений, сердечной недостаточности, полицитемии, гипербилирубинемии.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации: беременные с сахарным или гестационным диабетом госпитализируются на роды в родовспомогательный стационар 3-го уровня.
Показания для экстренной госпитализации: смотрите протокол по ведению беременности у женщин с сахарным или гестационным диабетом.
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
1) Чувакова Тамара Курмангалиевн – доктор медицинских наук, профессор, ведущий научный сотрудник, консультант отделения неонатологии РГКП «Научный центр педиатрии и детской хирургии».
2) Карин Бектурган Тынымбаевич – руководитель отделения неонатологии АО «Национальный научный центр материнства и детства».
3) Табаров Адлет Берикболович – клинический фармаколог, начальник отдела инновационного менеджмента РГП на ПХВ «Больница медицинского центра Управление делами Президента Республики Казахстан».
Указание на отсутствие конфликта интересов: конфликт отсутствует.
Рецензенты:
Джаксалыкова Куляш Каликановна – доктор медицинских наук, профессор кафедры семейной медицины АО «Медицинский университет Астана».
Указание условий пересмотра протокола: Пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.