Эндоскопия колоноскопия в чем разница
Эндоскопия, почему её все боятся: мифы и реальность
Эндоскопия — это самый точный способ диагностики множества заболеваний.
Гастроскопия и колоноскопия — важнейшие исследования, которые позволяют не только установить диагноз, но и, в отличие от других методов исследования желудочно-кишечного тракта, произвести забор патологического участка ткани для осмотра под микроскопом с помощью специальных инструментов (биопсия на цитологическое и гистологическое исследования).
В то же время, именно этих исследований пациенты боятся, пожалуй, больше всего. Те, кто решается на эти процедуры впервые, начинают вспоминать отзывы знакомых и родственников, читать об этом в интернете и окончательно убеждаются, что это больно и страшно.
Давайте разберемся с мифами и легендами, связанными с эндоскопическими исследованиями. Какие именно страхи не дают нам спокойно отправиться на обследование?
Это действительно больно?
Это не больно, это скорее неприятно. Процедура совершенно физиологична, специальный аппарат проходит так же, как комочек пищи, образующийся в результате пережёвывания и смачивания его слюной (который, кстати, гораздо больше в диаметре, чем вводимый аппарат!). Гастроскоп же остается в верхнем пищеводном сфинктере и ощущается, вот как раз это «чувство аппарата в горле» и нужно потерпеть во время процедуры. Разумеется, тот факт, что это неприятно, нет смысла скрывать, но то, что это не больно – совершенно точно!
Как долго длится гастроскопия?
Многие пациенты удивляются, когда доктор говорит, что само исследование длится всего несколько минут, в то время как записывают их на целый час. Действительно, время приема пациента продолжается целый час, поскольку оно затрагивает и время полной обработки и дезинфекции аппарата в автоматическом режиме. Протокол исследования для передачи пациенту оформляется 5-15 минут, последующее разъяснение результатов исследования длится индивидуально, но, как показывает практика, редко занимает меньше 10-15 минут. Отсюда и получается 1 час.
Можно ли задохнуться, повредить горло?
Бояться этого совершенно не стоит. Во-первых, гастроскоп вводится в пищевод под контролем зрения врача. Во-вторых, аппарат представляет собой гибкую резиновую трубку, не имеющую выступающих металлических частей, поэтому она никак не может травмировать.
Задохнуться невозможно, дыхательные пути находятся в стороне от вводимого аппарата.
У меня может быть рвота?
Скорее всего, чувство тошноты может возникнуть во время исследования. Но рвоты как таковой быть не может, так как исследование выполняется натощак и желудок пустой. Чтобы минимизировать чувство тошноты, доктор расскажет вам, как правильно вести себя во время осмотра, кроме того перед исследованием в ротовую полость впрыскивается местный анестетик, который уменьшает чувствительность в рефлексогенных зонах.
Что будет, если во время исследования доктор что-то обнаружит?
Многих волнует вопрос, как изменится время процедуры и появятся ли болезненные ощущения, если доктор во время исследования что-то обнаружит. Невозможно предугадать заранее, что у пациента внутри. Если в ходе обследования потребуется забор материала для дополнительного исследования, доктор обязательно это сделает. При этом никаких болезненных моментов, связанных с этой процедурой, пациент не испытает, так как в пищеводе, желудке, кишечнике нет чувствительных рецепторов. Продолжительность исследования увеличится в среднем на полминуты. На месте взятия материала образуется микроссадина, которая сама затягивается в течение ближайшего времени.
Могу ли я заразиться через эндоскоп какими-то инфекциями?
Бояться заражения не стоит. Действующие стандарты обработки инструментов очень жесткие: механическая чистка эндоскопа, замачивание в специальных растворах. Дезинфекция и стерилизация в особых аппаратах гарантированно обеззараживают прибор.
А что же колоноскопия?
Что касается колоноскопии, то здесь всё то же самое. Исследование в большей мере просто неприятное. Необходимо потерпеть чувство вздутия живота, так как врач для осмотра кишки через колоноскоп будет вводить воздух, и временами может быть болезненность при прохождении аппаратом углов и петель кишки, так как толстая кишка лежит не «по прямой», как желудок, а делает изгибы, чтобы уместиться в брюшной полости. Врач предпримет все меры, для уменьшения неприятных ощущений. По окончании процедуры введенный в кишку воздух будет аспирирован через специальный канал эндоскопа, и чувство распирания пройдет. Точное следование инструкциям специалиста позволит перенести исследование намного легче. Каждый пациент индивидуален и все ощущения зависят от целого ряда факторов. В среднем исследование длится от 6 до 20 минут.
Эндоскопия с анестезиологическим пособием
Но если вы всё-таки не решаетесь на такие нужные исследования, как гастроскопия и колоноскопия, то их всегда можно выполнить с анестезиологическим пособием. Для введения пациента в поверхностный сон используется безопасная анестезия, которая перестает действовать сразу по окончании. Человек просыпается и сразу может самостоятельно покинуть клинику.
В заключение хочется напомнить, что диагностика любой патологии на раннем этапе – залог быстрого и успешного её лечения и выздоровления!
Информацию для Вас подготовила:
ГАСТРОСКОПИЯ (ЭГДС) и КОЛОНОСКОПИЯ (КС) без страха и боли
В наше время, полное стрессов, плохой экологии и не всегда качественных продуктов питания, частота заболеваний желудочно-кишечного тракта (ЖКТ), в т.ч. онкологических, неуклонно растет с каждым годом.
Прогноз, течение любого заболевания, а также успех его лечения напрямую зависят от стадии, на котором оно выявлено. Особенную актуальность приобрела диагностика ранних форм рака, ведь заболеваемость и смертность от онкологических заболеваний занимает первые позиции в рейтингах, а оказание эффективной помощи возможно только при своевременном их выявлении.
Коварство онкозаболеваний заключается в том, что зачастую они протекают бессимптомно вплоть до запущенной стадии, когда пациенту уже очень сложно чем-то помочь. Поэтому поиск ранних форм рака – это первоочередная задача любого врача-диагноста.
Наиболее эффективно оценить состояние пищевода, желудка, двенадцатиперстной кишки, толстого кишечника позволяет эндоскопическое исследование этих органов.
Сегодня мы беседуем с врачом- эндоскопистом высшей категории Ефимовой Е. И. (стаж работы 19 лет, специалист ПОМЦа, специалист клиники САДКО г.Нижний Новгород).
— Елена Игоревна, что представляют собой процедуры эзофагогастродуоденоскопия (ЭГДС) и колоноскопия (КС)?
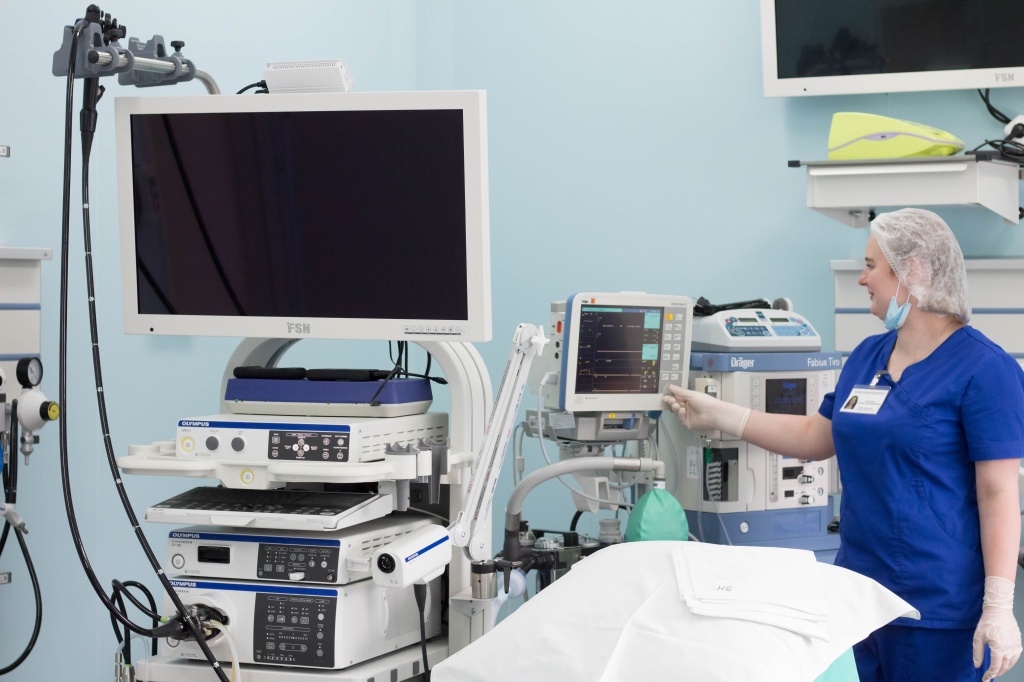
Это современные высокоинформативные методы эндоскопического исследования, позволяющие на ранних стадиях диагностировать заболевания желудочно-кишечного тракта. Эндоскопические исследования проводятся с помощью специальных аппаратовов – гибких эндоскопов, внешне напоминающих тонкую гибкую трубку, но имеющих сложное техническое устройство, оснащенных осветительной и оптической системами и видеокамерой, которая передает изображение на монитор, если мы говорим о видеоэндоскопических исследованиях. Существуют и более простые эндоскопы на основе фиброволоконной оптики, не имеющие цифровой обработки сигнала. При проведении видеоэндоскопии врач имеет возможность провести видеофиксацию изображения в том или ином виде (видео- и фотооизображение) и сохранить его на различных устройствах памяти (в компьютере, на карте флеш-памяти, на диске).
— Елена Игоревна, расскажите подробнее о процедуре Гастроскопии и как она проводится?
Гастроскопия(эзофагогастродуоденоскопия, ЭГДС)– это исследование, при котором врач осматривает из просвета пищевод, желудок, двенадцатиперстную кишку спомощью гибкого гастроскопа и оценивает просвет этих органов, функциональные особенности, состояние слизистой.
Гастроскоп вводится через рот и последовательно осматриваются пищевод, желудок и двенадцатиперстная кишка, изображение органа передается на монитор, где его исследует врач. Таким образом, можно диагностировать воспалительные заболевания (такие как эзофгиты, гастриты, дуодениты, острые ихронические язвы), доброкачественные и злокачественные опухоли. Эндоскопическое исследование позволяет не только визуально осмотреть слизистые, но и выполнить биопсию для последующего проведения морфологического исследования, что позволяет определить дальнейшую тактику лечения пациента, а так же выполнить ряд малоинвазивных оперативных вмешательств через просвет полого органа, не прибегая к классической хирургии. Именно эти возможности делают гастроскопию незаменимым методом в диагностике, а иногда и в лечении заболеваний верхних отделов ЖКТ.
— Этот вопрос волнует многих, что чувствует пациент во время проведения Гастроскопии и сколько длится исследование?
Многих пугает мысль о введении в организм инородного тела, эндоскопа. Однако, аппарат проходит тот же путь, по которому у вас каждый день продвигается пища. Во время еды этот путь проходят достаточно внушительные комки пищи, а современный гастроскоп имеет диаметр всего 7-9 миллиметров. Эндоскоп сам по себе не вызывает у организма критических состояний, он не препятствует дыханию и иным физиологическим процессам. Да, пациент может испытывать неприятные ощущения. Но это все, скорее, упирается в дискомфорт, нежели в боль. Важно понимать, что эмоциональное состояние пациента имеет большое значение, и чем спокойнее пациент, чем лучше он понимает что с ним будет происходить, как ему себя вести, чем больше он доверяет врачу, проводящему обследование, тем комфортнее он будет чувствовать себя во время гастроскопии.Во многих случаях эта процедура длится всего несколько минут. Время ее проведения определяется целым рядом факторов: какие задачи поставлены перед врачом – эндоскопистом, насколько сложна патология, выявленная при исследовании и проведения каких мероприятий она требует, но и конечно длительность процедуры зависит в т.ч. и от адекватного поведения пациента и опыта врача.
— Необходимость проведения эндоскопии ясна, но бывает, что пациенты, нуждающиеся в обследовании, отказываются от проведения гастроскопии или колоноскопии из-за боязни неприятных или болезненных ощущений?
За последнее десятилетие современная медицина шагнула далеко вперед, однако до сих пор далеко не каждый знает о том, что гастроскопия и колоноскопия могут быть проведены без боли и других неприятных ощущений. Для того, чтобы провести обследование в комфортных для пациента и врача условиях в нашем медицинском центре как и во всех европейских странах исследования выполняют в состоянии легкой седации (короткий медикаментозный сон). Во время сна пациент не ощущает дискомфорта, отсутствует рвотный рефлекс, что делает обследование не толко более комфортным, но и более качественным и информативным. Процедура не вызывает и не оставляет неприятных ощущений и воспоминаний. Сон длится 5-10 минут. После проведения процедуры пациент может отдохнуть и прийти в себя в комфортной палате с отдельным санузлом. Вся процедура с седацией проводится под непрерывным наблюдением врача-анестезиолога. Приблизительно через 40-60 минут после сна пациент может самостоятельно покинуть клинику и отправиться по своим делам. Единственное ограничение – нельзя управлять автомобилем в течении нескольких часов.
— Насколько обязательно при гастроскопии проведение теста на Хеликобактер Пилори?
Согласно рекомендациям Всемирной гастроэнтерологической ассоциации бактерии Хеликобактер Пилори (Helicobacter pylori) являются установленной причиной развития гастритов, эрозивно-язвенных поражений желудка идвенадцатиперстной кишки, а также часто является причиной развития рака желудка. Если Вы пришли на обследование впервые, то наиболее информативным является эндоскопическое исследование с одновременным определением Хеликобактер Пилори и проведениме биопсии из разных отделов желудка для определения распространенности и интенсивности воспаления, наличия атрофии и кишечной метапалзии. В остальных случаях определение Хеликобактер Пилори проводится по показаниям.
— Елена Игоревна, а что представляет собой процедура Колоноскопии?
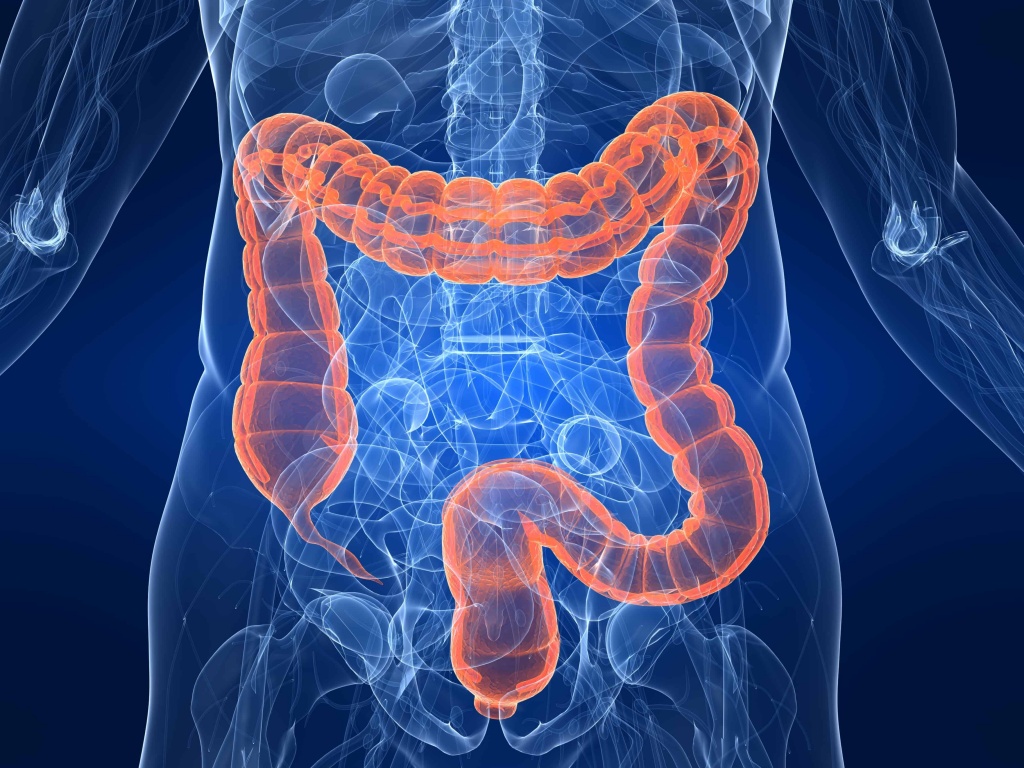
Аналогично обследованию верхних отделв ЖКТ проводится и обследование толстого кишечника. Разница лишь в доступе. Колоноскоп вводится через задний проход и производится осмотр всей толстой кишки и небольшой части тонкой кишки.
Еще есть одна особенность этой процедуры. Она требует обязательной подготовки, узнать о подробностях которой следует у врача или администраторов Мед. центра. Благодаря тому, что колоноскопия проводится во время медикаментозного сна, она не доставляет никакой боли или дискомфорта. Но дает максимально точные и верные результаты.
— Как часто необходимо делать процедуру колоноскопии?
По рекомендациям Европейского эндоскопического общества скрининговая (профилактическая) колоноскопия проводится 1 раз в 3 года лицам, достигшим 45 лет. Если среди кровных родственников уже были случаи онкологических заболеваний, то рекомендовано проходить это обследование на 10 лет раньше. В более молодом возрасте колоноскопия проводится по показаниям, которые определяет врач-гастроэнтеролог, терапевт, проктолог или хирург. Колоноскопия, также как и гастроскопия, позволяет выявить воспалительные заболевания кишечника, доброкачественные и злокачественные опухоли. проводится только по показаниям с диагностической целью, так же позволяет произвести забор гистологического материала (выполнить биопсию) и провести ряд миниинвазивных оперативных манипуляций. При помощи этой процедуры удается диагностировать онкологические новообразования уже на ранних стадиях. Согласно данным ВОЗ при помощи колоноскопии, особенно скрининговой (т.е.до появления каких либо жалоб у пациента), удалось снизить смертность населения от рака толстой кишки примерно в 20 раз.
— Возможно ли проведение гастроскопии и колоноскопии за одно посещение?
Современные методики обследования позволяют совместить гастроскопию и колоноскопию и провести эти процедуры за одно посещение. В нашей клинике проводится гастроскопия и колоноскопия одномоментно в состоянии медикаментозного сна, цена которых выгодна для пациента. Плюс – экономия времени и отсутствие необходимости готовиться к двум процедурам отдельно.
— Качество проведения эндоскопических обследований зависит от оборудования на котором его проводят?
Конечно, качество обследований в первую очередь зависит от уровня диагностической аппаратуры. В Мед. центре «Созвездие» обследования проводятся на уникальном аппарате экспертного класса последнего поколения Pentax Hi-Line (производство Япония). Это единственный аппарат в городе и районе с высокочетким изображением высочайшего качества стандарта HD+ с естественной цветопередачей и хорошей контрастностью для легкого обнаружения подозрительных участков слизистой. Комфорт и безболезненность для пациента достигаютсяблагодаря таким усовершенствованиям оборудования, как уменьшение диаметра вводимой части эндоскопа и увеличения гибкости. Качество так же зависит от соблюдения норм стерильности оборудования.В нашей клинике соблюдаются все санитарные правила и нормы, перед каждой процедурой эндоскопы проходят многоступенчатую дезинфекционную обработку с помощью современных дезинфицирующих средств.
— Какие врачи эндоскописты ведут прием в Мед. центре «Созвездие»?
Качество обследований так же сильно зависит от профессиональной квалификации врача. Все врачи эндоскописты Мед. центра «Созвездие» являются специалистами экспертного уровня с большим опытом работы. Врачи проведут эту процедуру максимально быстро, не вызвав у вас излишних неприятных ощущений при проведении обследований. Это- врачи эндоскописты: Хабазов И.Г.- высшая категория, лауреат первой народной медицинской премии, ведущий специалист Диагностического Центра г. Н.Новгород, стаж более 35 лет и Половинкин В.Р. – врач эндосокпист, стаж более 20 лет. Так же в Мед. центре «Созвездие» можно проконсультироваться с профессиональными врачами гастроэнтерологами: Ишуковой М.Н. (стаж более 15лет) и Молодцовой Н.Д. (стаж более 30 лет), опытными врачами проктологами г.Н.Новгород: Плотников А.Ф. и др.
Чем отличается колоноскопия от ФКС?
Расставим все точки над процедурой ФКС. Часто колоноскопией называют и обобщают для удобства произношения и достаточно емкого по пониманию слова, исследование с осмотром прямой кишки и всех отделов толстой кишки (купола слепой кишки, восходящей и поперечно-ободочной и нисходящей кишки, сигмовидной кишки). В медицинском сообществе это обозначается как тотальная ректосигмоколоноскопия, или, просто – тотальная колоноскопия. Если осматривается при тотальной колоноскопии конечный отдел тонкой кишки (терминальный отдел подвздошной кишки), то мы в праве назвать это исследование тотальной колоноскопией с илеоскопией.
Просто колоноскопией могут назвать процедуру, которую по тем или иным причинам не удалось выполнить полностью, не удалось осмотреть все отделы ободочной кишки, т. е. она не тотальная. Если осматривается только прямая кишка и конечный (дистальный) отдел сигмовидной кишки, то эту процедуру назовем ректосигмоскопия. Если осматривается прямая кишка и вся сигмовидная кишка, то это – сигмоидоскопия, или, еще можно встретить укороченное название – сигмоскопия. Никаких аббревиатур здесь не прижилось.
Фиброколоноскопия и ФКС
В период «младенчества и юности» эндоскопической отрасли в эндоскопах использовалось фиброволокно для проведения света и изображения. В некоторых клиниках такие приборы используются и по сей день. И соответственно эндоскопическое исследование называлось фиброколоноскопией (ФКС). Это единственная аббревиатура, используемая в эндоскопии нижних отделов желудочно-кишечного тракта.
Использование аббревиатуры для исследований с помощью видеоскопов не прижилось. Поэтому часто мы употребляем слова видеоколоноскопия, видеоректосигмоскопия, видеоректосигмоколоноскопия.
Эндоскопия колоноскопия в чем разница
«Мы можем больше, чем думают наши пациенты. Даже некоторые коллеги не всегда знают, на что мы способны», — рассказывает Алексей Петкевич, врач-эндоскопист с 22-летним стажем. На его счету — несколько тысяч эндоскопических процедур и операций, благодаря которым его пациенты не попали на операционный стол к хирургам. Об особенностях проведения гастро- и колоноскопий, скрининге и профилактике колоректального рака, возможностях его лечения в РКМЦ — в интервью со специалистом.
Алексей Алексеевич Петкевич. Врач-эндоскопист, заведующий эндоскопическим отделением Республиканского медицинского клинического центра. Стаж работы — 22 года. В РКМЦ — с 2010-го. До этого 12 лет работал врачом Полоцкого онкологического диспансера.
“Главное правило такое: если у человека заболел живот и он не может объяснить себе причину боли, обязательно нужно обратиться к врачу”
— У нас в отделении мы проводим два основных исследования: гастроскопия и колоноскопия, — начинает разговор Алексей Алексеевич. — Немного реже, потому что бронхопульпомонология не наш профиль, делаем бронхоскопию. Это значит, что эндоскоп вводится в просвет бронхиального дерева, и мы можем увидеть многое: и опухоли, и сужения, и инородные тела.
Сегодня эндоскопия очень сильно продвинулась вперед. Мы можем больше, чем думают наши пациенты. Даже некоторые коллеги не всегда знают, на что мы способны. В тех случаях, где раньше были все показания для хирургического лечения, сейчас мы можем помочь эндоскопически.
— Недавно мы работали с пациенткой, у которой был очень сложный холедохолитиаз. В желчном протоке был обнаружен огромный камень, который сформировался после удаления желчного пузыря. Размер камня — около двух сантиметров, его невозможно было зацепить эндоскопической корзиной. В разных клиниках девушке не раз пытались помочь, проникнув в желчный проток через двенадцатиперстную кишку. Но не смогли, потому что случай был действительно непростой.
Мы решили провести довольно сложную процедуру: рассекли фатеров сосочек иглой, проникли туда холангиоскопом [дочерний эндоскоп, который вводится в основной. — Прим.], нашли камень. Затем лазером разрушили его на мелкие части, которые смогли достать обычными корзинами.
В целом, сегодня это довольно развитая ветвь эндоскопии, которая открывает массу возможностей. По сути, мы отбираем работу у хирургов, что идет на пользу пациентам: при хирургических операциях процент осложнений на порядок выше.
— Что обычно приводит человека на эндоскопические обследования?
— Я бы разделил эндоскопию с точки зрения профилактики и лечения на две большие группы: на ту, где для эндоскопии нет показаний, и ту, где они есть.
«Показана без показаний» — так по-другому можно назвать скрининг. У нас в клинике развит скрининг толстой кишки. Мы проводим ее исследование без показаний или наличия симптомов пациентам от 50 лет. Хотя, я думаю, этот нижний порог будет сдвигаться до 45 лет.
Если показания к гастро- или колоноскопии есть, то на эти процедуры, как правило, пациентов отправляют терапевты, гастроэнтерологи или хирурги. Сам пациент не должен назначать себе эндоскопию.
Какие симптомы обычно приводят людей к врачу? По пищеводу — это нарушение глотания, по желудку — боли вверху живота. По толстой кишке — запоры, поносы, кровь в кале. Падение гемоглобина может быть симптомом как заболевания желудка, так и толстой кишки. В этом случае тоже показано эндоскопическое исследование. Пересказывать можно долго.
Поэтому главное правило такое: если у человека заболел живот и он не может объяснить себе причину боли, обязательно нужно обратиться к врачу.
Боли в животе, нарушение пищеварения, потеря аппетита или усиленный аппетит — все это может быть показанием для исследования. Но дифференцировать боль — это забота врача. Пациент не может поставить себе диагноз. Он будет только читать статьи в интернете и находить один диагноз страшнее другого.
Гастроскопия: когда назначают, сколько длится процедура, как у ней подготовиться и зачем делать биопсию
— Поговорим о гастроскопии. Сделать эту процедуру, которую по-обывательски называют «глотнуть зонд», бывает не всегда просто. С какими сложностями вы сталкиваетесь и как их решаете?
— Есть пациенты, у которых сильно выражен рвотный рефлекс или они психологически не готовы к этому исследованию. Некоторые бывают настолько напряжены, что они в принципе не могут пройти исследование без наркоза. В таких случаях выручает внутривенная анестезия. Пациент спит, врач делает процедуру. Все проходит спокойно.
— А кто решает, делать ли анестезию?
— Пациент вместе с врачом. Бывает, на первичном приеме человек не знает, что у него может быть подобная реакция. И, когда он приходит на исследование, напряженное состояние может стать сюрпризом для всех. Чтобы не навредить пациенту, мы останавливаем процедуру и даем рекомендацию на поднаркозную эндоскопию. Перед ней пациент должен обследоваться и подготовиться. В нашей клинике проблем с этим нет.
— Сколько времени длится процедура под анестезией?
— Столько же, сколько и без нее. Осмотр желудка, например, длится около 7 минут.
Некоторые пациенты просят: «Сделайте мне по-быстрому». Но это неправильный подход. Ее надо делать столько, сколько нужно, чтобы осмотреть все зоны желудка, сделать сканирование в узком спектре освещения, оценить состояние слизистой, выявить подслизистые образования, сужения или сдавления желудка и так далее. При быстром осмотре грубую патологию выявить можно, но для всего, что менее заметно, нужен более детальный осмотр.
— Какие правила перед процедурой гастроскопии должен соблюдать пациент?
— В первую очередь, он должен быть натощак. Из желудка пища уходит в среднем через шесть часов — от 4-х до 8-ми. Есть у пациентов есть сужения или язвенные рубцы, тогда этот период растягивается до 12 часов.
Обычно мы рекомендуем не есть после 18 часов накануне вечером, пить можно. Утром — ни пить, ни есть. Желудок должен быть пустым.
— Чем опасен завтрак или легкий перекус перед процедурой?
— Во-первых, остатки пищи мешают исследованию. Во-вторых, они действительно небезопасны для пациента. Если происходит рвота, человек может случайно вдохнуть пищу, из-за чего развивается пневмония..
Врачи с опытом могут отличить только что съеденную пищу от той, которая находилась в желудке много часов, как бы противно это ни звучало для обывателя. Мы видим, что некоторые люди забывают о правиле и надеются «как-нибудь проскочить». Но это действительно опасно, особенно, если они вводят в заблуждение анестезиолога. Если под наркозом у пациента происходит незамеченная рвота, это чревато даже смертью.
Поэтому у нас есть правило: если мы заходим с зондом в желудок и видим, что там есть пища, то сразу же достаем эндоскоп и прекращаем исследование, потому что это опасно не только для здоровья, но и для жизни пациента.
— Всегда ли при гастроскопии делают биопсию? От чего это зависит?
— При обычной эндоскопии, если мы не видим показаний для расширенной биопсии, материал берется из двух зон: из антрального отдела и тела желудка. Это необходимо для того, чтобы оценить наличие хеликобакторных инфекций и атрофии (истончение слизистой желудка), которая в будущем может привести к злокачественному процессу.
Всегда ли проводится биопсия? Мы настаиваем, чтобы это было всегда. Исключение — когда пациенты находятся на препаратах, которые снижают свертываемость крови. Иначе это может привести к кровотечению.
Бывает, мы не делаем биопсию при отказе пациента. У него есть такое право.
Колоноскопия: как перебороть страх, зачем делать анестезию, как готовиться к исследованию
— С 50 лет белорусы попадают под скрининговую программу колоректального рака и должны проходить колоноскопию. Верно?
— Да. С 2014-го по 2018-й год на базе нашего центра проводилась научно-исследовательская работа. Это была большая программа скрининга и вторичной профилактики колоректального рака в Беларуси, для которой мы взяли лучший мировой опыт. Ее итогом стало создание приказа, благодаря которому в стране внедряется скрининг рака толстой кишки.
Причем из всех локализаций рака этот скрининг можно назвать самым сложным — в части его организации и проведения.
— Хотя бы из-за психологического барьера. Одно дело — взять кровь из вены, другое — сделать колоноскопию, при которой зонд вводится через задний проход. Кроме этого, исследуется кал на скрытую кровь. Это значит, нужно самостоятельно взять образец. Для многих это труднопереступаемый психологический барьер.
Плюс к этому, для проведения колоноскопии кишку необходимо подготовить — отмыть ее от кала. Это тоже не всегда просто. Если кто-то готовился, поймет сразу. Если нет, то вот как это выглядит: нужно выпить 4 литра препарата и пережить спровоцированную диарею.
Уговорить людей на эти процедуры непросто. Когда мы работали над программой, каждый пятый человек отказывался от бесплатного участия в ней.
— Человек в 50 лет, который подпадает под скрининг колоректального рака, проходит колоноскопию. Если ничего не выявлено, когда нужно делать ее в следующий раз?
— Первичная колоноскопия делается в 50 лет. По ее результатам определяется, через сколько нужно провести процедуру в следующий раз.
Если кишка абсолютно чистая, врач ничего не обнаружил — следующую колоноскопию необходимо делать через 10 лет. Если находятся полипы, то период зависит от их количества и морфологического состояния. В среднем — от 3 до 5 лет.
Каждый год колоноскопию делают лишь тем, у кого есть генетическая предрасположенность к раку толстой кишки. Этих пациентов всего 10 процентов.
Молниеносного течения рака не бывает. Доказано наукой: если в кишке ничего не найдено, если ее слизистая чистая, без аденом, то за 10 лет человек от рака не умрет. И даже если через 10 лет что-то появится, то он будет курабельным, поддающимся лечению. Этот стандарт придумали не мы — его практикуют в США и Европе.
— Ваш коллега, онкохирург Юрий Слободин говорит о том, что сейчас темпы развития колоректального рака такие, что он может выйти на первое место. Вы тоже наблюдаете эту тенденцию?
— Конечно. У каждого третьего пациента мы выявляем аденому (полип). Это сильный показатель для оценки работы эндоскописта в частности и эндоскопического отделения в целом. Если он на уровне ниже 20 процентов, значит, эндоскопист работает некачественно.
Наш средний показатель по скрининговой программе, то есть среди пациентов, которым не нужно было делать колоноскопию по показаниям, — около 35 процентов. Что интересно, примерно такой же показатель и в группе пациентов 45-50 лет.
— Полипы — это предшественники колоректального рака?
— По-другому их называют аденомами. Считается, что это промежуточная стадия между здоровой слизистой и раком. У аденомы есть две степени дисплазий: низкая и высокая. Следующий шаг — это рак.
— Если пациенту нет 50 лет, по каким показаниям ему могут назначить колоноскопию?
— Когда у человека есть необъяснимые запоры, поносы, выделение крови с калом, снижение гемоглобина или находят объемные новообразования в брюшной полости, метастазы без первичного очага.
— Всегда ли колоноскопия проходит под анестезией?
— Есть группа пациентов, которым можно сделать колоноскопию действительно безболезненно. Но, к сожалению, далеко не всем.
Я уже 22 года работаю врачом-эндоскопистом и не раз вступал в дискуссию с более молодыми коллегами, которые говорят, что «да, можно всем без наркоза». На что я отвечаю так: «К вам просто не пришел пациент, которому вы не смогли ее сделать». Я провел более 11 тысяч колоноскопий и, наверное, имею права сказать это.
Большинству пациентов нужно делать колоноскопию под анестезией или под седацией. Пациент должен быть спокоен на процедуре. Тогда, соответственно, будет спокоен и доктор. Всё вместе это означает, что уровень диагностики получится выше. Когда врач устает от нервозности пациента, у него замыливается глаз. Это повышает вероятность не заметить мелкую патологию. Иногда помогают медсестры. Наши уже настолько опытные, что порой они видят полипы раньше врача. Я счастлив, что работаю с такими коллегами. И это совершенно не унижает мое достоинство как врача.
— То есть анестезию применяют в тех случаях, когда невозможно провести процедуру без психологического напряжения?
— Скажем так: у нас около 90 процентов процедур проходят под внутривенной анестезией. Это самый высокий показатель. Мы первыми наладили такой поток. У нас есть палата пробуждения и все условия, чтобы пациент был защищен, а мы могли делать процедуру безболезненно.
При первой колоноскопии я не могу спрогнозировать, как поведет себя пациент. И не смогу дать гарантию, что «вот этого пациента я сделаю без боли, а этого — с болью». С анестезией я точно знаю, что пациент будет спокоен.
А в целом, пациентов, которые пишут в интернете, что колоноскопия — это ужасно больно, процентов 5-10. Человек, которому сделали процедуру и ему было не больно, вряд ли начнет писать отзывы и станет распространяться, что ему делали колоноскопию.
— Сколько длится эта процедура?
— Все зависит от навыка и уровня квалификации специалиста. Как и везде, на одну и ту же работу разным людям нужно разное количество времени.
Я могу выполнить колоноскопию за период от 20 до 40 минут. Но это не значит, что все могут так. Можно сделать и за 15 минут, если кишка подготовлена и она анатомически не изменена. Японский стандарт — 5 минут туда, не менее 10 минут обратно. Больше можно, и это приветствуется. Как ни парадоксально звучит, но при наличии опыта и замечательной аппаратуры время на процедуру у нас увеличивается. Потому что реально мы видим более сложные вещи, которые незаметны на эндоскопах предыдущих поколений. Если мы находим мелкие полипы, которые не вызывают сомнений о наличии инвазивного рака, то сразу же их удаляем. То есть пациент не уходит на второй круг — с повторной подготовкой к колоноскопии, четырьмя литрами препарата и так далее.
Если сомнения насчет полипов есть, берем биопсию, чтобы исследовать образование на наличие раковых клеток.
— Правильно ли я понимаю, что полип рано или поздно преобразуется в рак?
— Не всегда. По данным разных источников, доброкачественное новообразование толстой кишки преобразуется в злокачественное в 8-15 процентах случаев. Но если мы нашли аденому, то ее нужно убирать. Оставлять ее даже с 8-15-процентным риском мы не будем.
— Из-за чего доброкачественное новообразование становится злокачественным? Просто потому, что у него такой «жизненный цикл»? Или на это могут повлиять какие-то факторы?
— Факторов масса. Первое — питание. Сегодня мы не можем представить нашу жизнь без «химии». Все, что мы съели, в конечном итоге превращается в кал. Естественно, все съеденные вещества будут отдаваться по ходу движения в желудочно-кишечном тракте. Дольше всего они задерживаются в толстой кишке. Соответственно, там они больше всего проявляют свою агрессию.
Если мы станем питаться продуктами, в которых меньше вредных химических веществ, вероятность получить какие-либо новообразования будет меньше. Если же постоянно закидывать в свой кишечник копчености, жиры и тому подобное, то ситуация окажется обратной.
Кстати, у курильщиков очень высокий риск рака толстой кишки. Как это объяснить, пока сам не знаю. Но при исследованиях в группах курильщиков заболеваемость раком толстой кишки выше.
Вообще, рак толстой кишки шагает по планете семимильными шагами. В 2014-м году мы готовили статью, в которой были данные, что ежегодно от рака толстой кишки в мире умирает 600 тысяч человек. Через пять лет это число преодолело отметку в 800 тысяч. И это при наличии скрининговых программ во многих странах мира. Заболеваемость и смертность растет. Хотя есть страны, среди них США, в которых снижается и смертность от рака толстой кишки, и заболеваемость.
— У вас в отделении есть возможность вести запись самого исследования. Для чего?
— Во-первых, чтобы при необходимости пересмотреть запись с хирургом и спланировать медицинскую тактику.
Также мы можем записать исследование и показать его, на случай, если возникнут вопросы, что мы что-то не увидели.
Бывает, пациенты едут еще куда-то консультироваться. Например, в Израиль. Они берут записи и показывают их другим врачам.
— Что можно причислить к осложнениям при эндоскопических исследованиях и операциях?
— У эндоскопии есть два грозных осложнения: это кровотечения и перфорации.
У меня были перфорации даже на самых маленьких полипах, когда я не ожидал, что это произойдет. Мы анализировали ситуации, находили причины. В медицине нужно относится с уважением к любой патологии, потому что когда врач начинает думать, что он стал кем-то больше, чем просто врач и человек, то происходит нечто грозное.
Всегда нужно помнить, что мы простые люди, которые могут ошибиться на ровном месте. В любой момент нужно быть к этому готовым. Наиболее ценная клиника и наиболее ценный врач тот, который умеет не просто оперировать, а выходить из сложных ситуаций. Специально мы их не провоцируем, но, если что-то случилось, это становится ценнейшим опытом. Как в авиации, все инструкции написаны кровью. У нас примерно так же.
— Эндоскопия — это больше, чем думают даже ваши коллеги, сказали вы вначале. Она дает больше возможностей и меньше осложнений.
— И переносится легче, и пациенты восстанавливаются быстрее, чем при хирургическом вмешательстве.
Ведь, например, при холецистите дольше заживает не место удаленного желчного пузыря, а разрезанный живот. Лапороскопические и миниинвазивные операции позволяют этого избежать.
— Как принимается решение: человека оперирует хирург либо с ним будет работать врач-эндоскопист?
— Хирургам мы всегда успеем отдать. Поэтому по максимум работаем с пациентом, делаем все возможное с арсеналом инструментов, которые у нас есть.
Если же видим, что у нас больше нет возможности продолжать эндоскопическое лечение, то отдаем пациента хирургам.
— Какие операции делают врачи-эндоскописты?
— В первую очередь, подслизистые десекции. Если нет инвазии — проникновения в мышечную пластинку слизистой, то можно удалить и злокачественную опухоль. В основном идет борьба с опухолями, в которых есть дисплазия высокой степени, то есть когда остается один шаг до злокачественной опухоли, но она еще мягкая и ее можно отслоить. Но работать нужно ювелирно. Впрочем, как и в любом своем деле.