Эндоваскулярная операция на сердце что это такое
Эндоваскулярное лечение дефекта межжелудочковой перегородки
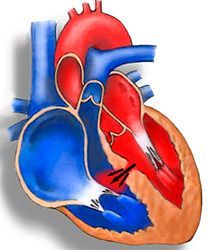
Врожденные пороки сердца – это целая группа заболеваний, которые обычно проявляются в раннем возрасте и требуют медицинской коррекции. Одним из наиболее часто встречающихся пороков является ДМЖП – так называется дефект, связанный с наличием патологического отверстия между желудочками. По статистике, это заболевание составляет пятую часть от всех болезней, связанных с дефектами перегородок сердца. Из-за наличия отверстия кровь попадает в правый желудочек – тем самым нарушается естественное кровообращение. Чем больше дефект, тем сильнее проявляются симптомы, и тем опаснее болезнь для пациента.
Эта патология приводит к постоянной повышенной нагрузке на сердечную мышцу – особенно сильно страдает правый желудочек, который переполняется чрезмерным количеством крови. Он постоянно работает в усиленном режиме, поэтому со временем развиваются все симптомы сердечной недостаточности. Типичные признаки начинают появляться в детском возрасте: медленный набор веса, одышка даже в состоянии покоя, повышенное потоотделение. При отсутствии лечения развиваются серьезные осложнения: частые болезни легких, аритмия, а в особо сложных случаях возникают необратимые изменения сердца и сосудов.
манипуляция, обезболивание, пребывание в стационаре, медикаменты и питание (стоимость окклюдера оплачивается отдельно).
Причины и разновидности
Патологическое отверстие формируется еще в ходе эмбрионального развития – поэтому заболевание и называется врожденный порок сердца.
Существует ряд факторов, которые могут спровоцировать рождение ребенка с пороком сердца:
Если дефект небольшой, то симптомы выражены не так явно, как при крупном. Большие множественные отверстия считаются самой тяжелой формой заболевания. Если дефект состоит из мышц, то есть вероятность, что он самостоятельно затянется в течение первого года жизни – это происходит из-за общего развития мышечной стенки сердца. В остальных случаях ожидать самовыздоровления не стоит – поэтому операцию проводят как можно раньше, если это позволяет состояние ребенка.
Стадии развития болезни
Симптомы проявляются по-разному в зависимости от тяжести заболевания, локализации и размеров дефекта. Для того чтобы понять, на какой стадии находится болезнь, принято сравнивать отверстие и просвет аорты.
Если дефект менее четвертой части диметра просвета аорты, то симптомы начинают появляться после полугода, а иногда только во взрослом возрасте. Если менее половины – то первые признаки можно обнаружить уже в первый месяц жизни ребенка. Если больше – то симптомы особенно тяжелые и заметны с первых дней жизни.
С развитием болезни происходят патологические изменения в сосудах легких, развивается легочная гипертензия. Сначала это застой крови, который приводит к пневмонии и бронхитам. При отсутствии лечения наступает следующая фаза: возникает спазм сосудов, в этот период пациент ощущает улучшение – это связано с сужением их просвета. Именно в это время стараются провести операцию. Если нет лечения, то развивается склероз сосудов, повышается давление правого желудочка и артерий легких.
Самочувствие ребенка напрямую зависит от тяжести дефекта. Крупные отверстия в перегородке дают о себе знать с первых дней жизни: синяя кожа, одышка, быстрое утомление, постоянное беспокойство, нарушение сна, замедленный набор веса, развитие пневмонии.
Лечение дефекта
Лечение не требуется в двух случаях: если дефект состоит из мышечной ткани (вне зависимости от размера и локализации от него можно ожидать самостоятельного закрытия), а также, если отверстие небольшое, а ребенку не более двух лет. Маленькие повреждения могут затягиваться в раннем детском возрасте – поэтому требуется только наблюдение.
Остальным пациентам необходима специфическая операция – закрытие дефекта межжелудочковой перегородки. Несмотря на то, что процедуру стараются провести как можно раньше, иногда требуется выждать некоторое время. В таком случае назначают поддерживающую медикаментозную терапию, призванную снизить нагрузку на сердечную мышцу и поддержать сосуды. Существует два принципиально разных подхода к хирургии: эндоваскулярное лечение и открытая операция. Последний вариант сложный технически – требуется специальное оборудование для поддержания искусственного кровообращения, а реабилитационный период может протекать с осложнениями.
Преимущества эндоваскулярной операции
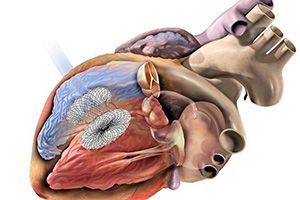
Это относительно молодой метод лечения – эндоваскулярные операции на сердце стали возможны в 21 веке. Эндоваскулярным называют лечение, которое не требует хирургического полостного вмешательства. Операцию выполняют с помощью специального устройства, которое называется окклюдер.
Эндоваскулярное лечение подходит большей части пациентов с дефектом межжелудочковой перегородки. Операцию можно проводить для детей, если они достигли веса в 5 кг – у тех, кто меньше, недостаточный просвет сосудов. Если позволяет состояние пациента, то процедуру лучше провести как можно быстрее. Для детей рекомендованный интервал – от 1 года до 3.
Для проведения манипуляций требуется рентгенооперационная – это стерильное помещение, оснащенное специальным оборудованием для контроля над манипуляциями хирурга. Окклюдер – это устройство, которое раскрывается и выполняет функцию заплатки. Его помещают в катетер, который проводят к сердцу через крупный сосуд. Таким образом, не требуется никаких разрезов или повреждений. Достаточно одного прокола в месте введения катетера – обычно это бедро или верхняя конечность. Правильно установленный окклюдер перекрывает патологический сброс крови из одного желудочка в другой. Если он установлен неправильно или смещается после операции, достаточно повторить все манипуляции снова и установить его в нужное положение.
Продолжительность процедуры – не более 2-3 часов. Длительная госпитализация не требуется – достаточно наблюдения в течение суток в палате интенсивной терапии. Еще через 24 часа пациента выписывают из больницы. После этого требуются регулярные консультации у кардиолога и проведение контрольно-диагностических мероприятий для того, чтобы убедиться, что окклюдер не смещается. Осложнения случаются крайне редко, большая часть приходится на первые сутки. В течение полугода окклюдер покрывается клетками сердца и полностью «приживается». После этого риски минимальны.
Эндоваскулярные методы лечения заболевания артерий
Что такое «эндоваскулярная хирургия»?
Эндоваскулярная хирургия (endо — внутри, vascular — сосудистый) — современный метод лечения сосудистых заболеваний, при котором лечебное воздействие осуществляется изнутри сосуда.
Как проводятся эндоваскулярные вмешательства?
Эндоваскулярные вмешательства выполняются под местной анестезией через прокол в сосуде (как правило, пунктируется артерия на бедре или в области руки). Через прокол в сосуде вводится проводник, по которому в сосудистое русло доставляются катетеры и другие устройства, позволяющие осуществить лечебное воздействие на сосудистую стенку. Для выполнения эндовасулярных процедур требуется госпитализация больного в стационар на несколько дней. Ближайшие время после вмешательства (от нескольких часов до суток) пациент проводит в палате интенсивной терапии.
Какие методики лечения наиболее часто применяются в эндоваскулярной хирургии?
Баллонная дилатация (баллонная ангиопластика) — расширение просвета суженного сосуда изнутри специальным раздувающимся баллоном. Баллонная дилатация имеет хорошие результаты лечения только в определённых сосудистых бассейнах (например, подвздошные артерии). К сожалению, зачастую эффект от баллонной ангиопластики непродолжителен.
Стентирование — установка в просвет суженного или закупоренного сосуда цилиндрической пружинки (стента), расширяющей сосуд и восстанавливающей кровоток по ней. Стентирование относится к наиболее популярным хирургическим методам лечения атеросклероза, поскольку выполняется через небольшой прокол сосуда и легко переносится больными. Однако, этот метод лечения наиболее эффективен только при локальных и непротяжённых поражениях артерий, поэтому может быть применён далеко не у всех
Эндопротезирование — установка в просвет артерии трубки из синтетического материала, по окружности которой имеется вшитая саморасправляющаяся пружина в качетсве каркаса. Эндопротезирование чаще всего применяется в лечении сосудистых аневризм, например, аневризмы брюшного отдела аорты.
Эмболизация — установка в сосуд различных материалов (эмболов) для прекращения кровотока по нему. Эмболизация применяется при различных заболеваниях сосудистой и несосудистой природы, например, при опухолях матки, различных видах кровотечений, в лечении варикоцеле, а также при сосудистых мальформациях (артерио-венозная фистула, аневризма и другие).
Что такое ангиопластика?
Ангиопластикой называется процедура, при которой суженная артерия расширяется баллонным катетером, введенным в ее просвет, с последующей установкой в это место стента. Баллонный катетер устанавливается в место сужения артерии и раздувается для восстановления нормального диаметра сосуда. После этого в это место устанавливается стент для предотвращения повторного сужения (или закупорки) сосуда. Стент — это металлическая конструкция в виде пружинки, создающей каркас для сосуда, препятствуя повторному сужению сосуда в этом месте. Стентирование позволяет закрепить эффект баллонной дилатации на длительное время.
Какие существуют преимущества эндоваскулярной хирургии перед открытой операцией на сосудах?
Главным достоинством, которое делает эндоваскулярные методы лечения столь популярными, является низкий риск развития осложнений для пациента и меньший срок пребывания в стационаре в сравнении с открытыми хирургическими вмешательствами. Открытые операции в свою очередь имеют высокую эффективность в отдаленном периоде после вмешательства, но сопровождаются более длительной госпитализацией. Поэтому подход к выбору лечебной процедуры при сосудистых заболеваниях строго индивидуален и должен основываться на особенностях пациента и опыте специалиста.
При каких заболеваниях применяются эндоваскулярные методы лечения?
Эндоваскулярная хирургия применяется при заболеваниях различных сосудов, однако, наиболее часто ее применяют при поражении коронарных (артерии сердца), почечных, подвздошных, брахиоцефальных артерий и в лечении аневризм аорты.
Более подробную информацию о возможностях эндоваскулярных методов лечения вы можете получить в центре сосудистой хирургии клинической больницы № 122.
Запишитесь на прием
Сосудистый центр им. Т.Топпера оказывает квалифицированную помощь по всем видам заболеваний сосудов.
Для того, чтобы попасть на прием к сосудистому хирургу или пройти обследование просто позвоните по телефону +7 (812) 962-92-91 и согласуйте удобное для вас время.
Как подготовиться к операции
Вам предстоит оперативное лечение в нашем Центре. Подготовка к хирургическому вмешательству заключается в выполнении комплекса предоперационного обследования. По указанным ниже ссылкам Вы можете ознакомиться с перечнем необходимых исследований.
Эндоваскулярная кардиохирургия
Структура статьи
БАБУНАШВИЛИ АВТАНДИЛ МИХАЙЛОВИЧ, доктор медицинских наук, профессор кафедры госпитальной хирургии РУДН, заведующий катетеризационной операционной Центра Эндохирургии и Литотрипсии
С 1986 года активно занимается разработкой и внедрением в клиническую практику новых, прогрессивных малоинвазивных методик лечения заболеваний сердечно-сосудистой системы, в частности, ишемической болезни сердца и острого инфаркта миокарда, пороки развития сердца и его клапанного аппарата. Является одним из лидеров в области отечественной малоинвазивной эндоваскулярной хирургии.
Впервые в России выполнены
Научная работа
Автор более 200 научных печатных работ, в том числе и в зарубежной научных медицинских журналах (American Journal of Cardiology, Eurointervention, European Heart Journal). Автор 2 монографии и 7 глав в монографиях, в том числе в одной монографии, изданной во Франции совместно с проф. Martial Hamon. Под руководством Бабунашвили А.М. защищены 3 кандидатские диссертации.
Член правления Российского общества интервенционных кардиангиологов , Зав. Секцией в Российском терапевтическом обществе, член редколлегии международного журнала интервенционной кардиоангиологии.
Сфера профессиональных интересов
Сфера профессиональных интересов – малоинвазивная эндоваскулярная хирургия сердца и сосудов:
1988 год. Свою первую операцию на венечных артериях сердца выполняет в качестве клинического ординатора Всесоюзного научного Центра хирургии АМН СССР, под руководством проф. Рабкина И.Х. После удачного старта далее интенсивное развитие новых малоинвазивных способов лечения ишемической болезни сердца и структурных патологии. Первая операция с помощью лазерного луча и тончайшего световода по устранению атеросклеротических поражений сначала во время операции коронарного шунтирования, затем и с помощью пункции (прокола) в бедренной артерии.
Затем был неожиданный поворот. Не зря же говорят, иногда случаи может решить всю дальнейшую жизнь. 1993 год. Во время операции молодого пациента присутствовал Бронштейн А.С. и после успешной операции и выписки пациента через неделю раздался телефонный звонок с приглашением наладить службу малоинвазивной кардиохирургии в Центре, возглавляемом Александром Семеновичем. Надо сказать, от неожиданности предложения наступил полный ступор, ведь хорошая перспектива имелась и на базе ВНЦ хирургии. Однако, предпочел большую «свободу творчества», хотелось бы проверить свои силы в налаживании полноценной службы малоинвазивной кардиологии.
Далее события развивались довольно интенсивно, защита докторской, две монографии, организация и участие в 6 Российских симпозиумах, первые операции в «прямом эфире» с передачей в зал заседании, где находились коллеги, принимающие участие в научных конференциях. Первые операции, выполненные за рубежом (в частности, в госпитале onze lieve vrouwe Gathius в Амстердаме у проф. Kiemeneij F.), участие и представление докладов о наших достижениях в области малоинвазивной кардиологии на многочисленных международных престижных симпозиумах и конференциях (таких как, EUROpcr в Париже и Барселоне, TCT в США и Ю.Корее, CCT в Японии и др). Участие в более чем 10 международных клинических исследованиях.
Не зря сердечно-сосудистые болезни называют убийцей №1. Во всех цивилизованных странах они являются основной причиной инвалидности и смертности, а в России ежегодно от заболеваний сердца и сосудов умирают более миллиона человек! Поэтому легко представить интенсивность обращаемости к нам пациентов с этой патологией. При этом, болезнь не щадит ни стариков, ни молодых. Ежегодно у нас выполняются более 600 операции по малоинвазивному лечению атеросклероза венечных артерии сердца при стенокардии и ИБС, при остром инфаркте миокарда. Кроме того, выполняем операции на сонных, почечных, периферических артериях и многое другое.
Наше основное достижение оптимизация помощи при заболеваниях сосудов сердца. Так диагностическое исследование (коронарография) выполняется амбулаторно (максимум задержка в стационаре 2 часа), в последнее время выполняется т.н. компьютерная мультислойная ангиография, которая занимает всего 15мин. Операция делается в день поступления, и пациент выписывается через сутки, приступив к обычной жизни и работе без периода реабилитации!!
Часто спрашивают, что лучше – аорто-коронарное шунтирование или малоинвазивная ангиопластика и стентирование. При несравненно меньшей операционной травме, ангиопластика и стентирование обеспечивает такой же результат у подавляющего большинства пациентов, как и аорто-коронарное шунтирование. При этом эффект сохраняется в отдаление сроки после операции в течение 5-ти и более лет! А при остром инфаркте миокарда ангиопластика вообще является признанным методом выбора лечения, дающий лучшие непосредственные и отдаленные результаты, чем другие методы лечения.
Что делать? Извечный русский вопрос. Мой совет, не терпите, не занимайтесь самодиагностикой или самолечением, и, самое главное, не дай бог игнорировать их, мол сами пройдут, это временно. Это может плохо закончится. Только по статистическим данным Американской Ассоциации Сердца в США ежегодно фиксируется до 1млн случаев внезапной остановки кровообращения (1 каждые 33 секунды!!), что в 75% случаев обусловлено заболеваниями артерии сердца. Поэтому, там в местах большого скопления людей везде висят дефибрилляторы. Для быстрого и эффективного восстановления ритма и работы сердца. Но пока у нас экстренная помощь при острых кардиологических ситуациях не так четко налажена, не испытывайте себя, БОЛИ В ГРУДИ ОЧЕНЬ ЧАСТО МОГУТ СИГНАЛИЗИРОВАТЬ О ЗАБОЛЕВАНИИ АРТЕРИИ СЕРДЦА.
Поэтому мой совет. Разумнее всего обратиться за консультацией, пусть доктор исключит «сердечную причину» болей в груди, но зато вы будете спокойны. Если говорить более конкретно, я посоветовал бы пройти обследование артерии сердца – называемая КОРОНАРОГРАФИЕЙ!. Ее можно делать двумя способами: либо с помощью современной мультислойной компьютерной томографии либо с помощью зондирования артерии сердца с помощью тонких катетеров (зондов). В обоих случаях процедура диагностическая, выполняется амбулаторно и занимает не более 10-20мин!! вы получите исчерпывающую информацию о состоянии ваших артерии сердца, и, по крайней мере, будете знать, как дальше жить. Ведь если знаешь – значит спокоен и уверен.
Эндоваскулярные методы диагностики
Отделения эндоваскулярной хирургии на Рублевском шоссе д.135
Отделения эндоваскулярной хирургии на Ленинском проспекте д. 8.к.7
За последние десятилетия в нашей стране значительно увеличилось число клиник, занимающихся эндоваскулярной хирургией. Девяностые годы XX столетия стали эпохой расцвета эндоваскулярной хирургии. Катетерная техника достигла высокого уровня развития и постоянно продолжает совершенствоваться. Практически ежегодно возникают высокотехнологические новшества. Части из них суждено остаться в истории интервенционной кардиологии, а части — стать совершенным орудием оператора. И только большой экспериментальный и клинический опыт сможет определить место каждого метода в эндоваскулярной хирургии.
На сегодняшний день рентгенэндоваскулярные вмешательства представляют альтернативу практически любой открытой операции по поводу патологии сердца и сосудов. Спектр выполняемых эндоваскулярных вмешательств огромен.
ФГБУ НМИЦ ССХ им. А.Н. МЗ РФ является одним из пионеров отечественной эндоваскулярной хирургии. Именно здесь в 1982 году был заложен краеугольный камень многих школ по рентгенэндоваскулярным диагностике и лечению. Сегодня отделения ФГБУ НМИЦ ССХ им. А.Н. МЗ РФ, занимающиеся оказанием рентгенэндоваскулярной медицинской помощи оснащены современнейшим оборудованием, не уступающим ведущим клиникам Европы и США, включая все доступные методики внутрисосудистой визуализации и инвазивной оценки внутрикоронарной физиологии. Ежегодно в центре выполняется более 15000 диагностических эндоваскулярных вмешательств и более 3000 тысяч эндоваскулярных операций у пациентов с ишемической болезнью сердца, сосудистой патологией, врожденными и приобретенными пороками сердца. Состав отделений представлен первоклассными специалистами международного уровня, обладающими большим опытом выполнения данных операций при сложных клинических случаях.
Ишемическая болезнь сердца
Ишемическая болезнь сердца — острое или хроническое поражение миокарда, возникающее вследствие уменьшения или прекращения снабжения сердечной мышцы артериальной кровью, в основе которого лежат патологические процессы в системе коронарных артерий. ИБС широко распространенное заболевание. Одна из основных причин смертности, временной и стойкой утраты трудоспособности во всем мире. В структуре смертности сердечно-сосудистые заболевания стоят на первом месте, из них на долю ИБС приходится около 40%.
Этиология ИБС
Ведущий этиологический фактор развития ишемической болезни сердца — атеросклероз коронарных артерий. Атеросклероз развивается последовательно, волнообразно и неуклонно. В результате накопления холестерина в стенке артерии формируется атеросклеротическая бляшка. Избыток холестерина приводит к увеличению бляшки в размере, возникают препятствия току крови. Симптомы усугубляются с ростом атеросклеротической бляшки, постепенно суживающей просвет артерии. Уменьшение площади просвета артерии более чем на 90-95% является критическим, вызывает снижение коронарного кровотока и ухудшение самочувствия даже в покое.
Клиническая картина ИБС
Первое описание стенокардии предложил английский врач Уильям Геберден в 1772 году: «. боль в грудной клетке, возникающая во время ходьбы и заставляющая больного остановиться, в особенности во время ходьбы вскоре после еды. Кажется, что эта боль в случае ее продолжения или усиления способна лишить человека жизни…» Обычно симптомы болезни впервые появляются после 50 лет. В начале возникают только при физической нагрузке.
Классическими проявлениями ишемической болезни сердца являются:
Диагностика ИБС
«Золотым стандартом» в диагностике обструктивных поражений коронарных артерий сердца считается селективная коронарография. Это рентгеноконтрастное исследование применяется для того, чтобы узнать является ли существенным сужение сосуда, какие артерии и сколько их поражено, в каком месте и на каком протяжении.
Лечение ИБС
Лечение данной патологии в первую очередь направлено на восстановление нормального кровоснабжения миокарда и улучшение качества жизни больных. К сожалению, чисто терапевтические (консервативные) методы лечения не всегда эффективны. На сегодняшний день общепринятыми методами лечения ИБС с доказанной и неоспоримой эффективностью является хирургическая реваскуляризация миокарда – коронарное шунтирование (КШ) и чрескожное коронарное вмешательство (ЧКВ) или «стентирование».
Первое стентирование коронарной артерии у человека выполнили J. Puel и соавт. в марте 1986 г. в Тулузе (Франция) и практически одновременно с ними U. Sigwart и соавт. в Лозанне (Швейцария).
Сегодня в эпоху высоких технологий в области фармацевтики и медицинской инженерии современные внутрикоронарные стенты позволяют достичь хороших результатов как в раннем, так и в отдаленном периодах после ЧКВ.
Данная операция выполняется под местной анестезией. В области запястья или бедра проводится пункция артерии (лучевой или бедренной), устанавливается интродьюсер (катетер), через него по проводнику под контролем ангиографической установки заводится проводниковый катетер.
Катетер устанавливается в левую или правую коронарную артерию, далее производится серия снимков. Через установленный катетер проводится микропроводник в артерию через пораженный участок. По микропроводнику к пораженному участку заводится и устанавливается коронарный стент.
На сегодняшний день спектр чрескожных коронарных вмешательств значительно расширился от лечения простых локальных сужений до многососудистой реваскуляризации миокарда (в т.ч. ствола левой коронарной артерии) и реканализации хронически окклюзий (полностью закрытых сосудов) коронарных артерий. Сегодня в клиническую практику внедрены стенты со специальным биорассасывающимся покрытием, позвовляющим снизить частоту рестеноза (зарастания) и тромбоза стента, тем самым минимизируя риск повторных инфарктов у пациента после стентирования. Также в широко введены методы внутрисосудистой визуализации, позволяющие получить изображения коронарных артерий в режиме реального времени у пациента во время операции, сопоставимые с данными, полученными при использовании светового микроскопа. Все вышесказанное позволяет получить внутрипросветное изображение коронарных артерий в режиме реального времени. Это позволяет хирургу получить «ювелирный» результат при установке стента в коронарные сосуды.
Интраоперационная шунторафия
В ФГБУ НМИЦ ССХ им. А.Н. Бакулева в рутинную практическую деятельность введена интраоперационная шунтография. Интраоперационная шунтография представляет с собой ангиографическое исследована на завершающем этапе операции аорто-коронарного шунтирования. С помощью анигографии проверяется проходимость всех наложенных шунтов прямо в кардиохирургической операционной. В случае выявления поражения или нарушения функционирования шунта, оперирующий хирург получает возможность устранить её непосредственно в операционной, тем самым достигается «идеальный» результат большой кардиохирургической операции.
ФГБУ НМИЦ ССХ им. А. Н. Бакулева МЗ РФ является единственным центром в Российской Федерации и одним из не многих центров мира, где интраоперационная шунтография выполняется одновременно с коронарным шунтированием.
Врожденные пороки сердца (ВПС)
Вторая половина ХХ века ознаменовалась головокружительными успехами фактически во всех аспектах детской сердечно-сосудистой хирургии.
В настоящее время с помощью рентгенэндоваскулярных методов лечения можно устранить такие врожденные пороки сердца как дефект межпредсердной перегородки (ДМПП), открытый артериальный проток (ОАП) или Боталлов проток, открытое овальное окно ( ООО), дефект межжелудочковой перегородки (ДМЖП), коарктация аорты. За последнее десятилетие данные вмешательства стали «стандартной» процедурой практически с нулевой летальностью. Рентгенэдоваскулярные методы лечения являются методом выбора при таких критических состояниях новорожденных, как критический клапанный стеноз аорты и легочной артерии. Выполнение баллонной атриосептостомии, предложенной в 1966 году Рашкиндом и Миллером, у новорожденных со сложными ВПС несовместимыми с жизнью привело резкому снижению летальности среди этой тяжелой категории больных.
На сегодняшний день в ФГБУ НМИЦ ССХ им. А.Н. Бакулева МЗ РФ выполняется полный спектр эндоваскулярных вмешательств при врожденных пороках сердца у пациентов всех возрастных групп, в том числе у новорожденных с критическими пороками развития сердца и сосудов. Многие операции выполнены впервые в мировой практике, а разработанные методики имеют уникальный характер. Наиболее часто встречаются открытый артериальный проток, дефект межпредсердной перегородки, коарктация аорты, клапанный стеноз аорты и легочной артерии.
Коарктации аорты
Клиника
Пациенты жалуются на головокружение, тяжесть и головную боль, повышенную утомляемость, носовые кровотечения, возможны боли в сердце, а также на слабость и боли в нижних конечностях, судороги в мышцах ног, зябкость стоп. У женщин возможны нарушения менструального цикла, бесплодие. При осмотре отмечается хорошее физическое развитие с диспропорцией мышечной системы: мышцы верхней половины туловища гипертрофированы при относительной гипотрофии мышц таза и нижних конечностей, ноги на ощупь холодные. При пальпации межреберных артерий отмечается их повышенная пульсация.
Решающее значение в диагностике коарктации аорты имеет определение характера пульса на руках и ногах. На бедренных артериях отсутствует или резко ослаблена пульсация и при этом напряженный пульс на верхних конечностях. Систолическое артериальное давление на руках у больных с изолированной резко выраженной коарктацией аорты достигает высоких цифр до 190-200/90-100 мм рт.ст.
Диагностика
Диагноз предполагают по данным клинического обследования (в том числе измерения артериального давления на всех 4 конечностях), подтверждают рентгенографией грудной клетки и ЭКГ и устанавливают на основании результатов двухмерной эхокардиографии с цветным потоком и допплеровского исследования. У старших пациентов – с помощью КТ- или МР-ангиографии.
Наиболее информативным методом выявления коарктации аорты является двухмерная эхокардиография (ЭхоКГ).
Эндоваскулярное лечение В нашей стране первую ТЛБАП коарктации аорты произвели Ю.С. Петросян и соавт. в 1985 году в Институте сердечно-сосудистой хирургии АМН СССР. Операция выполняется под седацией через небольшой прокол бедренной артерии. Через прокол проводится катетер и баллон к месту сужения аорты. Далее выполняется расширение суженного участка аорты баллоном соответствующего размера с восстановлением просвета и кровотока по аорте. ФГБУ «НМИЦ ССХ им. А.Н. Бакулева» обладает большим опытом лечения коарктации аорты.
Ангиограмма пациента с коарктацией аорты, выполненной артериальным доступом:
а- аорторафия до баллонной ангиопластики, стрелками указана мембрана в области перешейка аорты;
Стентирование коарктации аорты у детей весом более 15кг
Стентирование коарктации/рекоарктации показано у детей весом более 15-20 кг. Необходимо помнить, что стентирование коарктации аорты выполняется специальными стентами, которые в дальнейшем, с ростом ребенка, можно дорасширить.
Рисунок. Стентирование коарктации аорты
А – при аортографии визуализировано сужение перешейка
КЛАПАННЫЙ СТЕНОЗ АОРТЫ У НОВОРОЖДЕННЫХ
Клапанный стеноз аорты — врожденный порок сердца, при котором отмечается срастание створок аортального клапана. Без хирургического вмешательства смертность среди новорожденных с врожденным клапанным стенозом аорты крайне высока – погибает почти 85-90% больных в течение первого месяца жизни.
Симптоматика
Новорожденные с тяжелым стенозом аорты становятся раздражительными, плохо едят, потеют во время кормления, у них затруднено дыхание, кожа приобретает неестественно бледную или сероватую окраску, мерзнут ладони рук и ступни ног, снижается объем мочи и учащается сердцебиение.
Лечение
Баллонная дилатация (расширение) клапана аорты является одним из методов лечения
Опыт ФГБУ «НМИЦССХ им. А.Н. Бакулева»
Большим опытом выполнения баллонной вальвулопластики в стране как у новорожденных и грудных детей, так и у детей старшего возраста обладает НМИЦ ССХ им. А. Н. Бакулева.
Рисунок. Этапы выполнения транслюминальной баллонной вальвулопластики клапанного стеноза аорты.
в – позиционирование баллона в проекции клапана аорты. Рентгенконтрастные метки баллона (стрелки) располагаются выше и ниже фиброзного кольца клапана аорты;
Дефект межпредсердной перегородки
Дефект межпредсердной перегородки (ДМПП) – врожденный порок сердца (ВПС), характеризующийся наличием сообщения (отверстия) между правым и левым предсердием, которое обуславливает существование артериовенозного сброса между ними. Риск развития ДМПП у будущего ребенка существенно выше в тех семьях, где есть родственники с ВПС. Кроме наследственной обусловленности, к возникновению ДМПП, могут приводить вирусные заболевания беременной (краснуха, ветряная оспа и др.), эндокринопатии, прием некоторых медикаментов и алкоголя во время беременности, производственные вредности, гестационные осложнения (токсикозы, угроза выкидыша и др.)
Жалобы
Одышка и сердцебиение являются наиболее частыми ранними симптомами заболевания при больших ДМПП у детей, но обычно в течение первых месяцев жизни происходят компенсация гемодинамики и регресс клинической картины. В дальнейшем у большей части детей ДМПП протекают асимптомно, пациенты жалоб не имеют. Дети нередко имеют астеническое телосложение с заметной бледностью кожных покровов.
Диагноз
ДМПП рекомендуется ставить при помощи трансторакальной эхокардиографии (ЭхоКГ) с применением режима цветного допплеровского картирования, что является основным диагностическим инструментом в постановке диагноза ДМПП, определении его размера, локализации, объема и направления шунтирования крови.
Рисунок. Различные модификации окклюдеров для закрытия дефекта межпредсердной перегородки.
Открытый артериальный проток
Открытый артериальный проток (ОАП) – сосуд, через который после рождения сохраняется патологическое сообщение между аортой и лёгочной артерией (ЛА). Комментарии: в норме ОАП обязательно присутствует у плода, но закрывается вскоре после рождения, превращаясь в артериальную связку.
Факторами риска открытого артериального протока являются преждевременные роды и недоношенность, семейный анамнез, наличие других ВПС, инфекционные и соматические заболевания беременной.
ОАП обычно встречается у недоношенных детей и крайне редко у детей, рожденных в срок.
Жалобы больных при ОАП неспецифичны. Клинические проявления зависят от величины протока и стадии гемодинамических нарушений. Течение порока варьируется от бессимптомного до крайне тяжелого. При больших размерах протока, последний проявляет себя уже с первых недель жизни признаками сердечной недостаточности, отставанием в физическом развитии. У детей раннего возраста при крике (либо натуживании) может появиться цианоз, который отчетливее выражен на нижней половине туловища, особенно на нижних конечностях. Характерно, что цианоз исчезает после прекращения нагрузки.
Диагностика
Основным методом диагностики является ультразвуковое исследование и аускультация. Аускультация выявляет характерный для порока «машинный» шум во втором-третьем межреберье слева от грудины, иррадиирующий в межлопаточное пространство и сосуды шеи.
Лечение
Рисунок. Окклюдер для закрытия открытого артериального протока.
Открытое овальное окно
Открытое овальное окно (ООО) представляет собой короткий межпредсердный канал (средняя длина 5 мм), расположенный точно на оси кровотока, поступающего из нижней полой вены. У 25-30% отсутствует полная анатомическая окклюзия, и овальное окно остаётся открытым или, точнее говоря, открываемым. Это называется ООО и, как правило, не считается отклонением, а скорее вариантом нормы. В большинстве случаев ООО остаётся бессимптомным и не проявляет себя. Наиболее очевидными проявлениями ООО являются парадоксальные артериальные эмболии, самыми серьёзными из которых являются вызванные ими инсульты.
Показания для закрытия ООО:
Мигрень (с аурой), апноэ во сне, инсульт, занятия дайвингом, высокогорный отёк лёгких ООО закрывается с помощью специальных окклюдеров. Операция проходит под местным обезболиванием, доступом через бедренную вену. По установленному катетеру проводится окклюдер, который закрывает ООО с помощью двух дисков («сэндвич»).
Рисунок. Различные устройства для закрытия открытого овального окна
Сосудистая патология
Эндоваскулярные методы лечения сосудов и вен является одной из самых интересных и быстро развивающихся специальностей медицины с неуклонным ростом количества операций. Эндоваскулярные методы лечения применяются при поражении всех магистральных сосудов и вен (сонны, почечных, подключичных артерий, сосудов нижних конечностей).
Сосудистая патология
Рентгенэндоваскулярные методы диагностики и лечения занимают лидирующие позиции при лечении сосудистой патологии, и их доля с каждым годом неуклонно растет. Наиболее активно данные методы используются при патологии сонных, брахиоцефальных, почечных артерий, сосудов нижних конечностей.
Стентирование внутренней сонной артерии
Согласно данным американской кардиологической ассоциации (AHA/ASA) ежегодно в США регистрируется приблизительно 6,5 миллионов случаев инсультов. Около 20% всех ишемических инсультов возникает вследствие атеросклеротического стеноза сонных артерий, обычно расположенных в области их деления на наружную и внутреннюю артерии. Атеросклероз ВСА является одной из основных патологий ВСА, которая представляет угрозу развития инсульта головного мозга вследствие закупорки сосудов головного мозга, с последующей инвалидизацией или приводящая к летальному исходу.
При нарушении проходимости возникают следующие проявления: