Эпителиальное образование толстой кишки ls типа что это
Что такое полип толстой кишки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кравченко А. Б., эндоскописта со стажем в 10 лет.
Определение болезни. Причины заболевания
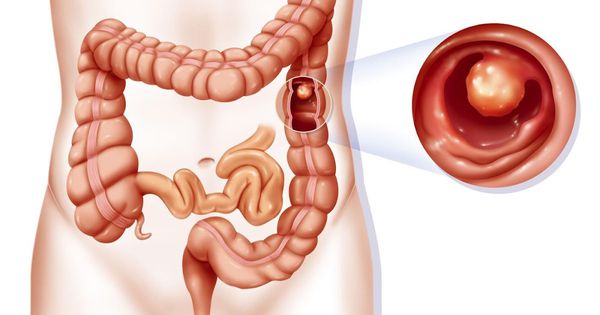
Полип толстой кишки (Colon polyp) — это патологическое разрастание железистой ткани на слизистой оболочке толстой кишки в виде объёмного образования.
Вместо термина «полип» врачи стали чаще использовать сочетание «эпителиальное образование», которое указывает на его клеточное строение (гистологическую принадлежность).
При полипах толстой кишки нет таких симптомов, которые бы точно указывали на это заболевание. Может появиться боль в животе неопределённого характера и патологические примеси в кале в виде крови и слизи.
Полипы толстой кишки являются доброкачественными образованиями, но со временем они могут перерождаться в злокачественные. Для профилактики колоректального рака их нужно своевременно выявлять и удалять.
Распространённость
Заболеваемость увеличивается с возрастом, обычно полипы толстой кишки развиваются после 40 лет, но могут возникать и раньше, если есть генетическая предрасположенность. Например, при семейном аденоматозном полипозе толстой кишки (FAP) полипы можно обнаружить уже в подростковом возрасте, в случае наследственного неполипозного колоректального рака (HNPCC) полипы развиваются в 20 – 40 лет.
Факторы риска развития полипов кишечника
Симптомы полипа толстой кишки
Клиническая картина при полипах толстой кишки зависит от таких факторов, как размеры, количество, локализация и гистологическое строение. Одиночные и мелкие, в том числе и множественные полипы, могут ничем не проявляться и быть случайной находкой при колоноскопии. Из-за крупных полипов сужается просвет кишки, что затрудняет нормальное продвижение каловых масс. В этом случае у больных появляются жалобы: боли в животе неопределённого характера, чаще периодические, неустойчивый стул с преобладанием поноса, вздутие живота, общее недомогание, потеря веса.
Патогенез полипа толстой кишки
Согласно одной из принятых теорий развития опухолей, эпителий желудочно-кишечного тракта, как и любая другая часть организма, в процессе жизнедеятельности подвергается воздействию вредных факторов окружающей среды. Из-за этого возникает хроническое воспаление.
Хронический воспалительный процесс в слизистой оболочке кишечника повреждает ДНК клеток, в результате чего в клетках накапливаются генетические мутации. При этом мутации обычно возникают в участках ДНК, ответственных за выживаемость и рост клетки.
Классификация и стадии развития полипа толстой кишки
Классификация полипов толстой кишки по количеству:
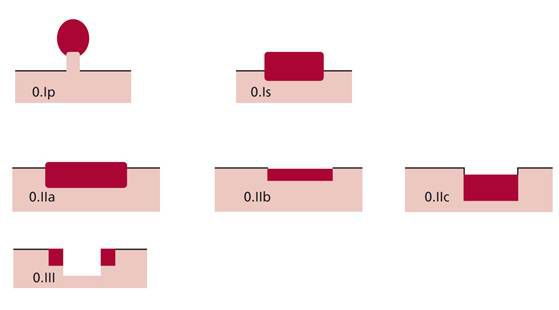
Парижская классификация делит все эпителиальные образования желудочно-кишечного тракта по форме:
Парижская классификация в описании эпителиальных образований толстой кишки позволяет оценивать риск озлокачествления и планировать оптимальный метод удаления:
По микроскопическому типу строения ткани, составляющей полип:
1. Аденомы. Выделяют три гистологических вида:
2. Зубчатые образования. Их так называют из-за характерной «пилообразной» структуры желёз. У зубчатых образований небольшие размеры, они протекают бессимптомно. Выявляются при скрининговой колоноскопии или во время обследования по поводу других заболеваний. Выделяют три основные категории:
3. Ювенильные (гамартоматические) образования. Это врождённые новообразования, которые представляют собой разрастание железистого эпителия и подлежащей соединительной ткани. Встречаются у детей и подростков. Клинически проявляются неустойчивым стулом со склонностью к диарее и периодически возникающими неприятными ощущениями в животе. С течением времени клиническая картина прогрессирует, присоединяется общая слабость и плохой аппетит. Часто течение болезни осложняется толстокишечным кровотечением различной интенсивности. Ювенильные образования обычно не становятся злокачественными.
Осложнения полипа толстой кишки
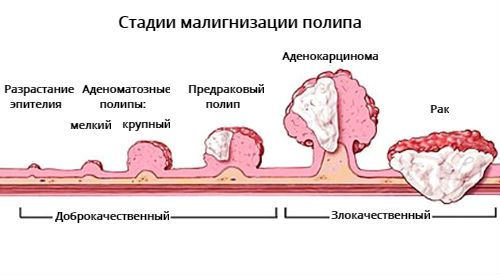
Количество клеток с предраковыми изменениями зависит от размера аденомы: чем больше размер полипа, тем выше вероятность развития в нём злокачественного процесса. Также имеет значение нарушение местного клеточного иммунитета, накопление мутаций в клетках и др. [10] Генетические мутации и показатели местного иммунитета тканей не проявляются клинически, их можно исследовать только в лабораториях.
Когда полип перерождается в рак, пациент может не заметить никаких изменений, но иногда симптомы нарастают:
Предраковый полип отличается от аденокарциномы в полипе и инвазивного рака. В процессе развития аденомы в ней могут появиться клетки с первой, второй и третьей степенью дисплазии, так образуется предраковый полип. При прогрессии дисплазии образуется аденокарцинома, её клетки начинают прорастать через ножку аденомы или стенку кишки т. е. развивается стадия инвазивного рака.
К другим осложнениям можно отнести полную или частичную кишечную непроходимость с появлением запора, вздутия живота, рвоты и других симптомов.
Диагностика полипа толстой кишки
Основными методами диагностики полипа толстой кишки являются анализ кала на скрытую кровь и колоноскопия.
Определение скрытой крови в кале. Исследование выполняется в рамках скрининга колоректального рака и диспансеризации населения в целом. Это наиболее безопасный и простой лабораторный метод диагностики полипов толстой кишки, который основан на определении гемоглобина в кале. Даже минимальные концентрации гемоглобина могут указывать на скрытое, клинически не проявляющееся кровотечение из желудочно-кишечного тракта.
Так как тест может давать ложноположительные и ложноотрицательные результаты, его может оказаться недостаточно для установки диагноза. Чтобы подтвердить или опровергнуть диагноз, нужно провести колоноскопию.
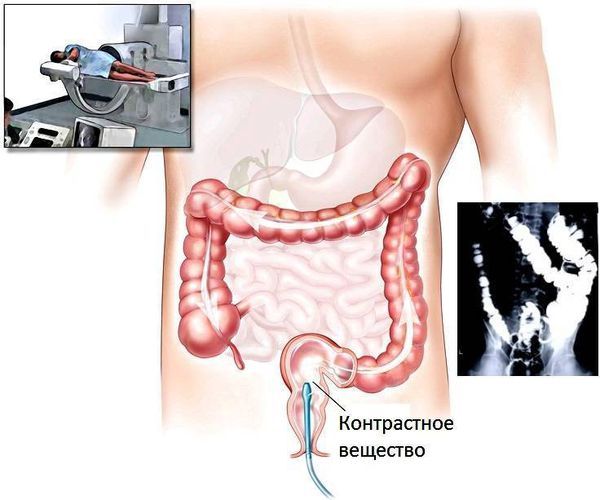
Колоноскопия. Это наиболее информативный метод диагностики полипов толстой кишки. Её рекомендуется делать всем в 45 лет, а если есть факторы риска (полипоз, колоректальный рак у родственников) — раньше. Это инструментальный метод, при котором врач в реальном времени осматривает слизистую оболочку толстой кишки c помощью гибкого эндоскопа. Во время колоноскопии можно детально рассмотреть патологическое образование, взять материал для гистологического исследования или полностью удалить новообразование.
Исследование выполняется после тщательной очистки кишки от содержимого. За 3 – 5 дней до исследования необходимо соблюдать диету с низким содержанием клетчатки. Это значит, что нужно исключить продукты растительного происхождения: фрукты, ягоды, овощи, зелень, злаковые, отруби. Также нужно применять слабительные препараты. Желательно использовать препараты большого или малого объёма (4 или 2 литра раствора) на основе полиэтиленгликоля. Схема приёма может быть двухэтапной или одноэтапной:
В 95 % случаев одной из этих схем достаточно, чтобы очистить слизистую кишки. Стоит лишь учитывать, что двухэтапная схема переносится пациентами легче, так как за один раз нужно принять меньший объём препарата.
Сигмоскопия — исследование, при котором врач осматривает не всю кишку, как при колоноскопии, а только её начальные отделы: прямую и сигмовидную кишку. Имеет такую же точность, как и колоноскопия. Этот метод применяется редко из-за широкого распространения колоноскопии.
Если нет возможности провести колоноскопию, то могут применяться другие методы диагностики:
Лечение полипа толстой кишки
Лечение полипов толстой кишки только хирургическое. Методов лекарственной терапии не разработано.
Чтобы предотвратить развитие колоректального рака, все полипы толстой кишки необходимо удалять. Исключение составляют мелкие гиперпластические полипы в прямой кишке и дистальном отделе сигмовидной кишки (рядом с прямой кишкой).
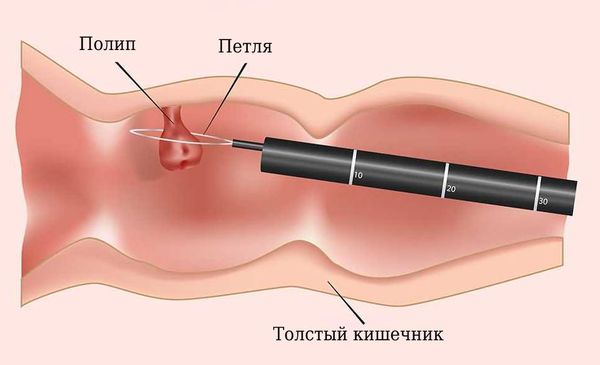
Метод удаления полипов зависит от технического оснащения клиники, подготовки медицинского персонала и особенностей клинического течения заболевания. Эндоскопическая полипэктомия — наиболее рациональный и безопасный метод удаления эпителиальных новообразований толстой кишки. Когда возможности гибкой эндоскопии были не так обширны, полипы удаляли хирургически: вскрывали брюшную полость и кишку, удаляли полип, после чего ушивали разрезы.
Методика удаления полипов зависит от внешнего вида, размеров и гистологического строения:
Все удалённые полипы, независимо от размеров, необходимо извлечь для гистологического исследования.
Рецидивы полипов после удаления могут возникнуть, если размер удалённого полипа более 40 мм, если в процесс вовлечён илеоцекальный клапан, разделяющий тонкую и толстую кишку, или ранее были неудачные попытки резекции.
Осложнения полипэктомии
Прогноз. Профилактика
Прогноз при полипах толстой кишки будет благоприятным, если их вовремя диагностировать и удалить. Без лечения полип может вызвать колоректальный рак.
Полипы толстой кишки растут медленно: обычно рак развивается примерно через 10 лет после образования небольшого полипа толстой кишки. Но если у пациента есть предрасположенность к наследственному неполипозному колоректальному раку, то озлокачествление происходит быстрее.
Полипэктомия не устраняет факторы риска образования новых полипов кишки, но снижает риски возникновения колоректального рака.
Профилактика развития полипов толстой кишки
Первичная профилактика. Чтобы предотвратить развитие полипов толстой кишки, рекомендуется вести здоровый образ жизни:
Также важно проходить скрининг на выявление злокачественных новообразований толстого кишечника:
Пациенты с генетической предрасположенностью к наследственному неполипозному колоректальному раку должны проходить обследование на полипы толстой кишки каждые 1–2 года.
Вторичная профилактика проводится, чтобы как можно раньше диагностировать рецидив и выявить вновь образовавшиеся полипы. Персональные рекомендации могут давать врачи-эндоскописты, онкологи или гастроэнтерологи, но только лечащий врач знает всё о течении заболевания и сопутствующих патологиях конкретного больного, поэтому именно он определяет стратегию наблюдения пациента и время выполнения последующей колоноскопии.
Эпителиальное образование толстой кишки ls типа что это
В червеобразном отростке можно часто встретить метастазы опухолей органов брюшной полости. В случае обсеменения брюшины метастатические узелки располагаются на серозной оболочке, при лимфогенном или гематогенном метастазировании скопления опухолевых элементов чаще обнаруживают неравномерно по периметру отростка, концентрируясь обычно у его ворот. Нередко группы опухолевых клеток обнаруживают в лимфатических щелях и сосудах стенки.
Чаще всего в слизистой оболочке отростка встречают гиперпластические полипы, аналогичные гипернластическим полипам толстой кишки. Гамартомные полипы (ювенильные, Пейтца Егерса) встречают редко. Несколько чаще они обнаруживаются в отростке при диффузном полипозе толстой кишки.
Эндометриоз. В стенке отростков, удаленных у женщин пубертатного возраста, могут встречаться очаги эндомегриоза обычно в субсерозном слое в виде нечетко отграниченных сине-багровых пятен или бляшек. Возможно сочетание с эндометриозом других органов. Гистологическая картина обычно типична для эндомегриоза. Однако в случаях со скудной стромой и полиморфизмом эпителия желез обнаруженные изменения можно принять за метастаз железистого рака, который чаще располагается в наружных слоях отростка.
Эпителиальные опухоли толстой кишки.
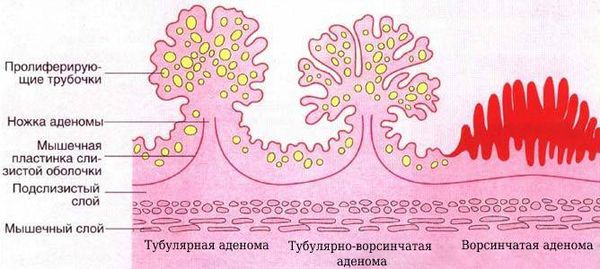
Доброкачественные эпителиальные опухоли толстой кишки до недавнего времени имели множество обозначений: полип, кишечный полип, слизистый полип, ворсинчатый полип, папиллома, ворсинчатая опухоль, железистый полип. Такие термины, как полип или ворсинчатая опухоль, отражают лишь макроскопические особенности опухоли и не несут в себе гистологическое содержание. Гистологическое строение эпителиальной опухоли точнее отражает термин «аденома». Выделяют 3 тина аденом: тубулярную, ворсинчатую и тубулярно-ворсинчатую.
Дифференциальная диагностика различного вида аденом строится на соотношении железистых и ворсинчатых структур.
Тубулярная аденома (железистый полип) — наиболее распространенная доброкачественная опухоль толстой кишки, составляет около 60% всех удаленных аденом. Тубуляриые аденомы имеют ножку или широкое основание, поверхность их гладкая или крупнодольчатая. При микроскопическом исследовании состоят из большого числа округлых или извитых желез, довольно тесно примыкающих друг к другу, и слабо развитой стромы с большим количеством тонкостенных сосудов. В строме обычно отмечают лимфоидную инфильтрацию разной степени выраженности. Дисплазия эпителия тубулярных аденом, как правило, умеренная. Наблюдают определенную зависимость между увеличением размеров аденомы и степенью дисплазии.
Малигнизацию выявляют редко (0,2—2%), особенно низок этот процент в группе аденом диаметром менее 0,5 см.
Ворсинчатые аденомы в отличие от тубулярных имеют большие размеры, превышающие в подавляющем большинстве случаев 1 см. Наряду с полиповидными формами на ножках или на широком основании наблюдают своеобразные стелющиеся («ковровые») ворсинчатые аденомы, занимающие изредка десятки квадратных сантиметров поверхности слизистой оболочки толстой кишки. Обильное выделение слизи (до 1 литра и более), описывавшееся как типичный клинический симптом у больных ворсинчатыми аденомами, всгречается редко даже при крупных опухолях. Микроскопически выявляют многочисленные тонкие ворсинки с заостренными кончиками, прослеживающиеся от верхушек до основания, которое располагается вблизи мышечной мембраны слизистой оболочки. На косых срезах ворсинки выглядят как островки рыхлой соединительной ткани, окруженные эпителием, чего никогда не наблюдают на таких же срезах, проходящих через железистые структуры.
В ворсинчатых аденомах степень дисплазии эпителия выражена обычно значительнее, чем при других формах аденом, так же как и частота малигнизации, составляющая от 24 до 60%. Наряду с этим встречаются ворсинчатые аденомы с высокодифференцированным эпителием, содержащим большое количество бокаловидных клеток.
Второе место по распространенности после тубулярных аденом занимают тубулярво-ворсинчатые аденомы. Поверхность их дольчатая, местами ворсинчатая, они часто располагаются на широком основании. Изредка эти аденомы могут стелиться по поверхности кишки без формирования полипа, что придает им сходство с «ковровыми» ворсинчатыми аденомами. При микроскопическом исследовании железы, составляющие большую часть аденомы, извитые неправильной формы, с наличием сосочков, выступающих над поверхностью полипа и в просвет желез. Встречают кистозно расширенные железы с прорывом скопившейся в них слизи в строму и развитием в этой зоне воспалительной реакции. В редкие случаях обнаруживают плоскоклеточную метаплазию эпителия.
Малигнизация в группе тубулярно-ворсинчатых аденом составляет около 10%. Учитывая, что существует прямая зависимость между нарастанием степени дисплазии эпителия аденом и их малигнизацией, при описании аденом следует отмечать и выраженность дисшшзии. При слабой сгепени дисплазии железы имеют правильную округлую форму, их эпителий располагается в один ряд. Ядра эпителиальных клеток незначительно увеличены, фигуры митоза встречаются редко. В железах много бокаловидных клеток. При значительной (тяжелой) дисплазии наблюдают выраженную структурную и клеточную атинии. Железы имеют неправильную форму с развитием на отдельных участках криброзных структур. Эпителий желез становится псевдомногорядным, что обусловлено увеличением размеров ядер и смещением их (в части клеток в апикальном направлении). Ядра гиперхромные, число фигур митоза может увеличиваться. Бокаловидные клетки встречаются редко или полностью отсутствуют. Из-за плотного примыкания желез друг к другу строма определяется в виде тонких прослоек.
При умеренной дисплазии изменения соответствуют промежуточному положению между описанными группами.
Наиболее важным для патологоанатома вопросом является определение границы между значительной дисплазией и началом рака. По мнению отдельных исследователей, эта стадия должна квалифицироваться как рак in situ. Однако для органов желудочно-кишечного тракта, по утверждению некоторых ведущих специалистов, нет обоснованных критериев, которые позволяли бы отличать рак in situ от значительной дисплазии эпителия аденом, и такие изменения предлагают объединить в одну группу со значительной дисплазией эпителия или выделить их в группу резко выраженной дисплазии. Эти предложения аргументируют еще и тем, что пока опухоль ограничена пределами слизистой оболочки, лимфогенные метастазы практически не возникают.
Рак развивающийся из аденом, но классификации ВОЗ диагностируют в тех случаях, когда обнаруживают прорастание раковых комплексов в мышечную мембрану слизистой оболочки или подслизистую основу. Однако следует иметь в виду, что изредка сходные изменения могут быть обусловлены псевдокарциноматознои инвазией, вызванной травматическим перемещением эпителия в подслизистую основу, например при перекруте ножки полипа. В этих случаях железы, проникающие под эпителий, могут иметь неправильную форму, заполняться слизью, однако выстилающий их эпителий не имеет признаков выраженной дисплазии, а в окружающей ткани часто определяют следы старых или свежих кровоизлияний.
Среди тубулярных и тубулярно-ворсинчатых аденом изредка встречаются опухоли, железы которых выстланы не «темными» дисплазированными всасывающими клетками, характерными для обычных аденом, а секретирующими бокаловидными клетками. Количество и размеры их значительно увеличены, многие клетки имеют сходство с перстневидными, что придает этим аденомам своеобразный «светлоклеточный» характер.
Доброкачественные опухоли прямой кишки
Доброкачественные опухоли прямой кишки – это локальная плюс-ткань, образование которой связано с активным делением клеток слизистой или других слоев органа. Такие новообразования могут создавать механическое препятствие для продвижения каловых масс, а также могут повышать онкологические риски.
Описание заболевания
Доброкачественные опухоли прямой кишки имеют высокую степень дифференцировки, поэтому по строению похожи на нормальные клетки структур прямой кишки. Такие новообразования не метастазируют и не инфильтрируют окружающие ткани. В этом их главные отличия от злокачественных опухолей. Однако в некоторых доброкачественных образованиях на определенном этапе могут возникнуть мутации, которые предрасполагают к развитию рака прямой кишки. Этим и объясняется повышенное внимание проктологов к подобным опухолям.
К тому же, доброкачественные новообразования могут достигать больших размеров и приводить к закупорке просвета кишечника. Так развивается кишечная непроходимость, которая зачастую является показанием к срочной операции. Поэтому важна своевременная диагностика и лечение.
Доброкачественные опухоли прямой кишки по гистологическому строению бывают 3 видов.
В терминальном отделе толстой кишки могут развиваться новообразования неэпителиального происхождения. Это:
Количество доброкачественных новообразований может быть разным. Поэтому выделяют одиночные и множественные опухоли прямой кишки.
Симптомы
Большинство доброкачественных опухолей прямой кишки протекают бессимптомно. И эти поражения выявляются случайно при проведении эндоскопического исследования. Однако небольшая часть этих новообразований может озлокачествляться, что и является наиболее частой причиной возникновения колоректального рака.
Чтобы прогнозировать вероятность злокачественной трансформации, требуется определение степени дисплазии по результатам морфологического анализа. Тяжелая дисплазия в сочетании с размерами опухоли более 1 см ассоциирована с высокой частотой развития рака прямой кишки. Эти риски возрастают, если морфология опухоли представлена преимущественно ворсинчатым компонентом. Канцерогенез связан с определенными мутациями в аденоматозных клетках.
В тех случаях, когда доброкачественные опухоли имеют клиническое проявление, основные симптомы могут быть следующими:
Причины
Основными причинными факторами, приводящими к развитию доброкачественных опухолей прямой кишки, являются:
Доброкачественные опухоли
Толстая кишка
Толстая кишка является следующим за тонким кишечником отделом желудочно- кишечного тракта и подразделяется на слепую кишку, восходящую ободочную, поперечную ободочную, нисходящую, сигмовидную ободочную и прямую кишку.
Длина ободочной кишки 1,5—2 м, диаметр 4—6 см. Стенка толстой кишки представлена продольными мышечными волокнами, которые концентрируются в виде трех параллельных друг другу лент. Ширина каждой из них около 1 см. Они тянутся от места отхождения червеобразного отростка в слепой кишке до начальной части прямой кишки. Кишка как бы гофрируется, образуя выпячивания — гаустры. Внутренний (циркулярный) мышечный слой сплошной. Слизистая оболочка толстой кишки в отличие от тонкой кишки не имеет ворсинок. Подслизистая основа представлена рыхлой соединительной тканью, содержащей основную массу сосудов.
Восходящая ободочная кишка в правом подреберье образует печеночный изгиб и переходит в поперечную ободочную кишку длина которой составляет 50—60 см. В левом подреберье кишка образует левый (селезеночный) изгиб и переходит в нисходящую ободочную кишку. Нисходящая ободочная кишка переходит в сигмовидную ободочную кишку и далее в прямую кишку.
Функции ободочной кишки
Ободочная кишка выполяет:
Аномалии и пороки развития
Полипы и полипоз
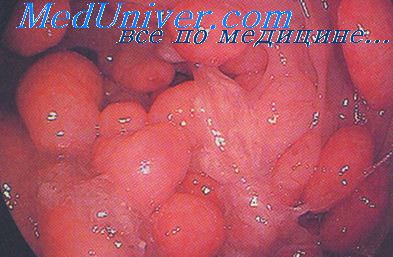
Полипы относят к доброкачественным новообразованиям, исходящим из клеток эпителия толстой кишки, некоторые из них склонны к малигнизации (злокачественному перерождению). Полипы обнаруживают у 10—12 % проктологических больных. При проведении профилактической колоноскопии, — в 2—4 %. У мужчин полипы встречаютя в 2-3 раза чаще, чем у женщин. Полипы могут быть одиночными и множественными. Диаметр колеблется от 0,5 до 2 см, иногда они достигают 3—5 см. Полипы имеющие «ножку» свисают в просвет кишки, реже встречаются полипы на широком основании. Выделяют ювенильные, гиперпластические, аденоматозные (железистые), ворсинчатые полипы, ворсинчатые опухоли, а также множественный полипоз толстой кишки (истинный и вторичный).
Ювенильные полипы
Наблюдаются преимущественно у детей. Чаще поражается слизистая оболочка прямой кишки. Макроскопически полипы имеют вид виноградной грозди, поверхность их гладкая, окраска более интенсивная по сравнению с окружающей неизмененной слизистой оболочкой. Это типичные железисто-кистозные образования, в которых строма преобладает над железистыми элементами. Как правило, ювенильные полипы не малигнизируются.
Гиперпластические (метапластические) полипы
Мелкие (2-4 мм) образования, чаще имеют форму конуса. В них сохраняется нормальное строение слизистой оболочки кишки при значительном увеличении числа желез, за счет чего и создается впечатление об утолщении слизистой оболочки в виде полипа. Малигнизируются очень редко.
Аденоматозные (железистые) полипы
Наблюдаются в 90%. Аденоматозный полип имеет вид опухоли с гладкой поверхностью, округлой формы, располагается на ножке с широким основанием, представляет собой участок гиперплазии слизистой оболочки.. При размере более 2 см, малигнизация полипа встречается в 50% случаев.
Ворсинчатый полип (аденопапиллома)
Полипоз толстой кишки (множественные полипы)
бывает врожденным семейным и вторичным (как результат других поражений толстой кишки, например колит). Частота малигнизации достигает 70% и выше. Полипоз можно рассматривать как облигатный (обязательный) предрак. Врожденный семейный полипоз передается по наследству, поражая нескольких членов семьи. Заболевание обычно выявляют у детей и людей молодого возраста. Полипы могут локализоваться на всем протяжении желудочно-кишечного тракта. Сочетание множественного полипоза толстой кишки с доброкачественными опухолями мягких тканей и костей называют синдромом Гарднера. Сочетание полипоза пищеварительного тракта с пигментными пятнами на слизистой оболочке щек, вокруг рта и на коже ладоней называют синдромом Пейтца-Турена.
Для множественного полипоза толстой кишки характерны боли в животе без четкой локализации, понос, выделение крови и слизи с калом, похудание, анемия. Диагностику заболевания проводят на основании клинических симптомов, анамнестических данных и данных инструментального обследования.
Основным методом лечения полипов толстой кишки является хирургическое удаление полипа или части толстой кишки. Объем определяется на основании анамнеза, данных инструментального обследования и результатов гистологического исследования.