Эутиреоз щитовидной железы что это у ребенка
Эутиреоз
Причины
Симптомы эутиреоза
Несмотря на то, что никаких отклонений в результатах анализов при эутиреозе щитовидной железы не наблюдается, большинство пациентов жалуются на:
Узловой зоб – это наиболее распространенная форма эутиреоза. Он представляет собой выросты в щитовидной железе. Выделяют четыре вида патологии:
Согласно данным ВОЗ, существуют следующие степени УНЗ при эутиреозе:
Когда формируется узловой нетоксический зоб при эутиреозе, пациент отмечает появление новых симптомов:
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика
Диагностика эутиреоза щитовидной железы включает в себя:
Полноценную диагностику и лечение можно пройти в любой современной клинике эндокринологии.
Лечение эутиреоза
Особенности лечения зависят от результатов анализов. В некоторых случаях врачи выбирают выжидательную тактику и не назначают пациенту никаких лекарственных препаратов. Если симптоматика ярко выражена, больной плохо себя чувствует, ему рекомендуется пройти курс традиционного лечения, который предусматривает:
В запущенных случаях может помочь только операция. Показаниями к ней являются:
Чтобы исключить наличие онкологии, хирургическому лечению в обязательном порядке предшествует биопсия.
Осуществлять лечение эутиреоза щитовидной железы народными средствами не следует, но использовать их для поддержки функций эндокринной системы можно. Хорошо влияет на щитовидку настойка, приготовленная из перегородок грецкого ореха. Для ее приготовления нужно залить стакан материала водкой и настаивать на протяжении семи дней. После процедить и принимать по чайной ложке 3 раза в день. Также благотворно влияют на эндокринную систему цикорий и черноплодная рябина.
Опасность
Эутиреоз – это относительно безопасное заболевание, но только до тех пор, пока поддерживается нормальный уровень гормонов в крови. Его быстрое прогрессирование приводит к возникновению узлового зоба, требующего немедленного лечения. Если пустить проблему на самотек, можно столкнуться с тяжелыми последствиями – развитием злокачественного новообразования, сдавливанием трахеи. Тогда щитовидную железу удаляют.
Группа риска
К факторам, способствующим развитию эутиреоза, эндокринологи относят:
Профилактика
Чтобы избежать возникновения эутиреоза щитовидной железы, необходимо следить за поступлением йода в организм, избегать стрессов и сильных эмоциональных переживаний, вести здоровый образ жизни.
Пациенты, у которых диагностирован эутиреоз, должны наблюдаться у эндокринолога и контролировать в динамике состояние щитовидной железы. Каждые полгода им нужно сдавать анализ крови для определения уровня тереотропина и тиреоидных гормонов, ежегодно проходить УЗИ щитовидной железы.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Эутиреоз
Причины
Симптомы эутиреоза
Несмотря на то, что никаких отклонений в результатах анализов при эутиреозе щитовидной железы не наблюдается, большинство пациентов жалуются на:
Узловой зоб – это наиболее распространенная форма эутиреоза. Он представляет собой выросты в щитовидной железе. Выделяют четыре вида патологии:
Согласно данным ВОЗ, существуют следующие степени УНЗ при эутиреозе:
Когда формируется узловой нетоксический зоб при эутиреозе, пациент отмечает появление новых симптомов:
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика
Диагностика эутиреоза щитовидной железы включает в себя:
Лечение эутиреоза
Особенности лечения зависят от результатов анализов. В некоторых случаях врачи выбирают выжидательную тактику и не назначают пациенту никаких лекарственных препаратов. Если симптоматика ярко выражена, больной плохо себя чувствует, ему рекомендуется пройти курс традиционного лечения, который предусматривает:
В запущенных случаях может помочь только операция. Показаниями к ней являются:
Чтобы исключить наличие онкологии, хирургическому лечению в обязательном порядке предшествует биопсия.
Осуществлять лечение эутиреоза щитовидной железы народными средствами не следует, но использовать их для поддержки функций эндокринной системы можно. Хорошо влияет на щитовидку настойка, приготовленная из перегородок грецкого ореха. Для ее приготовления нужно залить стакан материала водкой и настаивать на протяжении семи дней. После процедить и принимать по чайной ложке 3 раза в день. Также благотворно влияют на эндокринную систему цикорий и черноплодная рябина.
Опасность
Эутиреоз – это относительно безопасное заболевание, но только до тех пор, пока поддерживается нормальный уровень гормонов в крови. Его быстрое прогрессирование приводит к возникновению узлового зоба, требующего немедленного лечения. Если пустить проблему на самотек, можно столкнуться с тяжелыми последствиями – развитием злокачественного новообразования, сдавливанием трахеи. Тогда щитовидную железу удаляют.
Группа риска
К факторам, способствующим развитию эутиреоза, эндокринологи относят:
Профилактика
Чтобы избежать возникновения эутиреоза щитовидной железы, необходимо следить за поступлением йода в организм, избегать стрессов и сильных эмоциональных переживаний, вести здоровый образ жизни.
Пациенты, у которых диагностирован эутиреоз, должны наблюдаться у эндокринолога и контролировать в динамике состояние щитовидной железы. Каждые полгода им нужно сдавать анализ крови для определения уровня тереотропина и тиреоидных гормонов, ежегодно проходить УЗИ щитовидной железы.
Влияние щитовидной железы на работу организма
Щитовидная железа – орган эндокринной системы. Находится под гортанью перед трахеей. Имеет форму бабочки – две доли с перешейком между ними. Окружена капсулой.
Тиреоидная ткань – ткань щитовидной железы – состоит из фолликулов – пузырьков, заполненных белком тиреоглобулином. Средний размер здорового органа в норме – 5*6*2 см.
За что отвечает щитовидная железа
Щитовидная железа хранит йод и вырабатывает тиреоидные гормоны трийодтиронин Т3 и тиреоидин Т4 (йодированные производные аминокислоты тирозина), а также гормон кальцитонин. Из фолликулов с током крови эти биологически активные вещества поступают к органам и тканям, где воздействуют на рецепторы клеток-мишеней. Так тиреоидные гормоны влияют на обмен веществ, работу сердечно-сосудистой системы, умственное и физическое развитие, состояние костной ткани.
В частности, они регулируют:
Недостаток тиреоидных гормонов во время беременности у матери может стать причиной недостаточного развития мозга у ребенка.
Нарушения работы
Выработку Т3 и Т4 регулирует тиреотропный гормон гипофиза ТТГ. Работа щитовидки чаще нарушается с возрастом или из-за патологий других органов. При снижении выработки тиреоидных гормонов развивается гипотиреоз. При увеличении синтеза Т3 и/или Т4 диагностируют гипертиреоз, или тиреотоксикоз.
В 70-80 % случаев причины гипертиреоза – патологии щитовидной железы:
Болезнь развивается преимущественно в возрасте 20-50 лет, у женщин в 10 раз чаще, чем у мужчин.
При гипотиреозе замедляется обмен веществ. Состояние в 99 % случаев развивается из-за поражения щитовидки – травматического, лучевого, инфекционного или аутоиммунного, а также из-за дефицита йода в организме или приема некоторых лекарств. У 1 % пациентов причина гипотиреоза – поражение гипоталамуса или гипофиза. Поражения гипофиза сопровождаются повышением уровня ТТГ.
Симптомы недостатка и избытка гормонов щитовидной железы
| Гипотиреоз | Гипертиреоз |
|---|---|
| Замедленный пульс меньше 60 ударов в минуту | Учащенный пульс выше 90 ударов в минуту |
| Ломкость, сухость и выпадение волос | Ранняя обильная седина, истончение ногтей и волос |
| Повышенная зябкость конечностей | Усиленное потоотделение, непереносимость жары |
| Лишний вес на фоне нормального питания | Снижение веса при нормальном питании |
| Снижение аппетита | Повышение аппетита |
| Тошнота, рвота, запоры, чрезмерное газообразование | Рвота, поносы или запоры |
| Повышение уровня холестерина | Нарушения ритма сердца |
| Нарушения менструального цикла | Светобоязнь, пучеглазие, чувство песка в глазах |
| Утомляемость, слабость, сонливость | Утомляемость и мышечная слабость |
| Эмоциональная подавленность | Дрожание рук |
| Сухость кожи, желтушность. | Истончение кожи |
| Отечность конечностей и лица | Нарушения сна |
| Заторможенность мышления и речи | Увеличение щитовидки |
| Снижение артериального давления | Повышение артериального давления |
| Головные боли | Обильные и частые мочеиспускания, сильная жажда |
| Хрипота, отечность гортани, затруднение дыхания и нарушения слуха | Снижение потенции у мужчин и нарушения менструального цикла у женщин |
| Прерывистый сон, бессонница, гипотермия | Беспокойств, чувство страха, повышенная возбудимость и раздражительность, повышение температуры тела |
Гипотиреоз у детей может вызывать необратимые нарушения. Если врожденный гипотиреоз не лечить до 2-х лет, развивается умственная отсталость, кретинизм, карликовость.
У взрослых гипотиреоз может провоцировать вторичные патологии – сахарный диабет, ожирение, гипертонию, болезни почек, сердца и сосудов. Гипертиреоз у взрослых сопутствует остеопорозу, умственным нарушениям, заболеваниям ЖКТ и сердечно-сосудистой системы.
Признаки нарушения работы щитовидной железы
Чтобы заподозрить болезни щитовидной железы на ранних стадиях, рекомендуется ежемесячно проводить самоосмотр. Внешне щитовидки не должно быть видно. Даже незначительное увеличение – повод обратиться к врачу эндокринологу.
Бывает, что размер органа не меняется, но наблюдается резкий набор веса или похудение при обычном питании, плаксивость, увеличение глазных яблок, дрожание пальцев рук и потливость, ощущение кома в горле и затрудненное глотание. При перечисленных проблемах также обратитесь за консультацией к специалисту.
Современные принципы лечения диффузного эутиреоидного зоба
Выбор правильной тактики лечения пациента с диффузным эутиреоидным зобом (ДЭЗ) является одним из самых актуальных вопросов тиреидологии. Это связано с тем, что данная патология щитовидной железы (ЩЖ) занимает внушительное место среди всех тиреоидных забол
Выбор правильной тактики лечения пациента с диффузным эутиреоидным зобом (ДЭЗ) является одним из самых актуальных вопросов тиреидологии. Это связано с тем, что данная патология щитовидной железы (ЩЖ) занимает внушительное место среди всех тиреоидных заболеваний. Консервативное лечение ДЭЗ остается единственным научно обоснованным методом, позволяющим реально уменьшить прогрессирование заболевания и, как следствие, снизить частоту формирования в ЩЖ коллоидных узлов.
Несмотря на то, что терапевтические алгоритмы, используемые при ДЭЗ, известны и определены, существуют проблемы, с которыми практический врач-эндокринолог сталкивается ежедневно, а именно:
Единых подходов к решению этих вопросов в настоящее время не существует. Тем не менее, разработка оптимальных подходов к консервативному лечению ДЭЗ должна быть направлена прежде всего на излечение и/или улучшение прогноза заболевания для каждого конкретного пациента.
Доказано, что хронический дефицит йода приводит к формированию сначала диффузного, а затем и узлового коллоидного зоба. При эутиреоидном зобе существует определенная совокупность морфологических изменений в ЩЖ, итогом которых является увеличение тиреоидного объема и нередко формирование узловых образований. Принимая во внимание полиморфность причин, приводящих к развитию зоба, бывает непросто судить о том, какая именно привела к развитию этого заболевания у конкретного больного. Однако главным звеном патогенеза ДЭЗ служит относительный недостаток тиреоидных гормонов, возникающий в условиях йодного дефицита и приводящий к гиперпродукции тиреотропного гормона (ТТГ) гипофизом с последующей пролиферацией тиреоцитов и накоплением коллоида. В подобной ситуации устанавливается баланс равновесия при повышенной стимуляции ЩЖ ТТГ с сохранением ее гормонпродуцирующей функции и формированием зоба.
Йод играет центральную роль в физиологии ЩЖ. Этот микроэлемент является не только незаменимым субстратом для синтеза тиреоидных гормонов, но также регулятором гормоногенеза и пролиферации тиреоцитов. ЩЖ способна избирательно поглощать йод против градиента концентрации. Движущей силой йодного «насоса» является трансмембранная разность потенциалов за счет различной концентрации ионов Na, создаваемая и удерживаемая К/Na-АТФазой. Йодный насос является по сути натриево-йодным котранспортером.
Все этапы метаболизма йода в ЩЖ регулируются тиреотропным гормоном. Под влиянием ТТГ усиливается захват йода, а также все этапы его органификации: увеличивается активность тиреоидной пероксидазы, ускоряются процессы пиноцитоза, протеолиза, синтеза и секреции тиреоглобулина.
Существуют следующие факторы, в разной степени ответственные за усиление клеточной пролиферации в условиях хронического дефицита поступления йода:
При разработке подходов к лечению ДЭЗ были изучены эффективность различных методов терапии и их влияние на концентрацию йода в ЩЖ.
На сегодняшний день существует три варианта консервативной терапии ДЭЗ:
Монотерапия препаратами йода является этиотропной терапией. В работах последних 10–15 лет показано, что повышение продукции ТТГ или повышение к нему чувствительности тиреоцитов имеет лишь второстепенное значение в патогенезе йоддефицитного зоба. При недостаточном поступлении йода в железу снижается количество йодированных липидов (основных ингибиторов факторов роста), что оказывает мощное стимулирующее воздействие на рост тиреоцитов.
Назначение 100–150 мкг йода хорошо зарекомендовало себя для лечения зоба у детей. Лечебные дозы йода при ДЭЗ у взрослых почти не отличаются от профилактических и составляют 150–200 мкг в сутки, однако эффект терапии препаратом йода у взрослых не всегда является оптимальным.
Наиболее привлекательным с точки зрения достижения быстрого клинического эффекта (уменьшение объема ЩЖ) методом лечения ДЭЗ у взрослых является назначение Эутирокса в дозе, позволяющей достичь целевого уровня ТТГ 0,1–0,4 мМЕ/л. Монотерапия Эутироксом ДЭЗ эффективна, но высока вероятность рецидива зоба после отмены препарата. Существует риск осложнений медикаментозного тиреотоксикоза, есть необходимость подбора дозы, необходимы достаточно частые гормональные исследования.
Тем не менее, назначение тиреоидных гормонов подавляет по принципу обратной связи уровень ТТГ, который является мощным фактором, стимулирующим гипертрофию и гиперплазию тиреоцитов, и оказывает, таким образом, антипролиферативный эффект. Опыт многих клинических наблюдений за пациентами с ДЭЗ, вообще не получавшими лечения, показывает, что естественный ход событий представляет собой продолжающийся более или менее постоянный рост зоба.
В литературе активно обсуждается вопрос о неблагоприятном влиянии терапии тироксином на интратиреоидную концентрацию йода. Известно, что за счет подавления уровня ТТГ происходит снижение захвата йода тиреоцитами. Снижение интратиреоидной концентрации йода на фоне отмены тироксина приводит к быстрому увеличению объема ЩЖ.
Т. е. применение Эутирокса при ДЭЗ ограничено по срокам из-за возможных побочных эффектов, а отмена препарата часто сопровождается дальнейшим ростом объема ЩЖ.
Исходя из этого длительность терапии Эутироксом должна ограничиваться годом, а после отмены препарата в обязательном порядке требуется назначение монотерапии йодидом калия (Йодбаланс).
Целый ряд исследований, в которых сравнивались результаты лечения ДЭЗ йодом, тироксином и их комбинацией, показали, что назначение либо монотерапии препаратом йода (Йодбаланс), либо комбинированное лечение (Йодтирокс) также эффективно позволяют добиться сокращения объема щитовидной железы, как и монотерапия тироксином.
Преимущества комбинированной терапии тироксином и йодом (Йодтирокс) состоят в том, что Йодтирокс воздействует на все патогенетические механизмы формирования зоба. Уменьшение объема зоба более выражено на комбинированной, чем на монотерапии Эутироксом. Реже развивается синдром отмены в отличие от монотерапии Эутироксом.
Таким образом, использование комбинированных препаратов (Йодтирокс), содержащих помимо тиреоидных гормонов определенное количество йода, в виде «стартового препарата» в лечении ДЭЗ вполне оправдано. На фоне применения комбинированных препаратов, в отличие от монотерапии тироксином, не происходит снижения интратиреоидной концентрации йода. Однако в условиях йодного дефицита не произойдет также и повышения концентрации йода в ЩЖ, поскольку уровень ТТГ, который является основным фактором, стимулирующим захват йода тиреоцитами, подавлен в результате назначения тироксина.
Хорошо известно, что высокая частота ДЭЗ среди населения России связана с йодным дефицитом. Назначение профилактических доз йода после отмены базовой терапии Эутироксом или Йодтироксом может предотвратить «синдром отмены», связанный со снижением концентрации йода в ЩЖ.
Напомним, что суточная потребность взрослого человека в йоде составляет 150–200 мкг. Среднее потребление йода в йододефицитных регионах России составляет около 40–80 мкг, а ежедневный дефицит поступления йода в йоддефицитных регионах равен 100–200 мкг.
Подводя итог вышесказанного, можно сделать вывод, что основной целью в лечении йоддефицитного зоба является не только снижение объема ЩЖ, но и поддержание достигнутого результата. Для этого также подойдут препараты йода как в виде монотерапии (Йодбаланс), так и в составе комбинированной терапии с тироксином (Йодтирокс).
Остается вопрос, что же назначать в первую очередь. Исходя из того, что интратиреоидная концентрация йода достоверно сильнее повышается при первоначальном приеме препаратов йода, чем комбинированных с тироксином препаратов, становится понятной целесообразность начала лечения именно с назначения йодидов (Йодбаланс). Тем не менее, при исходно больших размерах зоба (более 40 мл) препаратом выбора для начала лечения может быть Йодтирокс.
Алгоритм терапии диффузного эутиреоидного зоба
При достижении желаемого эффекта от лечения — нормализации объема ЩЖ, лекарственный препарат можно отменить, но рекомендовать обязательное использование в питании йодированной соли и дальнейшее динамическое наблюдение (ежегодное УЗИ ЩЖ).
Литература
Е. А. Трошина, доктор медицинских наук, профессор
ФГУ ЭНЦ, Москва
Подострый тиреоидит
Что представляет собой подострый тиреоидит
Подострый тиреоидит (тиреоидит де Кервена, гранулематозный тиреоидит) — воспалительное повреждение ткани щитовидной железы, сопровождающееся проходящим гипертиреозом с тиреотоксикозом, вероятностью перехода в гипотиреоз, местной и общей реакцией организма. Встречается у лиц обоего пола (чаще у женщин; от 4:1 до 6:1, по данным разных исследований) и всех возрастов (больше после 30-40 лет).
Возникает сезонно (особенно с июля по сентябрь), после инфекции верхних дыхательных путей. Вирусный источник подострого тиреоидита не подтверждён. Подострое воспаление развивается с одной или с двух сторон щитовидной железы, сопровождается болезненными и другими дискомфортными ощущениями в шее, преобладая со стороны поражения железы, а также болями в мышцах, общим недомоганием и усталостью.
Прогноз при правильном лечении благоприятный, восстановительный. Длительность заболевания — от нескольких недель до нескольких месяцев (в некоторых случаях, при отсутствии адекватного лечения, — годы). В сопоставлении с прочими заболеваниями щитовидной железы, подострый тиреоидит возникает относительно редко.
О причинах и механизме развития подострого тиреоидита
Многие источники повторяют мнение о вирусной и аутоиммунной этиологии подострого тиреоидита. Тем не менее, прямых и абсолютных доказательств аутоиммунной и вирусной провокации воспаления в щитовидной железе нет.
Изучение в 2008 г. истории развития подострого тиреоидита у 852 пациентов показало Nishihara E. и соавторам, что «в анамнезе у пациентов не было явной связи с вирусной инфекцией» [1]. Специалисты выразили мнение, что инфекция и аутоиммунный процесс лишь сопровождают воспаление, не оказывая патологического действия.
Различают подострый тиреоидит в результате механической травмы щитовидной железы (очень активной пальпации железы, удара в переднюю область шеи и т.п.) и послеродовый тиреоидит.
По мнению Клиники щитовидной железы доктора А.В. Ушакова, в появлении и развитии подострого тиреоидита абсолютное значение играет раздражающее действие периферической вегетативной нервной системы (пВНС) на щитовидную железу. Именно возбуждение в нервных центрах пВНС может развиваться при любых инфекционных (в т.ч. вирусных) и иных воспалительных заболеваниях верхних дыхательных путей, а также преобладать с одной стороны (правой или левой), в т.ч. поражая не всю долю железы, а её конкретный крупный сегмент, иннервируемый определенной группой нервных клеток.
Очень значительное нервное влияние на участок щитовидной железы приводит к интенсивному перенапряжению и разрушению структуры ткани в месте такого действия. От величины и продолжительности поступления в железу сильных нервных раздражений зависит проявление болезни и её длительность.
Вероятность развития подострого тиреоидита у близких родственников (т.е. генетическая предрасположенность) связана с предрасположенностью к значимому возбуждению групп нервных клеток, прямо связанных с щитовидной железой.
Диагностика подострого тиреоидита
Определение подострого тиреоидита опирается на оценку симптомов и лабораторных данных. Уточняет диагноз ультразвуковое исследование (УЗИ).
В начале болезни анализ крови демонстрирует явления гипертиреоза, вызываемые интенсивным распадом участка ткани в одной из долей щитовидной железы. При этом (в начале болезни) определяется значимое уменьшение ТТГ (менее 0,1 мЕд/л) с увеличением Тиреоглобулина, Т4св. и Т3св. Этот гипертиреоидный период болезни сопровождается признаками тиреотоксикоза, выраженность которых соответствует избытку Т3св. Позже, по мере расхода и выведения щитовидных гормонов из крови, анализ крови показывает явления эутиреоза (ТТГ в норме), переходящего в сторону гипотиреоза (увеличение ТТГ более нормы), а затем вновь — эутиреоз. Все эти состояния гормонального обмена индивидуально проявлены и имеют разную продолжительность для каждого индивидуума.
Важным лабораторным ориентиром в диагностике подострого воспаления щитовидной железы служит оценка скорости оседания эритроцитов (СОЭ). Этот показатель превышает норму, находясь в пределах 40-60 мм/ч (реже до 80-100 мм/ч). Сочетание симптомов боли в области щитовидной железы и увеличение СОЭ указывают на высокую вероятность подострого тиреоидита. Уверенность в диагнозе дают гормональный анализ крови вместе с УЗИ щитовидной железы.
Изменения лимфоцитарной формулы обычно не наблюдается. Тем не менее, некоторые исследователи наблюдали умеренный лейкоцитоз со смещением лейкоформулы влево. Такое обстоятельство может определяться при сопровождении подострого тиреоидита инфекционной патологией, протекающей параллельно с воспалением в щитовидной железе. Например, при инфекционном паротите.
Изыскания диагностической пользы от анализа отношений эозинофилов/моноцитов (3) и Т3св./Т4св. [4, 5] для отличия диффузного токсического зоба (ДТЗ; болезни Грейвса) от подострого тиреоидита оказались мало полезны, т.к. около 40% случаев двух вариантов заболеваний, сопровождающихся тиреотоксикозом очень похожи по особенностям гормонального обмена и, соответственно, данным анализа крови. Симптомы (боль в шее), увеличение СОЭ и УЗИ щитовидной железы — недорогие и точные ориентиры для абсолютной диагностики подострого воспаления щитовидной железы.
Применение сцинтиграфии щитовидной железы, безусловно, помогает оценить выраженность захвата радиофармпрепарата (РФП) в участке поражения, и, таким образом, различить участок гиперпродукции гормонов (при ДТЗ, болезни Грейвсе) от выделения гормонов при разрушении ткани (при подостром тиреоидите). Тем не менее, применение сцинтиграфии для дифференциальной диагностики в большинстве случаев тиреоидита не показано.
При этом заболевании также нет абсолютных показаний к пункционной биопсии, которая применялась в научных целях и служила ранее (до широкого применения УЗИ) для различия с другими заболеваниями железы. Безусловно, цитологическое исследование биоптата из участка воспаления имеет характерные особенности [6], но это исследование может помочь в случае дифференциальной диагностики с узловым и злокачественным процессами щитовидной железы при затруднении в зрительной оценке при УЗИ.
Ультразвуковая диагностика подострого тиреоидита
Состояние ткани щитовидной железы при её подостром воспалении имеет типичную ультразвуковую картину. При УЗИ в серой шкале участок с воспалением и повреждением ткани выглядит как гипоэхогенный (т.е. темный) участок (рисунки 1 и 2). В допплеровском режиме (ЦДК или ЭДК) в участке поражения кровоток не заметен (в связи с разрушением ткани и проникновением клеток иммунной системы — лимфоцитов). Пиковая систолическая скорость кровотока (ПССК) в верхних щитовидных артериях меньше 50 см/с [7]. Диффузное увеличение доли или всей ЩЖ встречается не всегда.
В Клинике щитовидной железы доктора А.В. Ушакова определены закономерные УЗ-признаки подострого тиреоидита при УЗИ, указывающие на связь с пВНС:
1. Участок поражения обычно занимает крупный или средний сегмент(ы) доли ЩЖ. Поэтому располагается преимущественно продольно.
2. Относительно характерно одностороннее развитие воспаления (в правой или левой доле ЩЖ).
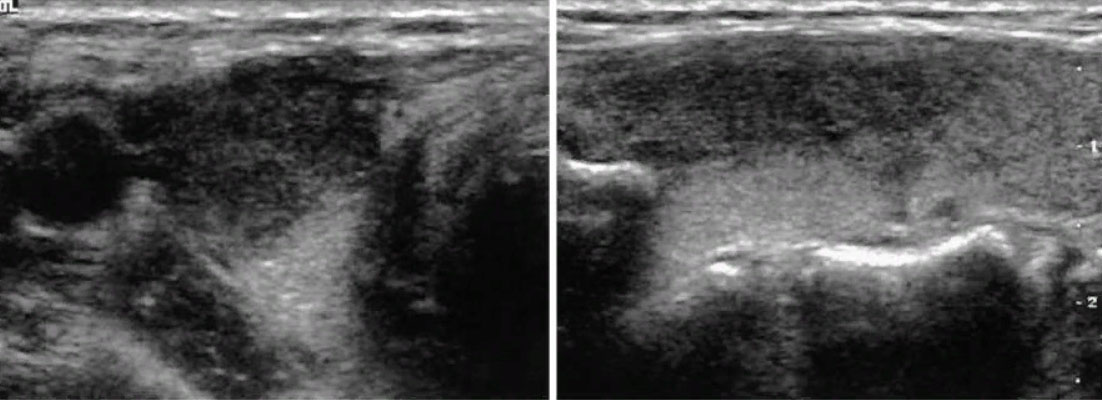
Рисунок 1. Подострый тиреоидит. Виден гипоэхогенный участок в правой доле щитовидной железы, занимающий продольное положение, соответственно крупному сегменту доли (краниально-вентральному) [8].
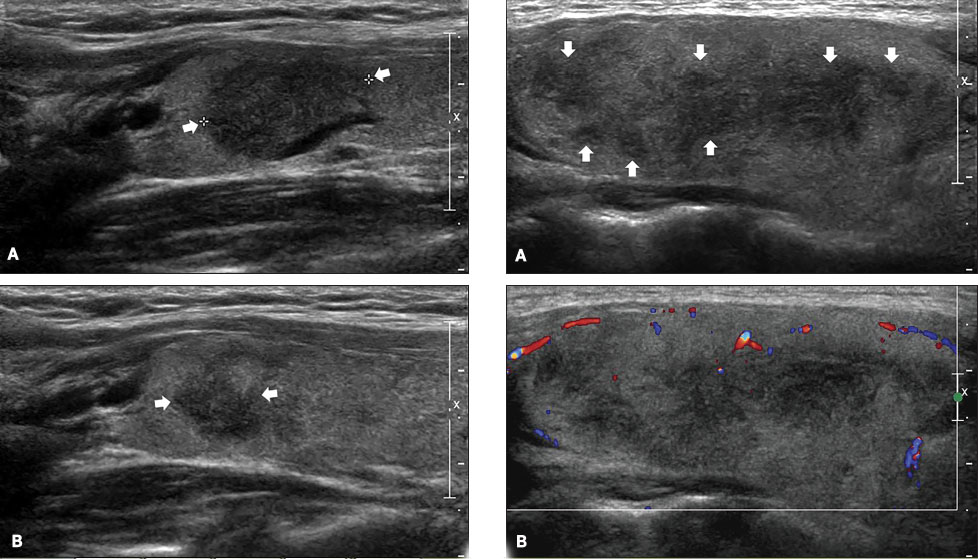
Рисунок 2. Подострый тиреоидит. Два пациента (справа и слева). В долях щитовидной железы (ЩЖ) видны гипоэхогенные (темные) участки — места воспалительного разрушения в средних сегментах долей (каждый сегмент показан стрелками).
Слева: А. До лечения в доле заметен большой сегмент ЩЖ с очень значительной гипоэхогенностью (признак разрушения ткани ЩЖ, с проникновением и последующим развитием иммунных клеток — лимфоцитов).
В. Через 11 дней после лечения видно, как уменьшился сегмент и стал менее гипоэхогенным (лимфоцитами были удалены разрушенные и изменённые элементы ткани). Определяются близлежащие средние сегменты, окружённые гипоэхогенными контурами (сосудами).
Справа: А. Разной величины средние сегменты доли ЩЖ с зонами разрушения.
В. В допплеровском режиме ЦДК кровоток в пораженных сегментах ЩЖ не определяется [9].
Представленные примеры ультразвуковых проявлений подострого тиреоидита в ткани ЩЖ ориентируют в главном. Видно, что поражаются отдельные части (сегменты) железы. Это указывает на отсутствие повсеместного поражения железы вирусом или инфекцией (с током крови), и нацеливает на основу болезни — раздражающее влияние на участки долей со стороны групп очень значительно возбужденных нервных клеток пВНС (каждым сегментом в железе руководит определённая группа нервных клеток пВНС).
Симптомы подострого тиреоидита
Основное клиническое проявление — это сильная боль, которая обычно локализуется в передней части шеи и может распространяться к челюсти, в область уха или грудную клетку. Кроме того, часто присутствуют болезненность щитовидной железы при пальпации и небольшой диффузный зоб (увеличение объёма щитовидной железы). В начале болезни боли могут преобладать с одной из сторон, переходить с одной стороны шеи на другую, уменьшаться и усиливаться.
Общие начальные симптомы подострого тиреоидита включают мало выраженную лихорадку, усталость, слабые тиреотоксические явления. Температура тела увеличивается до субфебрильных значений (37-37,9°С) 38°С или более. Могут определяться слабость, недомогание, потливость, раздражительность. В зависимости от выраженности воспаления в железе и прочих клинически индивидуальных обстоятельств и лечебных условий, продолжение первой фазы болезни может занимать от нескольких дней или недели до 1,5 месяца.
Следующая фаза может быть связана с явлением гипотиреоза. Она сопровождается нормализацией температуры, уменьшением дискомфорта и прекращением боли в шее, мышечной слабостью.
При неадекватном лечении возможны обострения, с возобновлением боли и прочих симптомов.
Лечение подострого тиреоидита
В острую фазу заболевания показано назначение препаратов, уменьшающих перенапряжение сердечно-сосудистой системы от избытка гормонов щитовидной железы. С этой целью могут применяться бета-блокаторы. Доза этих препаратов зависит от выраженности гипертиреоза и тиреотоксикоза. Чем больше превышает норму Т4св., Т3св. и чем больше частота пульса, тем больше доза.
Ошибочно при подостром тиреоидите назначать тиреостатические препараты (Тирозол, Пропицил, Мерказолил). Дело в том, что при воспалительном разрушении участка щитовидной железы содержащиеся в нём гормоны сразу попадают в кровь, вызывая тиреотоксикоз. На щитовидные гормоны в крови тиреостатические препараты не влияют. Эти средства способны лишь затормозить образование гормонов внутри неповрежденной железы.
С момента определения субклинического диагноза и до ликвидации активного воспаления (включая его признаки – симптомы боли и дискомфорта в шее, увеличение СОЭ) показано применение нестероидных противовоспалительных препаратов (НПВС). Уместны инъекции и свечи. Применение таблетированных форм этих средств должно быть кратковременным и индивидуально осторожным (следует избегать раздражения слизистой желудка и пр.).
Основное влияние НПВС не сводится к подавлению боли, а несёт прямое седативное влияние на периферическую вегетативную нервную систему (пВНС), раздражающую определенные участки (сегменты) щитовидной железы. Важен выбор препарата и индивидуальный контроль результата лечения.
Важным компонентом являются физиотерпевтические мероприятия, нацеленные на центры пВНС. Особое дополняющее лечебное действие оказывают местные медикаментозные блокады нервной системы.
Ошибочным является шаблонное назначение всем подряд стероидного препарата Преднизолон. Особенно в максимальной дозе и многонедельно. Применение прямой гормональной помощи показано в случаях со значительно выраженным и продолжающимся тиреоидитом, при условии отсутствия восстановления при адекватно проведенном комплексе негормонального лечения.
Даже улучшение, достигнутое длительным и высокодозированным применением Преднизолона, может перейти в обострение, если в лечении не применяется достаточное влияние на основу болезни – центры активизации пВНС, связанные с щитовидной железой.
При отсутствии достоверных признаков злокачественности (при сопутствующем злокачественном узле) показаний к операции при подостром тиреоидите нет.
Литература
1. Nishihara E, Ohye H, Amino N, Takata K, Arishima T, Kudo T, Ito M, Kubota S, Fukata S, Miyauchi A. Clinical characteristics of 852 patients with subacute thyroiditis before treatment. Intern Med. 2008; 47:725–729.
2. Rachel Desailloud and Didier Hober Viruses and thyroiditis: an update Virol J. 2009; 6: 5.
3. Izumi Y, Hidaka Y, Tada H, Takano T, Kashiwai T, Tatsumi KI, Ichihara K, Amino N. Simple and practical parameters for differentiation between destruction-induced thyrotoxicosis and Graves’ thyrotoxicosis. Clin Endocrinol (Oxf). 2002 Jul;57(1):51-8.
4. Chutintorn Sriphrapradang, Adikan Bhasipol Differentiating Graves’ disease from subacute thyroiditis using ratio of serum free triiodothyronine to free thyroxine Ann Med Surg (Lond) 2016 Sep; 10: 69–72.
5. Xinxin Chen, Yulin Zhou, Mengxi Zhou, Qinglei Yin, Shu Wang Diagnostic Values of Free Triiodothyronine and Free Thyroxine and the Ratio of Free Triiodothyronine to Free Thyroxine in Thyrotoxicosis Int J Endocrinol. 2018; 2018: 4836736.
6. Rachna Lamichaney, Mingma Sherpa, Deepak Das, Chumila Thinley Bhutia, Sabina Laishram Fine-Needle Aspiration of De Quervain’s Thyroiditis (Subacute Granulomatous Thyroiditis): A Cytological Review of 20 Cases J Clin Diagn Res. 2017 Aug; 11(8): EC09–EC11.
7. Xiaolong Zhao, Lili Chen, Ling Li, Yao Wang, Yong Wang, Linuo Zhou, Fangfang Zeng, Yiming Li, Renming Hu, Hong Liu Peak Systolic Velocity of Superior Thyroid Artery for the Differential Diagnosis of Thyrotoxicosis PLoS One. 2012; 7(11): e50051.
8. Sun Young Park, Eun-Kyung Kim, Min Jung Kim, Byung Moon Kim, Ki Keun Oh, Soon Won Hong, Cheong Soo Park Ultrasonographic Characteristics of Subacute Granulomatous Thyroiditis Korean J Radiol. 2006 Oct-Dec; 7(4): 229–234.
9. Yoo Jin Lee, Dong Wook Kim Sonographic Characteristics and Interval Changes of Subacute Thyroiditis J Ultrasound Med 2016; 35:1653–1659.
10. Assim A. Alfadda, Reem M. Sallam, Ghadi E. Elawad, Hisham AlDhukair, Mossaed M. Alyahya Subacute Thyroiditis: Clinical Presentation and Long Term Outcome Int J Endocrinol. 2014; 2014: 794943.
11. S. A. Peter Painful subacute thyroiditis (de Quervain’s thyroiditis). J Natl Med Assoc. 1992 Oct; 84(10): 877–879.