гранулема на ноге что это
Лечение КОЛЬЦЕВИДНОЙ ГРАНУЛЕМЫ – Рекомендации Британской ассоциации дерматологов (перевод и адаптация проф. Святенко)
Какова цель этой статьи?
Эта статья была написана, чтобы помочь Вам больше узнать о кольцевидной гранулеме. Она расскажет Вам, что это такое, что ее вызывает, что можно сделать по этому поводу, и где Вы можете узнать об этом больше.
Что такое кольцевидная гранулема?
Кольцевидная гранулема – редкое состояние кожи, которое чаще поражает детей и молодых людей, но может возникать у людей любого возраста. Вдвое чаще встречается у женщин, чем у мужчин. Причина этого неизвестна.
Она обычно представляет собой группу небольших твердых узелков на коже, которые сливаются в характерные кольцеобразные (кольцевые) участки. Они обычно встречаются только на одном или двух участках тела, часто поражая костные области, такие как тыльная часть рук, ноги, локти или лодыжки.
Что вызывает кольцевидную гранулему?
Кольцевидная гранулема вызвана воспалением в глубоком слое кожи. Причина, по которой происходит эта реакция, неизвестна.
Кольцевидная гранулема безвредна, не влияет на общее состояние здоровья, не является инфекционной или заразной и не обусловлена аллергией. Некоторые типы кольцевидной гранулемы бывают связаны с диабетом, но крайне редко.
Является ли кольцевидная гранулема наследственной?
Каковы симптомы кольцевидной гранулемы?
В большинстве случаев кольцевидная гранулема не имеет никаких симптомов или может вызывать легкий зуд. На ощупь кожа может быть истонченной.
Как выглядит кольцевидная гранулема?
Существует несколько типов кольцевидной гранулемы. Наиболее распространенной является локализованная (типичная) кольцевидная гранулема.
Она характеризуется телесными, розовыми или фиолетовыми пятнами, узелками которые обычно появляются только на одном или двух участках тела. Папулы (узелки) могут появляться в любом месте, но обычно развиваются на костных участках, таких как задняя часть рук, ноги, локти или колени. Лицо, как правило, не поражается. Обычно кольца бывают небольшие по размеру, а затем медленно растут до 2,5-5 см в диаметре.
По мере увеличения они становятся более плоскими, а иногда более фиолетовыми по цвету, а затем постепенно исчезают. Иногда кольцевидная гранулема может развиться в более распространенную сыпь, называемую диссеминированной кольцевидной гранулемой, но это происходит менее чем в 1 из 10 случаев.
Как можно диагностировать гранулему?
Диагноз кольцевидной гранулемы ставится по характерному внешнему виду кожи. В некоторых случаях, особенно в менее распространенных типах, можно взять биопсию кожи (иссечение небольшого образца кожи под местной анестезией) и посмотреть под микроскопом в лаборатории, чтобы поставить диагноз. Также может быть проведен анализ крови на сахар.
Можно ли вылечить гранулему?
Нет, но более чем в половине случаев, она очистится в течение двух лет. Однако это невозможно точно предсказать в каждом конкретном случае.
Как можно лечить гранулему?
К сожалению, нет эффективного лечения.
Решение обычно принимается в зависимости от подтипа кольцевидной гранулемы. Поскольку локализованная (типичная) кольцевидная гранулема ограничена только несколькими местами и имеет тенденцию к самопроизвольному улучшению со временем, лечение обычно не требуется.
Стероидное лечение
Криотерапия
Доказательства лечения обобщенной кольцевидной гранулемы ограничены, поскольку нет идеального лечения. Сообщалось, что в отдельных случаях помогает лечение ультрафиолетовыми лучами и мощными лекарствами, такими как стероидные таблетки, антибиотики, противомалярийные препараты, изотретиноин, циклоспорин и дапсон, но для подавляющего большинства пациентов использование этих препаратов не оправдывает пользы в снятии симптомов кольцевидной гранулемы, поскольку все они имеют значительные побочные эффекты.
Самостоятельный уход
Вы не можете сделать многое для того, чтобы повлиять на развитие кольцевидной гранулемы. В настоящее время нет данных о том, оказывает ли влияние диета. Средства маскировки кожи могут помочь скрыть поврежденные участки.
Будьте здоровы и привлекательны!
Обращайтесь только к профессионалам.
Используйте при изучении информации о вашей проблеме только данные доказательной медицины, такие, как приведены в этой статье.
Пиогенная гранулема
Пиогенная гранулема – это доброкачественное новообразование кожи или слизистых оболочек сосудистой природы. Внешне представляет собой округлое образование (папулу) диаметром до 1,5 см ярко-красного, вишневого или черно-коричневого цвета. Объем опухоли заполнен мелкими сосудами и капиллярами, окруженными соединительной тканью. Поверхность легко травмируется и обильно кровоточит. Если уплотнение не подвергается обратному развитию самопроизвольно, показано хирургическое лечение (электро-, крио- или лазеркоагуляция).
Этиология заболевания до конца не изучена. Предположительно развивается как реактивный процесс на месте микротравм.
В 75% случаев рост узла начинается на неизмененной коже. Микротравмы, которые могут привести к появлению, часто остаются незамеченными пациентом. Помимо пальцев и слизистой полости рта, папулы могут появиться на коже лица, тыле кистей, ладонях, шее, груди, верхней части спины. У беременных уплотнения образуются преимущественно на слизистой десен верхней челюсти, внутренней поверхности губ. Максимальный диаметр – 1,5 см, средний – 6 мм. Имеет округлую или дольчатую форму, насыщенный цвет за счет большого количества сосудов, широкое основание, реже — короткую ножку. По консистенции мягкая, эластичная. Поверхность папулы легко травмируется, часто эрозирована или покрыта корками, может быть окружена белой каймой отслоившегося эпителия. Узел безболезненный, т.к. не имеет нервных окончаний. Дискомфорт вызывает наличие выступающего образования на руках, шее, плечах и других частях тела, которое цепляется за одежду, предметы, дает обильное кровотечение при повреждении. Достигнув определенного размера, папула начинает постепенно уплотняться за счет активного развития соединительнотканных прослоек вплоть до полного фиброза. Тромбозы, запустевание сосудов приводят к очаговым некрозам пиогенной гранулемы. При устранении причинного фактора образование может исчезнуть самостоятельно. Обратное развитие гранулемы может занять несколько месяцев.
Диагностика
Определить вид новообразования врачу помогает внешний осмотр, дерматоскопия, данные гистологического исследования. Решающее значение в диагностике имеют внешний вид узла, его микроскопическое строение, а также другие данные, которые помогают поставить точный диагноз: скорость роста новообразования, наличие провоцирующих факторов, эффективность проводимого ранее лечения, сопутствующие заболевания. Ценную информацию позволяют получить:
Подготовка к операции
Лечение этого заболевания сводится к удалению новообразования.
Мы проводим операцию в том случае, если ребенок полностью здоров. Чтобы убедиться в этом, потребуется пройти стандартную предоперационную подготовку, которая направлена на:
Важна и психологическая подготовка ребенка: объясните малышу, что операция необходима для его здоровья, а мы обеспечим максимально комфортные условия его пребывания в клинике.
Анестезиолог обсуждает с родителями возможные средства обезболивания.
Операция
Специалисты нашего центра понимают, что любая операция, даже самая незначительная – это стресс для ребенка. Для уменьшения дискомфорта в период восстановления наши хирурги отдают предпочтение малоинвазивным вмешательствам. Это позволяет снизить риск повреждения нервных окончаний, сосудов и других структур во время манипуляции, позволяя существенно уменьшить болевые ощущения для ребенка.
В нашем медицинском центре применяют электрокоагуляцию, как способ оперативного лечения пиогенной гранулемы. Данный способ позволяет удалить патологически измененные ткани быстро, с минимальной кровопотерей. При помощи электрода уплотнение отсекается от поверхности кожи в основании. Полученный фрагмент ткани отправляется на гистологию.
Реабилитационный период
«Хирургия одного дня» позволяет пациенту покинуть клинику уже через несколько часов после операции. Это время родители со своим ребенком пребывают в комфортной палате, рассчитанной на полноценный отдых.
В месте проведения манипуляции остается ранка округлой формы, покрытая плотной темной корочкой. Под ней создаются оптимальные условия для эпителизации. Корочку нельзя удалять до полного заживления ранки, иначе есть риск развития рубца. Это единственное ограничение послеоперационного периода.
Прогноз
В случае установленного и подтвержденного диагноза пиогенной гранулемы прогноз для жизни и выздоровления благоприятный. Регресс уплотнения без лечения наблюдается в каждом втором случае. Хирургическая операция дает полное излечение, однако всегда существует риск рецидива. Молодая папула может появиться на том же месте, где располагался удаленный узел. Упорное течение требует более внимательного отношения к причинным факторам появления пиогенной гранулемы, их устранения по мере возможности. Способы профилактики ввиду отсутствия точных данных об этиологии заболевания не разработаны; следует избегать травмирования кожи и слизистых, своевременно лечить дерматозы.
Кольцевидная гранулема
Кольцевидная гранулема – это хроническое доброкачественное заболевание кожи, клинически проявляющееся кольцевидно расположенными папулами (узелками), а патоморфологически – гранулематозным воспалением.
Этиология и эпидемиология. Причина заболевания неизвестна, 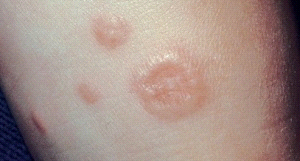
Клинические проявления. Мелкие плотные узелки, слегка возвышающиеся над уровнем кожи группируются в кольца или полукольца разной величины, чаще в виде множественных фигур. Центральная часть колец несколько западает. Элементы имеют цвет нормальной кожи, иногда с бледно-розовым, серовато-красным оттенком. Преимущественная локализация — тыльная поверхность кистей и стоп, часто около суставов. У детей нередко наблюдается атипичная локализация — на лице, туловище, ягодицах. Очаги поражения могут быть как единичными, так и множественными. В некоторых случаях кожный процесс может носить распространенный и генерализованный характер. Кольцевидная гранулема обычно не имеет чешуек (шелушения) на поверхности и субъективно не беспокоит.
Кольцевидная гранулема может проявляться в виде подкожных очагов (чаще встречается у детей), представляющих собой плотные узлы, безболезненные при пальпации. Типичная локализация — передняя поверхность голеней, пальцы кистей и волосистая часть головы. Кожа над узлами не изменена.
Диагностика. Диагноз кольцевидной гранулемы обычно устанавливается на основании данных клинической картины, но может быть подтвержден при биопсии кожи.
Лечение. Обычно используют сильнодействующие топические (местные) кортикостероиды, препараты такролимуса. Иногда лечение не требуется, может наблюдаться спонтанный регресс высыпаний. У больных с более распространенными или беспокоящими высыпаниями можно ускорить регресс путем наружного применения активных местнодействующих кортикостероидов под окклюзионную повязку на ночь. Есть сообщения об успешности использования ПУВА-терапии (терапия псораленом с облучением ультрафиолетом А), изотретиноина, дапсона и циклоспорина в лечении распространенного заболевания. В публикациях последних лет появились указания на эффективность ингибиторов ФНО-альфа (например, инфликсимаба, адалимумаба), импульсного и эксимерного лазеров и фракционного фототермолиза при лечении диссеминированных и резистентных высыпаний.
Поставить правильный диагноз, определить необходимый объем обследования, а также назначить адекватную терапию при кожных заболеваниях, Вам помогут специалисты СПб ГБУЗ КВД №4.
Гранулема
Гранулема (в переводе с латыни означает «зернышко») – это очаг воспаления, который характеризуется образованием своеобразных узелков размерами до 3 см.
Гранулемы могут возникать практически во всех тканях и органах. Они могут быть как одиночными, так и множественными. Им подвержены и взрослые, и дети. Гранулема не представляет собой отдельное заболевание, но встречается при многих болезнях, поэтому относиться к ней нужно со всей серьезностью.
Содержание:
Причины возникновения гранулемы
Причины возникновения данного вида образований могут быть различными, основные из них:
В механизме возникновения гранулемы можно выделить 4 стадии:
Виды гранулемы
В зависимости от причины возникновения гранулемы разделяют на:
Кроме того, выделяют следующие виды гранулем:
Симптомы гранулемы
Так как большинство гранулем не являются самостоятельным заболеванием, симптомы могут быть разнообразными, и зависят от того, на фоне какой патологии они появились. Иногда первые признаки могут оставаться незамеченными.
Выглядят воспаленные узелки сначала, как яркие красные пятна. Далее появляется розовая папула. В большинстве случаев гранулема не сопровождается дискомфортом. Часто она может самостоятельно пропадать и вновь появляться.
Узелки могут возникать на коже, мышцах, на стенках сосудов, костях, зубах, слизистых оболочках, внутренних органах. Довольно распространенной является гранулема пупка, которая появляется на месте удаления пуповины. Она может возникать и у взрослых, вследствие ношения пирсинга.
В зависимости от локализации поражения симптомы будут различаться:
Диагностика гранулемы
Спровоцировать появление воспаленных узелков может большое количество заболеваний. Чтобы определить причину их возникновения, врач проводит осмотр пациента, изучает жалобы и анамнез болезни, затем назначает дополнительные обследования. В их спектр могут входить:
Методы лечения гранулемы
Для каждого типа заболевания показана специальная терапия, поэтому лечением гранулемы нельзя заниматься самостоятельно. Для терапии воспалительных узелков инфекционного происхождения используют соответствующие лекарственные препараты, действие которых направлено на возбудителя инфекционного заболевания. Из медикаментозных препаратов могут применяться антибиотики, иммуномодуляторы, витамины.
Иногда прибегают к лучевой терапии, крио- и химиотерапии. Возможно также хирургическое удаление гранулем. Одним из наиболее эффективных методов считается лазеротерапия.
Лечение гранулемы лучше начинать на самых ранних этапах развития заболевания. Иногда курс лечения может продолжаться до нескольких лет. Очень важно придерживаться диеты, питание пациента должно быть полноценным и сбалансированным.
Последствия гранулемы
Прогноз гранулемы благоприятный при своевременном обращении к специалисту. Если же вовремя не начать лечение воспалительного процесса, он может привести к таким осложнениям, как:
Кольцевидная гранулема
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ КОЛЬЦЕВИДНОЙ ГРАНУЛЕМОЙ
Шифр по Международной классификации болезней МКБ-10
L92.0
ОПРЕДЕЛЕНИЕ
Кольцевидная гранулема – доброкачественное заболевание кожи, клинически проявляющееся кольцевидно расположенными папулами, а патоморфологически – гранулематозным воспалением.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Общепринятой классификации не существует.
Этиология и патогенез
Причина заболевания неизвестна. Предполагается полиэтиологичность дерматоза, при этом определенная роль отводится хронической инфекции (туберкулез, ревматизм, хронические инфекции респираторной системы), саркоидозу, эндокринным нарушениям, сахарному диабету (чаще при генерализованной форме заболевания), длительному приему лекарственных средств (витамин D). Иногда обнаруживают связь с аутоиммунным тиреоидитом. Провоцирующую роль в возникновении кольцевидной гранулемы может играть травма. Описана ассоциация кольцевидной гранулемы с проведением туберкулиновой кожной пробы и вакцинацией БЦЖ. Вирусные инфекции (ВИЧ-инфекция, вирус Эпштейна-Барр, вирус простого герпеса и вирус ветряной оспы) также могут способствовать развитию заболевания. Кольцевидная гранулема, ассоциированная с иммунодефицитом (ВИЧ-инфекция, состояние после трансплантации печени), чаще бывает генерализованной. В настоящее время рассматриваются следующие механизмы развития дерматоза:
1. Микроангиопатии, приводящие к деградации соединительной ткани.
2. Первичный дегенеративный процесс в соединительной ткани с ответной гранулематозной реакцией.
3. Лимфоцитарно-опосредованная иммунная реакция, активизирующая макрофаги.
Заболеваемость кольцевидной гранулемой оценивается в 0,1–0,4% от общего количества пациентов с дерматологической патологий.
Клиническая картина
Cимптомы, течение
С учетом клинической картины заболевания выделяют следующие формы заболевания:
— локализованная кольцевидная гранулема;
— глубокая (подкожная) кольцевидная гранулема;
— диссеминированная кольцевидная гранулема;
— перфорирующая кольцевидная гранулема.
Локализованная кольцевидная гранулема является самой распространенной формой заболевания и наблюдается преимущественно у детей (90% случаев заболевания) и лиц молодого возраста. Локализованная кольцевидная гранулема характеризуется появлением мелких (0,1–0,5 см в диаметре), плотных, гладких полушаровидных, слегка уплощенных блестящих дермальных узелков розоватого цвета или цвета нормальной кожи, расположенных в типичных случаях кольцевидно или группами в виде полукольца на тыльной поверхности кистей, стоп, голеней, предплечий (60% – на кистях и руках, 20% – на стопах и голенях). Реже встречается поражение периорбитальной области и волосистой части головы. Диаметр очагов постепенно увеличивается, составляя 1–5 см и более. В центральной части очага кожа нормальная или слегка синюшная. Периферический край очага составляют соприкасающиеся узелки. Субъективные ощущения отсутствуют. Очаги могут частично разрешаться или рецидивировать на том же месте. Эпидермис не поражается. При папулезной форме узелки располагаются изолированно друг от друга.
Глубокая кольцевидная гранулема характеризуется подкожным расположением узелков. Наблюдается практически исключительно у детей в возрасте до шести лет и проявляется в виде единичных или множественных глубоких дермальных или подкожных узелков на голенях, предплечьях, локтях, тыльной стороне кистей, пальцах и на волосистой части головы. Может поражаться также периорбитальная область, обычно верхнее веко. Узелки на конечностях обычно подвижные, хотя могут быть связаны с фасциями, на волосистой части головы – всегда плотно соединены с надкостницей. После проведенного хирургического лечения могут наблюдаться рецидивы.
Диссеминированная кольцевидная гранулема характеризуется множественными очагами высыпаний на различных участках тела. Эта форма встречается примерно у 15% больных кольцевидной гранулемой, редко у детей. Большинство больных находятся в возрасте старше 50 лет. По всему телу наблюдаются группы папул, узелков и пятен цвета кожи или фиолетового оттенка, но чаще всего поражаются дистальные участки конечностей и туловище. В этих случаях высыпания множественные, рассеянные или сливающиеся, что может придавать очагам сетчатый характер, но без значительной склонности к кольцевидному расположению. Отмечается полиморфизм высыпаний. Типичным признаком является симметричность. Эта форма заболевания имеет хроническое рецидивирующее течение, редко разрешается спонтанно и более резистентна к терапии, чем локализованная форма.
Перфорирующая кольцевидная гранулема составляет около 5% от всех случаев заболевания. Обычно наблюдается на тыльной стороне кистей или пальцев, но может быть просто травматическим вариантом локализованной кольцевидной гранулемы. Как минимум 50% таких больных – дети или лица молодого возраста. Высыпания представлены папулами, сливающимися в крупные бляшки и имеющими пробку в центре, при надавливании на которую выделяется желатиноподобное содержимое; затем образуются корки и очаги с пупковидным вдавлением в центре. Позднее могут развиваться атрофические рубцы.
Диагностика
Диагноз кольцевидной гранулемы основывается на данных клинической картины, однако в ряде случаев (подозрение на диссеминированную и глубокую форму заболевания) необходимо патоморфологическое исследование биоптатов кожи.
При патоморфологическом исследовании в верхнем и среднем слоях дермы наблюдаются хронические инфильтраты и гранулематозное воспаление, очаги некробиоза соединительной ткани, окруженные частоколом гистиоцитов; гигантские многоядерные клетки. При перфорирующей форме наблюдаются очаги дегенерации коллагена под эпидермисом с проникновением некробиотических масс через эпидермис. В очагах, существующих продолжительное время, могут появляться многочисленные Т-лимфоциты и фибробласты. Воспалительный инфильтрат представлен в основном активированными Тh1-лимфоцитами. Туберкулоидная реакция гигантских клеток нетипична. Иногда на открытых воздействию солнца очагах кольцевидной гранулемы наблюдается дегенерация эластических волокон. Отложения IgG и СЗ вокруг кровеносных сосудов в дерме указывает на возможность развития иммунокомплексного васкулита.
По показаниям назначаются консультации других специалистов: терапевта (при назначении физиотерапевтического лечения обязательна), эндокринолога, инфекциониста, оториноларинголога, фтизиатра.
Дифференциальный диагноз
Дифференциальная диагностика кольцевидной гранулемы проводится с липоидным некробиозом, который развивается преимущественно у лиц среднего возраста, нередко имеющих нарушения углеводного обмена. При липоидном некробиозе высыпания локализуются преимущественно на голенях.
Мелкоузелковый саркоидоз характеризуется высыпаниями синюшно-буроватого цвета с локализацией на лице. Заболевание чаще возникает у взрослых. Характерен феномен запыленности при диаскопии. Типичные очаги кольцевидной гранулемы отсутствуют.
Для высыпаний при красном плоском лишае характерна полигональность, блеск и фиолетовый оттенок. Субъективно больных беспокоит выраженный зуд.
Также заболевание дифференцируют со стойкой возвышающейся эритемой, высыпания при которой чаще локализуются вокруг крупных суставов. Узелки более многочисленны, большего размера, имеют островоспалительный характер, более плотную консистенцию, без выраженной тенденции к кольцевидной группировке. Сыпь отличается большей стойкостью.
Ревматоидные узелки чаще локализуются в области крупных суставов, большей величины, залегают более глубоко, болезненны при надавливании. Характерны наличие артрита, изменения острофазных показателей крови, наличие общей симптоматики (слабость, недомогание, лихорадка).
Лечение
— регресс высыпаний;
— отсутствие рецидивов.
Общие замечания по терапии
При планировании терапии следует учесть тенденцию кольцевидной гранулемы к спонтанному разрешению. Примерно в 75% случаев очаги спонтанно регрессируют в течение 2 лет. Хотя частота рецидивов достигает 40%, новые очаги также могут исчезать самопроизвольно.
При необходимости проводят коррекцию углеводного обмена, лечение сопутствующей патологии (очагов хронической инфекции, туберкулеза, сахарного диабета).
Препаратами выбора при локализованной кольцевидной гранулеме являются топические глюкокортикостероиды. В случае диссеминированного поражения кожи вместе с топической терапией назначаются системные препараты или фототерапия.
Показания к госпитализации
Отсутствуют.
Схемы лечения
Медикаментозная терапия
Наружная терапия
1. Глюкокортикостероидные препараты (D) [1]:
— гидрокортизона 17-бутират, крем, мазь 0,1% 1 раз в сутки вечером в течение 14 дней, далее 1 раз в 2 дня в течение 2–3 недель
или
— алклометазона дипропионат, крем, мазь 0,05% 1 раз в сутки вечером в течение 14 дней, далее 1 раз в 2 дня в течение 2–3 недель
или
— бетаметазона дипропионат, крем, мазь 0,025%, 0,05% 1 раз в сутки вечером в течение 14 дней, далее 1 раз в 2 дня в течение 2–3 недель
или
— бетаметазона валерат, крем, мазь 0,1% 1 раз в сутки вечером в течение 14 дней, далее 1 раз в 2 дня в течение 2–3 недель
или
— метилпреднизолона ацепонат крем, мазь, эмульсия 0,1% 1 раз в сутки вечером в течение 14 дней, далее 1 раз в 2 дня в течение 2–3 недель
или
— мометазона фуроат, крем, мазь, лосьон 0,1% 1 раз в сутки вечером в течение 14 дней, далее 1 раз в 2 дня в течение 2–3 недель
или
— клобетазола пропионат, крем, мазь 0,05% 1 раз в сутки вечером в течение 14 дней, далее 1 раз в 2 дня в течение 2–3 недель.
Немедикаментозная терапия
Криотерапия (D) 1 раз в 7–10 дней, на каждый очаг по 3–5 процедур. При этом обрабатывают всю поверхность небольших очагов и активные края более крупных очагов (диаметром более 4 см). Возможны временные побочные эффекты (боль, образование пузыря и местный отек) и продолжительные осложнения (очаговая гипопигментация и периферическая гиперпигментация) [5].
Особые ситуации
Лечение беременных
Отсутствуют данные о лечении кольцевидной гранулемы у беременных. При возникновении подобных клинических ситуаций разрешены к использованию методы местной терапии:
1. Местное применение токоферола ацетата (витамин Е) (С) 2 раза в сутки, из них 1 раз под окклюзией, в течение 2 недель [7].
2. Криотерапия (D) 1 раз в 7–10 дней, на каждый очаг по 3–5 процедур [5].
Требования к результатам лечения
Разрешение высыпаний.
ПРОФИЛАКТИКА
Методов профилактики не существует.
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Кольцевидная гранулема»:
1. Зиганшин Олег Раисович – заведующий кафедрой дерматовенерологии ГБОУ «Южно-Уральский государственный медицинский университет» Минздрава России, главный врач ГБУЗ «Челябинский областной клинический кожно-венерологический диспансер», профессор, доктор медицинских наук, г. Челябинск
2. Самцов Алексей Викторович – заведующий кафедрой кожных и венерических болезней ФГБВОУ ВПО «Военно-медицинская академия им С.М. Кирова», доктор медицинских наук, профессор, г. Санкт-Петербург.
3. Ковалев Юрий Николаевич – профессор кафедры дерматовенерологии ГБОУ «Южно-Уральский государственный медицинский университет» Минздрава России, доктор медицинских наук, г. Челябинск
4. Лысенко Ольга Васильевна – профессор кафедры дерматовенерологии ГБОУ «Южно-Уральский государственный медицинский университет» Минздрава России, доктор медицинских наук, г. Челябинск
5. Кудревич Юлия Валерьевна – доцент кафедры дерматовенерологии ГБОУ «Южно-Уральский государственный медицинский университет» Минздрава России, кандидат медицинских наук, г. Челябинск
6. Летяева Ольга Ивановна – ассистент кафедры дерматовенерологии ГБОУ «Южно-Уральский государственный медицинский университет» Минздрава России, кандидат медицинских наук, г. Челябинск
7. Вандышева Мария Александровна – ассистент кафедры дерматовенерологии ГБОУ «Южно-Уральский государственный медицинский университет» Минздрава России, г. Челябинск
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для широкого обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.


