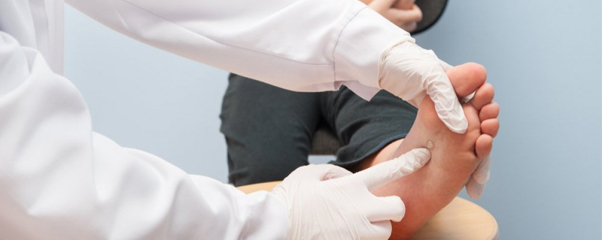
грибок стопы как выглядит и чем лечить
Микозы стоп
Авторы: врач, к. м. н., Юдинцева М. С., m.yudintseva@vidal.ru
врач, к. м. н., Толмачева Е. А., e.tolmacheva@vidal.ru
врач, научный директор АО «Видаль Рус», Жучкова Т. В., t.zhutchkova@vidal.ru
Раньше грибковые заболевания стоп были настолько распространены, что лишь немногие могли избежать заражения. К счастью, начиная с 60-70 годов, стали доступны лекарственные препараты, которые действительно излечивали пациентов, а не просто приносили облегчение. Однако до сих пор микоз стоп остаётся самым распространенным грибковым заболеванием кожи, за ним по распространенности следует стригущий лишай.
Наиболее часто поражаются складки кожи между пальцами ног и поверхность стопы (особенно подошвы), однако в редких случаях могут быть вовлечены даже кисти рук. Появление заболевания на руках объясняется в основном не непосредственным инфицированием, а действием циркулирующих в кровяном русле токсинов грибов. С другой стороны, при расчесывании подошв микроорганизмы оказываются под ногтями пальцев рук, откуда могут быть перенесены на другие части тела, в т.ч. и на кожу головы. Этот наиболее простой и обычный путь распространения инфекции обязательно должны учитывать люди, подверженные микозам. К группе риска относятся спортсмены и люди, которые часто посещают бассейны и общественные души, лица, не соблюдающие основные правила гигиены.
Причины
Микозы стоп вызываются несколькими видами паразитических грибов. Эти микроорганизмы в изобилии имеются на полу в бассейнах и банях, а также в общественных душах при спортивных комплексах. Человек, который ходит в подобных местах босиком, просто напрашивается на заражение.
Ношение чужих ботинок и совместное использование полотенец и других гигиенических средств – это второй распространенный способ передачи инфекции.
Если человек однажды перенес грибковое заболевание, то повторное заражение происходит очень легко.
Рост грибка поддерживает отсутствие правильной гигиены ног: надевание носков и ботинок на влажные ноги, повторное использование грязных носков, недостаточное проветривание обуви между её использованиями.
Cимптомы
Микоз стоп проявляется весьма разнообразно. Первыми признаками грибкового заболевания может быть появление трещин, болезненных или зудящих пузырьков, опрелостей, огрубение кожи типа натоптышей. Затем пораженные участки кожи размягчаются, белеют и начинают хлопьями отшелушиваться. Иногда вследствие бактериального инфицирования уже имеющиеся пузырьки превращаются в гнойники или язвочки.
Ощущение зуда и жжения является практически постоянным симптомом микоза, иногда пациенты жалуются на боль и неприятный запах ног.
Что можете сделать Вы
При появлении признаков грибковой инфекции необходимо проконсультироваться у дерматолога. Именно врач должен назначить лечение. Мы просто приводим общие рекомендации и советы.
Постарайтесь защитить членов своей семьи от заражения. Для этого объясните им, что теперь в квартире нельзя ходить босиком, особенно это касается ванной комнаты. Если у вас есть такая возможность, пользуйтесь не ванной, а душевой кабиной. После принятия душа обязательно обработайте ванну или поддон душевой кабины, а также пол в ванной комнате дезинфицирующим средством.
Ежедневно перед сном, мойте стопы обычным мылом в тёплой воде, следите, чтобы при этом кожа не сильно размокала и размягчалась. Салфеткой соберите и сотрите все отпавшие кусочки кожи, при этом следите, чтобы ни один из них не попал вам под ногти.
Используя туалетную бумагу или фен, тщательно высушите ноги, особенно между пальцами. Потом нанесите противогрибковый крем (если волдыри лопаются или сочатся) или мазь (если поражённые участки сухие). Продолжайте лечение в течение четырёх недель даже в том случае, если внешние проявления исчезнут раньше.
Если кожа сильно воспалена, воздержитесь от использования противогрибкового крема или мази. Утром используйте присыпку. Если противогрибковая присыпка также вызывает раздражение, возьмите присыпку на основе крахмала или талька. Хорошо также ежедневно засыпать этот порошок в обувь.
Помните, что противогрибковые кремы и мази сами по себе оказывают раздражающий эффект, и наносить их можно только на сухую кожу. Если ноги склонны к потливости, обувь не следует носить, пока лекарство не впиталось.
Носите хлопчатобумажные носки, предпочтительно белые, каждый день надевайте чистые. При стирке замочите носки в растворе хлорного отбеливателя (а не в мыльном) или прокипятите в течение 10 минут. Этим вы убьете грибки на вашей одежде. В противном случае излечение практически невозможно, так как постоянно будет возникать повторное заражение. Обувь также следует подвергать дезинфекции при помощи противогрибковых аэрозолей и затем оставлять на пару дней для проветривания (желательно на солнце).
При поражении кистей рук не используйте противогрибковые средства до тех пор, пока вам не проведено исследование кожи и не поставлен диагноз. Так как если микроорганизмов там нет, противогрибковые средства будут неэффективны. Когда заболевание на ступнях пройдет, исчезнут и проявления на руках.
Лечение
Что может сделать врач
При необходимости врач может назначить сильнодействующее и специфическое лекарство, а также выписать рецепт порошковой смеси для приготовления дезинфицирующего раствора для ног.
В тяжелых случаях могут посоветовать использовать комбинированную терапию, включающую также физиотерапевтические процедуры, а также прием препаратов внутрь.
В случае появления вторичной бактериальной инфекции (она проникает в кожу через трещины и ранки) врач назначит вам антибиотики для местного или системного применения.
Профилактические меры
Соблюдайте гигиену: никогда не ходите босиком, особенно в общественных душах и раздевалках, ежедневно надевайте свежие носки, предварительно вымыв и тщательно высушив стопы и межпальцевые промежутки, хорошо проветривайте обувь в перерывах между использованием.
Обязательно принимайте душ до и после плавания в бассейне, одевайте резиновые тапочки, как только вы вышли из воды. Кроме того, вы можете проконсультироваться с врачом о применении различных профилактических средств.
Эпидермофития стоп
Заражение происходит в банях, душевых, на пляжах, спортивных залах, при пользовании чужой обувью и другими предметами домашнего обихода, загрязненными элементами гриба.
В патогенезе заболевания существенное значение имеют анатомо-физиологические особенности кожи стоп, усиленное потоотделение, изменение химизма пота, обменные и эндокринные отклонения, травмы нижних конечностей, вегетодистонии. Возбудители в течение длительного времени могут находиться в сапрофитирующем состоянии, не вызывая активных клинических проявлений. Эпидермофития стоп имеет несколько клинических форм, каждая из которых может сочетаться с поражением ногтей.
Симптомы и течение
Процесс чаще всего начинается в межпальцевых промежутках, преимущественно между наиболее тесно прилегающими 4 и 5 пальцами. При ощущении легкого зуда на дне межпальцевой складки появляется полоска набухшего и слегка шелушащегося эпидермиса. Через 2-3 дня здесь возникает маленькая трещинка, выделяющая небольшое количество серозной жидкости. Иногда роговой слой отпадает, обнажая поверхность розово-красного цвета. Заболевание, постепенно прогрессируя, может распространиться на все межпальцевые складки, подошвенную поверхность пальцев и прилегающие части самой стопы. Просачивающаяся на поверхность серозная жидкость служит прекрасным питательным материалом для дальнейшего размножения грибков.
При поступлении грибков через нарушенный роговой покров в глубже лежащие части эпидермиса процесс осложняется экзематозной реакцией. Появляются многочисленные, сильно зудящие, наполненные прозрачной жидкостью пузырьки, которые местами сливаются и эрозируются, оставляя мокнущие участки.
Процесс может перейти на тыльную поверхность стопы и пальцев, подошву, захватывая ее свод до самой пятки. Заболевание, то ослабевая, то опять усиливаясь, без надлежащего лечения и ухода может тянуться долгие годы. Нередко при этом происходит осложнение вторичной пиогенной инфекцией: прозрачное содержимое пузырьков становится гнойным, воспалительная краснота усиливается и распространяется за границы поражения, стопа делается отечной, движения больного затруднены или невозможны из-за резкой болезненности; могут развиваться и последующие осложнения в виде лимфангоитов, лимфаденитов, рожи и пр.
Всасывание аллергенов (грибков и их токсинов) является сенсибилизирующим фактором для всего организма, повышает чувствительность кожного покрова, на нем может появиться аллергического характера сыпь. Она чаще наблюдается на кистях (ладонях). Образуются резко ограниченные эритематозные диски, усеянные большим количеством мелких пузырьков с прозрачным содержимым, которые лопаются, обнажая эрозивную, мокнущую поверхность, окруженную ширящимся ободком из набухшего и отслаивающегося эпидермиса. Грибков в этих поражениях обычно не находят.
Эпидермофития стоп начинается преимущественно летом. Повышенная потливость, недостаточное обсушивание межпальцевых промежутков после купания способствуют внедрению грибка.
Поражение ногтей при микозах стоп наблюдается в основном на 1 и 5 пальцах, начинаясь обычно со свободного края. Ноготь утолщен, имеет желтоватую окраску и зазубренный край. Постепенно развивается более или менее выраженный подногтевой гиперкератоз.
Лечение
Особое внимание надо обращать на тщательную обработку очагов поражения.
Эффективность лечения зависит не столько от выбора фармакологического препарата, сколько от правильного, последовательного их применения в соответствии с характером воспалительной реакции.
Профилактика
Предусматривает, во-первых, дезинфекцию полов, деревянных настилов, скамеек, тазов, шаек в банях, душевых, бассейнах, а также дезинфекцию обезличенной обуви; во-вторых, регулярные осмотры банщиков и лиц, занимающихся в плавательных бассейнах, с целью выявления больных эпидермофитией и раннего их лечения; в-третьих, проведение санитарно-просветительной работы. Населению необходимо разъяснять правила личной профилактики эпидермофитии: ежедневно мыть ноги на ночь (лучше холодной водой с хозяйственным мылом), тщательно их вытирать; не реже, чем через день, менять носки и чулки; не пользоваться чужой обувью; иметь для бани, душа, бассейна собственные резиновые сандалии или тапочки.
Для закаливания кожи подошв рекомендуется хождение босиком по песку, траве в жаркое время года.
Микоз стоп (грибок). Симптомы, диагностика и лечение грибка стопы.
1. Что такое микоз стоп и как можно заразиться?
Микоз стоп – это самая распространенная на сегодняшний день грибковая инфекция кожи. Есть три основных типа микоза стопы, или грибка на ногах, грибка стопы, как его еще называют. И каждый тип локализуется на разных частях стопы и выглядит по-своему.
Как можно заразиться грибком стопы?
Микоз стоп вызывается грибком, который растет на или в верхнем слое кожи. Грибок лучше всего размножается в теплых и влажных местах. Например – в области между пальцами ног. Грибок стопы очень легко распространяется. Достаточно коснуться пальцев или ног зараженного человека, чтобы тоже заболеть с большой вероятностью. Но чаще всего заражение грибком происходит, когда люди ходят босиком по загрязненным поверхностям вблизи плавательных бассейнов или в раздевалках того же бассейна, спортзала и других похожих объектов. Грибок после этого может остаться и в вашей обуви, особенно если эта обувь очень узкая и воздух не может циркулировать вокруг ног.
Если вы коснулись какого-то предмета, на котором есть грибок, после этого вы тоже можете стать его распространителем и заразить других людей. Причем даже если вы заразите других, это не означает, что вы обязательно заразитесь сами. Врачи не знают, почему так происходит, но предрасположенность к заражению грибком на ногах у всех разная. А если вы уже болели микозом, есть высокая вероятность заразиться снова.
2. Симптомы грибка
Симптомами микоза ног может быть жжение и зуд в коже между пальцами. Кожа может шелушиться и на ней появляются трещины. Другие симптомы грибка стоп могут различаться в зависимости от того, какой тип микоза у Вас диагностирован.
3. Диагностика микоза
Для диагностики грибка стопы врачу, как правило, достаточно осмотреть пациента и изучить историю болезни (симптомы, ранее перенесенные заболевания). Если грибок на ногах имеет нехарактерный вид, либо не поддается лечению, врач может взять образец кожи или ногтя для исследования на грибок.
Не все проблемы с кожей на ногах являются микозом, или грибком стоп. Если вы подозреваете, что у вас грибок, но раньше его у вас никогда не было, на самом деле есть смысл обратиться к хорошему врачу-дерматологу.
4. Лечение заболевания
Для лечения грибка стопы обычно бывает достаточно специальных лосьонов, кремов или спреев. В серьезных случаях для лечения грибка на ногах врач может выписать и рецептурные таблетки или местные средства. Лечиться от грибка нужно именно столько, сколько говорит врач. Это будет гарантией того, что вылечить грибок полностью действительно удалось. Помимо общего лечения микоза стоп обязательно нужно, чтобы ноги были чистые и сухие. Грибку для роста необходимы теплые влажные места.
Для профилактики микоза и повторного появления грибка стоп стоит пользоваться собственной специальной обувью, когда вы ходите в спортзал, бассейн и подобные места. Для того, чтобы сохранить сухость ног, можно использовать тальк или специальные средства. Сандалии или не очень узкая обувь обеспечат необходимую циркуляцию воздуха и отвод влаги.
Микоз или грибок ногтей и кожи: виды, последствия отсутствия лечения
Грибки: виды, локализация
Дерматофиты. Наиболее часто встречаются Trichophyton rubrum и Trichophyton mentagrophytes var. interdigitalе. 5,6 В 60-80 % именно в активности T. rubrum кроется причина поражения кожи кистей и ног. Примерно в 16-25 % возбудителями болезни выступают T. mentagrophytes var. interdigitalе. 6 Они же вместе с T. rubrum в 90 % случаев приводят к инфекционным проблемам с ногтями. 6
Вы ознакомились с видами грибков, узнали, что для болезни характерно широкое распространение, а причины её возникновения многообразны. Как она даёт о себе знать в разные периоды, в чём заключается опасность для человека?
Чем опасен грибок?
Если говорить о ногтевой пластине, то на ранней стадии грибок иногда проявляется в малозаметном изменении края ногтя, появлении мелких белых точек, а затем — белых полосок. Пластина может деформироваться, становиться жёсткой, ребристой. Болезнь также проявляется в покраснении, шелушении вокруг ногтя. 5 На запущенной стадии иногда происходит его утолщение, изменение цвета ногтевой пластины, она может разрушаться, крошиться. 5
Если кожные заболевания, вызванные грибками, локализуется на стопах, то на начальной стадии может наблюдаться едва заметное шелушение между пальцами и на подошвах ног. Иногда возникает межпальцевая трещинка. На следующей фазе шелушение распространяется на сгибательную поверхность и примыкающие участки, захватывает всю стопу. 5
Грибок ногтей и кожи на ногах, руках, а также на других частях тела — неприятная болезнь. 2 Что нужно делать при обнаружении её признаков? Не занимайтесь самолечением — обратитесь к специалисту, он проведёт обследование и назначит необходимую терапию.
Факты и мифы
Грибок ногтя
Если вы заметили, что изменился цвет, форма или структура ваших ногтей или они стали хрупкими, вы могли стать жертвой грибковой инфекции. 7 Грибок вызывает примерно половину всех заболеваний ногтей. 7 Многие из тех, кто страдает от грибка ногтей, сталкиваются также с инфекцией кожи стоп, получившей название «стопа атлета». Инфекция может поразить кожу вокруг ногтей, так как грибок имеет способность распространяться с ногтей на кожу и наоборот. 7
Факты
Грибок чаще поражает ногти на ногах,
чем на руках 7
Это происходит по той простой причине, что мы носим обувь — ноги чаще оказываются во влажной среде, без доступа воздуха. 5,7
Мужчины чаще женщин страдают
от грибка ногтей 9
Вероятной причиной называют то, что мужчины чаще ходят босиком, особенно в местах, где повышен риск заражения, таких как спортивные раздевалки, 9 но точного объяснения этому не дано. 8
Онихомикоз чаще встречается у людей
старшей возрастной группы
Согласно эпидемиологическим данным, 20% всех пациентов с грибком ногтя — это лица в возрасте 40–60 лет и около 50% — 70 лет и старше. 10
Считается, что этому способствуют медленный рост ногтевых пластинок, нарушения периферического и магистрального кровообращения у лиц пожилого возраста. 5
Городские жители
чаще болеют
Это объясняется тем, что в городах люди носят плотную тесную обувь, которая может являться благоприятной средой для развития заболевания. 5
Не так много людей страдает
от грибка ногтей
На самом деле проблема гораздо более распространена, чем может показаться. Каждый десятый житель развитых стран как минимум раз в жизни сталкивался с грибковой инфекцией. 11
Это не слишком серьезная
проблема
Несмотря на то, что проявления инфекции в основном безболезненны, при отсутствии лечения она может обернуться неприятными последствиями:
Если красить ногти, инфекция пройдет
Использование декоративного лака для ногтей не поможет вам избавиться от грибка. Наоборот, нанося лак на зараженные ногти, вы можете только усугубить проблему. 12, 14
Это признак нечистоплотности
Это не так, ведь грибковой инфекцией можно заразиться в спортивных раздевалках и душевых. Заразиться может любой, кто ходит босиком в общественном бассейне или носит одну пару обуви несколько дней подряд. 12
Грибок кожи
Столкнувшись с грибком, вы можете испытать значительный стресс. Но можете быть уверены — вы не одиноки. Люди страдают от микозов гораздо чаще, чем вы думаете. «Стопой атлета» называют поражение кожи между пальцев ног, 15 и многие встречались с этой проблемой хотя бы раз в жизни. 16 Рекомендуется бороться с грибком кожи, так как он имеет способность распространяться на ногти, что может привести к развитию заболевания на ногтях. 15-16
Факты
Грибок кожи передается при контакте
и при совместном пользовании вещами
Источником инфекции могут служить зараженные обувь, носки. Пользуйтесь такими вещами строго индивидуально. 15,17
В некоторых местах риск заразиться
выше
Вероятность заразиться повышается при посещении спортзалов, бассейнов и других мест, где есть общественные раздевалки. 15,17
Некоторые люди генетически
предрасположены к грибковым
заболеваниям кожи
Это действительно так, и те, кто имеет предрасположенность, должны соблюдать дополнительные меры для предотвращения заражения. 5,18
В 8 из 10 случаев грибок кожи
провоцирует грибок ногтей
Важно как можно скорее обратиться к специалисту и начать лечение, чтобы предотвратить возможное развитие заболевания. 19
Грибок поражает только
кожу стоп
Грибковые инфекции могут распространяться и на другие части тела — кожу рук и ног. 19
«Стопа атлета» — проблема, касающаяся
только тех, кто занимается спортом
Может поразить любого человека. Это распространенная инфекция, с которой может столкнуться каждый, особенно при ношении тесной обуви, заставляющей ноги потеть. 20
Частое посещение душа может
предотвратить микоз стоп
Это неправда. На самом деле посещение общественной душевой в спортивном зале или бассейне повышает шансы заразиться. 5,17
Если с инфекцией удалось справиться,
проблема больше не вернется
Даже после курса лечения грибок может вернуться, если не предпринимать профилактические меры. Так, следует всегда поддерживать кожу сухой и чистой. 15,17
Данный сайт принадлежит АО «Сандоз» и является официальным источником информации о бренде Экзодерил ®
АО «Сандоз», 125315 Москва, Ленинградский проспект, дом 70
тел. +7 (495) 660-75-09
www.sandoz.ru
© 2021 Sandoz. Рег. номера: П N011273/02, N011273/01, ЛП-003919
МНН: нафтифин (Экзодерил ® ), аморолфин (Экзоролфинлак ® )
RU2001792933
НЕ ЗАНИМАЙТЕСЬ САМОЛЕЧЕНИЕМ. ПРИ ПОЯВЛЕНИИ ВОЗМОЖНЫХ ПРИЗНАКОВ ГРИБКА ОБРАТИТЕСЬ К СПЕЦИАЛИСТУ
Онихомикозы
Рассмотрены этиология онихомикозов стоп, клиническая картина заболевания, типы поражений и стадии процесса, методы диагностики онихомикоза, подходы к лечению различных форм заболевания, критерии излеченности. Выделены особенности терапии онихомикоза у дет
Онихомикоз (греч. onyx, onychos — ноготь, mykes — гриб) — инфекционное поражение ногтевой пластинки, вызываемое патогенными или условно-патогенными грибами [1, 3, 8].
Этиология онихомикозов стоп (по данным зарубежной литературы) [11, 16]:
1) дерматомицеты рода Trichophyton — 76,9–91,3%;
2) Candida albicans — 0,7–8,3%;
3) плесени недерматомицетные — 8–14% (Scopulariopsis, Scytalidium, Acremonium, Fusarium);
4) прочие — 0,5%.
.jpg) |
| Рис. 1. Дистально-латеральный нормотрофический онихомикоз |
Этиология онихомикозов кистей:
1) дерматомицеты — 36,4%;
2) Candida spp. — 44,5%;
3) плесени — 16,5%;
4) прочие — 0,4%.
Частота ассоциаций возбудителей онихомикоза стоп [11, 16]:
1) два вида дерматомицетов — 38,1%;
2) дерматомицет + дрожжи — 13,5%;
3) дерматомицет + плесень — 12,3%;
4) дрожжи + плесень — 11,2%;
5) сочетание трех и более видов грибов — 8–10%.
.jpg) |
| Рис. 2. Онихолизис при нормотрофическом типе поражения |
Поражение ногтя одним видом гриба встречается в 75% случаев, двумя видами — в 15,8%, тремя видами — в 8,6%.
Клинически онихомикоз представлен следующими типами поражений, которые являются также и стадиями процесса [1, 3, 8]:
1) краевое поражение — самая ранняя стадия микоза при экзогенном заражении, когда имеются едва заметные поражения ногтей в области свободного края в виде узких желто-серых полосок и отдельных узур;
.jpg) |
| Рис. 3. Нормотрофический онихомикоз и тотальная лейконихия |
2) нормотрофический тип (рис. 1, 3) — представляется в виде полос и «секторов» поражения ногтевых пластинок без их утолщения и подногтевого гиперкератоза, с выраженной ломкостью, желто-серым цветом, иногда с онихолизисом, серозным отделяемым из-под ногтя. При поражении ногтя со свободного края говорят о дистальной форме поражения, при локализации в боковых отделах ногтевой пластинки — о латеральной;
3) гипертрофический тип (рис. 5) — возникает при длительном существовании нелеченного или плохо леченного онихомикоза; гипертрофируется в начале не сама ногтевая пластинка, а развивается подногтевой гиперкератоз (онихауксис); утолщение самого ногтя свидетельствует о многолетнем течении онихомикоза. В таких случаях утолщение ногтя может сохраняться еще в течение 1,5–2 лет после завершения полноценного лечения, элиминации грибов и разрешения подногтевого гиперкератоза; в пределах этого типа поражения мы можем наблюдать варианты: а) дистальный, с локализацией гиперкератоза только под свободным краем, б) латеральный, когда гиперкератоз распределяется по бокам ногтевого ложа, приводя к сильной деформации ногтевой пластинки, в) тотальный, с равномерным распределением роговых масс по всему ложу;
.jpg) | .jpg) |
| Рис. 4. Онихомикоз различной этиологии у одной больной: на одном пальце недерматомицетный (белая поверхностная форма), на другом — проксимальный кандидозный с паронихией | Рис. 5. Гипертрофический онихомикоз |
.jpg) |
| Рис. 6. Псевдомонадная онихия |
4) белая поверхностная форма с ее проксимальным, дистальным и смешанным вариантами — является свидетельством быстрого прогрессирования онихомикоза; она может появиться и после относительно успешного лечения онихомикоза системными препаратами, когда эффект в целом был получен, но курсовая доза антимикотика оказалась недостаточной. Кроме этого, белая поверхностная форма встречается при поражении ногтей грибами Trichophyton mentagrophytes var. interdigitale, недерматомицетными плесенями родов Fusarium, Acremonium (рис. 3, 8);
5) по-видимому, целесообразно выделять так называемый проксимально-деформирующий тип поражения ногтя, который часто наблюдается при кандидозной онихии: это поражение характеризуется волнообразной деформацией ногтевой пластинки, иногда по типу «стиральной доски»; при этом цвет ногтя на ранних стадиях почти не меняется (рис. 4);
.jpg) |
| Рис. 7. Онихомикоз у больной псориазом |
6) онихолитический тип поражения ногтя, вероятно, не следует выделять в самостоятельный, так как онихолизис, как симптом, может наблюдаться и при нормотрофическом, и при гипертрофическом типе поражения;
7) выделение атрофического типа онихомикоза, по-видимому, наиболее дискутабельно. А. М. Ариевич (1976) под атрофией ногтя понимал именно онихолизис [1]. Но, как мы уже отметили, этот симптом может наблюдаться и при других типах поражения ногтя и его аппарата (рис. 2). Под атрофией эпидермиса гистологи всегда понимали истончение его слоев. На фоне такого процесса на коже, например, уменьшаются в количестве и истончаются волосы (другой придаток кожи).
Атрофия и онихолизис — не являются синонимами. Вероятно, под атрофическим типом поражения ногтя следует понимать его истончение и нарушение роста. По изначальной причине, вызывающей атрофию, такое поражение следует разделить на две категории: 1) вторично-атрофический тип изменения ногтевой пластинки, возникающий в результате частых и длительных механических чисток ногтя (то есть как следствие желания больного избавиться от гриба); 2) первично-атрофический тип, возникающий непосредственно как проявление грибкового поражения — по нашему мнению, встречается редко.
.jpg) |
| Рис. 8. Недерматомицетный онихомикоз, белая поверхностная форма |
Ногтевые пластины у детей, как правило, изменяются вторично на фоне течения микотического процесса на коже стоп или кистей. Поражение ногтей протекает по нормотрофическому и атрофическому типам [14]. При нормотрофическом типе, то есть при нормальной толщине и конфигурации, ногти приобретают вид дистрофических. Они теряют свой обычный розовый цвет и блеск, становятся тусклыми, исчерченными, беловато-желтыми. На поверхности ногтей может появиться муковидное шелушение, более заметное вблизи луночки ногтя. При инфекции Trichophyton mentagrophytes var. interdigitale возможно поражение по типу микотической лейконихии: первоначально появляются точечные опалово-белые пятна, которые, постепенно сливаясь, могут захватывать всю площадь ногтя. Среди детей частота встречаемости онихомикозов дерматомицетной этиологии составляет не более 15% [8, 13].
В других случаях ногти изменяются по атрофическому, чаще онихолитическому, типу. При этом дистальные части ногтей отделяются от ногтевого ложа с одного или обоих боковых краев и укорачиваются в дистально-проксимальном направлении, так как ломаются или стачиваются. При отделении ногтевой пластинки с одного или обоих боковых краев ногти приобретают клювовидную или конусовидную форму. Редкой формой дистально-латерального микоза является бороздчатое поражение ногтевой пластинки. В этих случаях в толще ногтя, начиная от бокового края, появляются поперечные желтовато-коричневые борозды, доходящие до середины ногтя или другого края. Борозды представляют своеобразные «туннели», прокладываемые дерматофитами в толще ногтя. В отличие от взрослых у детей редко встречается гипертрофический и проксимальный типы поражения ногтей.
При длительном отсутствии лечения онихомикоза стоп повышается вероятность поражения кожи и ногтей кистей, а также генерализации грибковой инфекции, когда процесс распространяется на кожу туловища, крупных складок, ягодиц, конечностей, шеи, лица. Этому способствуют сопутствующая органная патология, сахарный диабет, другие эндокринные нарушения (патология щитовидной железы) и т. д. [5].
Диагностика онихомикоза
Клинический диагноз микоза ногтей, как любое инфекционное заболевание, должен быть подтвержден обнаружением возбудителя в очаге поражения.
Первым этапом исследования является метод микроскопии патологического материала после его просветления щелочью (чаще это 10% КОН или NaOH). С помощью этой методики можно сделать заключение о наличии или отсутствии гриба. Квалифицированный лаборант может также различить в препарате дерматомицет, дрожжевой и дрожжеподобный гриб, недерматомицетную плесень. Взятие материала для подтверждения онихомикоза следует осуществлять из трех областей: поверхность ногтя, область гипонихия и подногтевая зона (со стороны свободного края), сама ногтевая пластинка [6, 11].
Существуют различные лабораторные модификации КОН-теста, позволяющие «читать препарат» после экспозиции в щелочи в течение от 15 минут (роговые чешуйки) до 24 часов (фрагменты ногтя).
Обнаружение в препарате дерматомицета или дрожжеподобного гриба при наличии соответствующей клинической картины можно считать подтверждением диагноза онихомикоза. Обнаружение недерматомицетной плесени (чаще это роды грибов Acremonium, Scytalidium, Scopulariopsis, Fusarium и проч.) еще не является подтверждением диагноза недерматомицетного онихомикоза из-за высокой вероятности загрязнения препарата [6, 11]. При подозрении на недерматомицетный микоз ногтей следует выполнить повторное взятие материала и посев. Получение при повторных микроскопиях сходной микроскопической картины может служить подтверждением, что именно обнаруженный микромицет является возбудителем.
Посев позволит идентифицировать микромицет до биологического вида. Однако чувствительность культуральной диагностики (посева) в целом невелика и составляет от 38% до 50%. Кроме того, недостатком метода является долгое ожидание результата: колония гриба обычно растет 7–10 дней.
Критерии постановки диагноза недерматомицетного онихомикоза (без повторных заборов материала) [9–11]:
Контаминация или инфекция (Ю. В. Сергеев, 2008):
1) Аэрогенная контаминация в лаборатории:
2) Контаминация материала — источниками могут быть:
3) Вторичная инфекция или сапрофитирование:
С начала XXI века происходит внедрение в практику полимеразной цепной реакции — молекулярно-генетического метода, позволяющего быстро, в течение 24 часов, установить вид обнаруженного микромицета [9].
Дифференциальный диагноз
Чаще всего возбудителем онихомикоза на Евроазиатском континенте является Trichophyton rubrum (до 80% случаев). Микоз, вызванный этим грибом (рубромикоз), следует дифференцировать от других эпидермо-дермальных микозов, в первую очередь от так называемой эпидермофитии стоп, вызванной грибом Trichophyton mentagrophytes var. interdigitale (чаще дает белую поверхностную форму), трихофитии ногтей (всегда с поражением гладкой или волосистой кожи), кандидозной онихии (почти исключительно на руках, по проксимальному типу, с деформацией без гипертрофии). Онихобактериоз бывает чаще представлен псевдомонадной онихией, вызываемой синегнойной палочкой (Pseudomonas aeruginosa), иногда в комбинации с протеем (рис. 6): пораженный сектор ногтя отстает от ложа (онихолизис), становится ярко-зеленого цвета (примесь черного оттенка свидетельствует о присоединении протея) [2, 3].
В ряде случаев сложно бывает отдифференцировать онихомикоз от ониходистрофии неинфекционной этиологии (псориаз, особенно пустулезный, красный плоский лишай, акродерматит энтеропатический и др.). Поражение ногтя, возникшее однажды на фоне какого-либо хронического дерматоза, например псориаза, в дальнейшем часто осложняется вторичным присоединением микотической инфекции (рис. 7). При этом недерматомицетные возбудители — плесневые и дрожжеподобные — обнаруживаются чаще, чем в среднем по популяции [2, 3, 11].
У детей наиболее полиморфным по клинической картине является микоз стоп, вызванный красным трихофитоном. В практике чаще наблюдаются сквамозно-кератотическая или дисгидротическая формы микозов стоп. Инфекция Tr. rubrum также способствует возникновению подошвенных бородавок, которые у таких детей регистрируются в 4 раза чаще, чем в популяции [13]. Онихомикоз у ребенка в большинстве случаев сопровождается активным процессом и на коже стоп [15].
Лечение
При лечении нормотрофического типа поражение ногтей с применением системной терапии глубоких косметических чисток ногтя обычно не требуется, и в ряде случаев можно ограничиться однократной глубокой подрезкой.
При гипертрофическом типе поражения косметические чистки ногтей обязательны, и их проведением должен заниматься специально обученный медицинский работник. Чистка выполняется после предварительного наложения на пораженный ноготь специальной мази с 40% мочевиной с целью размягчения ногтевой пластинки. В аптеках имеются и официнальные мази, рассчитанные на применение больным самостоятельно. В некоторых аптеках можно еще заказать и магистральную пропись лекарственного средства [4]:
Rp.: Urae 35,0;
Ac. salicylici 3,0;
Ol. Ricini 10,0;
Cerae albae 7,0;
But. Cacao 10,0;
Lanolini 20,0;
Vaselini 15,0;
M.D.S.: Мочевинный пластырь 35%.
После удаления таким способом пораженной ногтевой пластики и подногтевого гиперкератоза проводятся смазывания ногтевых лож йодно-уксусным раствором (см. пропись ниже), растворами Нитрофунгина, Сангвиритрина, нафтифина, бифоназола [7]:
Rp.: Jodi puri 1,5;
Sol. Ac. acetici 40% — 20 ml;
Sp. vini 96%;
Sol. Dimexidi 90% ana 10 ml;
Glycerini 8,5;
M.D.S.: Для ногтевых лож.
Эти прописи следует комбинировать с одним из современных противогрибковых кремов, до отрастания нового ногтя.
Для лечения онихомикоза можно применять и специальные лаки. Однако при назначении монотерапии лаком аморолфина или циклопироксоламина необходимо учитывать следующие условия: 1) давность заболевания не превышает 1 год; 2) отсутствует гипертрофический тип поражения; 3) площадь поражения ногтя не превышает 1/3. Лак аморолфина наносят на поверхность пораженного ногтя в течение первого месяца 2 раза в неделю, а со второго месяца — 1 раз в неделю. Лак циклопироксоламина наносят на ноготь постоянно 2–3 раза в неделю. Продолжительность лечения лаком составляет от 4 до 6 месяцев [5, 7].
Если у больного имеются в наличии все перечисленные признаки, наружное лечение следует сочетать с системной терапией, применением антимикотика внутрь [7].
Препараты тербинафина в таблетках по 250 мг/сут принимают по непрерывной методике: ежедневно, в одно и то же время дня, чаще после еды, хотя в данном случае последнее не столь существенно. Продолжительность приема тербинафина составляет от 84 до 120 дней. Тербинафин показан для лечения дерматомицетного онихомикоза. Тербинафин разрешен к применению с 2-летнего возраста [7, 15].
Препараты итраконазола применяют по схеме «пульс-терапии»: по 200 мг (2 капсулы) 2 раза в сутки, с интервалом 12 часов, строго после еды, запивая кислым соком для повышения биодоступности. Продолжительность каждого такого цикла — 7 дней. Затем делается перерыв на 21 день, после чего такой же 7-дневный цикл повторяют. Обычно для лечения изолированного онихомикоза кистей требуется 2–3 цикла, стоп — 4–5 циклов. Препараты итраконазола показаны в первую очередь для лечения недерматомицетного или дрожжевого онихомикоза.
Для лечения изолированного кандидозного онихомикоза кистей можно применять препараты флуконазола: капсулы по 150 мг принимают 1–2 раза в неделю в течение 6–8 недель.
С системной терапией онихомикоза хорошо сочетаются лаки. В этом случае их назначают после получения больным 2/3 курсовой дозы системного антимикотика, на отрастающую ногтевую пластинку.
После окончательного отрастания ногтевой пластинки нередко остаются проявления ониходистрофии разной степени выраженности. Чаще всего наблюдаются склеронихия, онихомаляция, дистрофия по типу реек крыши, тотальная лейконихия. Продолжительность существования такой ониходистрофии различна, но, как правило, составляет не менее 1–1,5 лет. При давности заболевания свыше 5 лет и массивном подногтевом гиперкератозе ониходистрофия может оказаться стойкой.
При обнаружении мицелия патогенных грибов и наличии соответствующей клинической симптоматики принимается решение о повторном курсе системной терапии. Дозы лекарственного препарата и продолжительность повторного курса не отличаются от таковых при основном. Мы рекомендуем применять для повторных курсов лечения препараты другой химической группы, если основной курс проводился препаратами тербинафина, то для повторного курса следует использовать препараты итраконазола и т. д.
Помимо явлений ониходистрофии нередко наблюдается так называемый синдром «занозы». На ногтевой пластинке появляются красноватые или коричневатые продольные бороздки, которые на самом деле являются сосудами гребешков ногтевого ложа. В целом этот синдром является проявлением микроангиопатии и возникает при наличии у больного сопутствующей соматической патологии (заболевание щитовидной железы, сахарный диабет, синдром Рейно), а также если больной получает препараты по поводу ишемической болезни сердца или гипертонической болезни (атенолол, эналаприл, нифедипин (и другие блокаторы кальциевых каналов), изосорбида динитрат).
Появление синдрома «занозы» является показанием для проведения исследования протромбинового времени, времени свертывания крови по Сухареву, тромбоцитов в периферической крови. Из лекарственных препаратов таким больным показаны Тромбо АСС и Трентал (пентоксифилин).
Несколько слов о назначении так называемых гепатопротекторов (Карсил, Эссенциале и др.). Их назначение лучше осуществлять либо до планируемого курса системных антимикотиков, либо после. Нет единого мнения по поводу назначения гепатопротектора одновременно с системным антимикотиком, и целесообразность такой комбинации признается не всеми, так как, по мнению ряда гастроэнтерологов, приводит к излишней полипрагмазии и дополнительной нагрузке на печень.
Свои особенности имеются в подходах к лечению онихомикозов у маленьких пациентов. У детей до трех лет предпочтительно наружное лечение онихомикоза топическими антимикотиками (изоконазол, клотримазол, эконазол, разрешенными к применению у детей с первых месяцев жизни). Детям до года противопоказано применение препаратов йода, так как повышение в плазме уровня йодидов приводит к дисфункции щитовидной железы [15]. Применение лаков для ногтей, содержащих 8% циклопирокс и 5% аморолфин, рекомендуется с 12 лет. Использование лаков у детей младшего возраста возможно только по строгим показаниям [12].
С 2-летнего возраста для лечения торпидного процесса, вызванного дерматофитами, рекомендуется системное применение препаратов тербинафина. Суточная доза назначается с учетом массы ребенка и дается в 2 приема в связи с более быстрым метаболизмом препарата, чем у взрослых. Тербинафин не оказывает отрицательного влияния на эндокринные органы, а также не влияет на хемотаксис, фагоцитоз и метаболическую активность лейкоцитов. У подростков (с 12 лет) возможно системное применение итраконазола. Если микозы стоп возникают на фоне сухости кожи при атопии, ихтиозе и других состояниях, целесообразно применение препаратов ретинола в возрастных дозировках трехнедельными курсами.
Литература
Е. И. Касихина, кандидат медицинских наук, доцент
А. Б. Яковлев, кандидат медицинских наук, доцент
ГБОУ ДПО РМАПО Минздравсоцразвития России, Москва