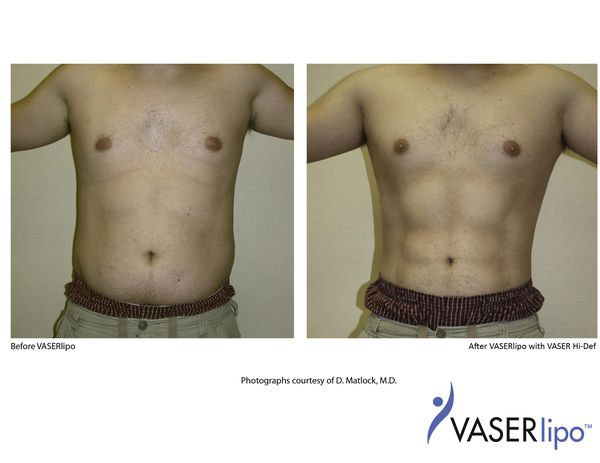
грустный пупок что делать
Пуп земли: сколько стоит пластика «грустного пупка» и существует ли эталон?
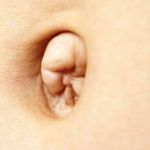
Есть понятие возраста на лице, а есть на теле. Однако дряблость кожи живота бывает и в молодости, например после родов или быстрой потери веса – от этого пупок может потерять прежнюю форму и выглядеть иначе. У врачей-косметологов есть даже специальное название для этого: «грустный пупок», или же sad navel.
Во всем мире заметен высокий спрос на процедуры по коррекции тела, все-таки Instagram и FaceTune делают свое дело. Эти операции интересуют даже тех пациентов, которые никогда ранее не посещали бьюти-центры. Отдельно пластика зоны пупка не особо интересует пациентов, а вот вкупе с коррекцией живота — очень даже. Осознание пойти на «такое» приходит с неуверенностью в себе в интимной жизни. Девушки считают, что партнер заостряет внимание на «висящем пупке», который выдает их возраст, хотя, вероятно, это не так.
Ты можешь спросить, а идеальный пупок — это какой? «Это вертикально ориентированный, симметрично втянутый, не имеющий складок вокруг себя участок живота. Отмечу и кожу: она упругая, плотная и без растяжек», — объясняет Анна Клыкова, врач-косметолог клиники «Эстелаб», эксперт по SMAS-лифтингу.
«»Грустный пупок» — это понятие абстрактное, но ориентиры существуют: потеря симметричности, сверху кожа начинает нависать и образует полукруглую складку, которая похожа на грустную улыбку», — продолжает Анна.
Как оказалось, вариантов коррекции в арсенале клиник сегодня не так много.
Пластическая хирургия
Процедуру называют абдоминопластикой. «Большие пупки можно сделать меньше, если убрать лишнее и подтянуть кожу вокруг, — говорит Даррен Смит, пластический хирург из Нью-Йорка. — А вот с маленькими пупками, которые хочется увеличить, будет сложнее. Для этого врачи удаляют часть кожи и осторожно растягивают ее.
Аппаратный лифтинг
Для лифтинга зон тела мы используем радиочастотный аппаратный лифтинг Thermage. Новая технология CPT делает процедуру по-настоящему безболезненной и можно даже сказать комфортной. Мы комбинируем в работе большие и маленькие аппликаторы для тела, чтобы точечно и векторно воздействовать на линию пупка, — рассказывает Клыкова, врач-косметолог клиники «Эстелаб», эксперт по SMAS-лифтингу. — Вообще эту процедуру делают в первую очередь для лифтинга зоны живота, однако кожа вокруг пупка также подтягивается.
Плюсов у нее очень много: моментальный эффект, не остается шрамов, а в течение 3 месяцев происходит активный синтез нового каркаса кожи, то есть с каждым днем эффект будет усиливаться. Это, в свою очередь, косвенно влияет и на степень увлажненности и красивый оттенок. Если девушку беспокоят растяжки, то Thermage надо комбинировать с лазерной шлифовкой и пептидной биоревитализацией или плазмолифтингом». Стоимость варьируется от 170 000 до 230 000 рублей.
Удаление пупочной грыжи
Этот диагноз ставят как детям, так и взрослым. По сути, под пупочной грыжей понимают выпячивание кожи в области пупка. Процедура удаления считается более сложной по сравнению с абдоминопластикой. «Если человек делает только одну процедуру – не как часть пластической операции по ушиванию живота, то это занимает около 45 минут, — говорит Алан Матарассо, избранный президент Американского общества пластических хирургов. — Затем в течение нескольких недель необходимо соблюдать одно правило — не носить ничего тяжелого». Операция стоит от 20 000 до 50 000 рублей.
Пластическая операция по ушиванию живота
Деформация пупка
Деформации пупка являются следствием врожденных пороков развития, возникают после омфалита, наблюдаются при пупочных грыжах, формируются в период беременности, при состояниях, сопровождающихся повышением внутрибрюшного давления, после травм и операций на животе. Могут быть временными или постоянными. Врожденные дефекты иногда сочетаются с другими патологиями развития. Причину деформации устанавливают по данным опроса, внешнего осмотра, ультрасонографии, лабораторных анализов, других исследований. Лечение чаще оперативное.
Почему возникает деформация пупка
Врожденные пороки у новорожденных
Врожденные аномалии, сопровождающиеся деформацией пупочной зоны, выявляются сразу после рождения. У младенцев с кожным пупком кожа брюшной стенки переходит на прилегающую часть пуповины. В результате после отпадения пуповины формируется заметная выпуклость. По мере роста ребенка выпуклость иногда втягивается, внешний вид пупка нормализуется. Но у части пациентов выпуклый пупок сохраняется в течение всей жизни.
Реже встречается дефект, при котором пупочная область покрыта не кожей, а амниотической оболочкой, переходящей на переднюю брюшную стенку с пуповины (амниотический пупок). В этом случае отпадение пуповины сопровождается образованием поверхностной ранки. Деформация имеет временный характер – в последующем ранка постепенно затягивается неизмененной кожей, рубцы отсутствуют.
При заживлении в глубину пупочной ранки могут попасть клетки эпидермиса, что влечет за собой формирование дермоидных или сальных кист, деформирующих пупок. В последующем такие кисты могут увеличиваться в размере, что усугубляет деформацию. Еще одной причиной нарушения формы пупка становится нагноение кисты, в результате которого образуется грубый рубец.
У младенцев также могут выявляться полные и неполные свищи пупка. При полных свищах кишка или не закрывшийся мочевой проток через пупок соединяются с внешней средой, в зоне пупка видна рана с широким просветом, через которую наружу выделяется моча или кишечное содержимое. При неполных свищах дефект пупка практически не выражен, отмечается мокнутие и раздражение кожи.
Омфалит
Инфицирование пупочной ранки ведет к развитию воспаления кожи и окружающей подкожной жировой клетчатки. Пупок выпячивается, кожа краснеет и отекает. Из ранки выделяется гной. Отмечаются ухудшение общего состояния, гипертермия, плач, нарушения аппетита, срыгивания. На животе могут появляться красные полосы, свидетельствующие о присоединении лимфангита. У ослабленных детей возможен некроз тканей. В исходе омфалита формируются рубцы. Выраженность деформации пупка зависит от тяжести и распространенности воспалительного процесса.
Пупочная грыжа
Выход внутренних органов через пупочное кольцо чаще встречается у детей первых лет жизни, но может развиваться и у взрослых. Тяжелым вариантом патологии, диагностируемым у плодов и новорожденных, является эмбриональная пупочная грыжа (омфалоцеле) – состояние, при котором органы выпячиваются из-за недоразвития брюшной стенки. Данный порок часто сочетается с другими тяжелыми аномалиями развития, благоприятный исход наблюдается редко.
Приобретенная пупочная грыжа у детей имеет более благоприятное течение. Основным признаком является деформация пупка. В пупочной зоне обнаруживается выпячивание, которое увеличивается при натуживании, кашле и плаче, уменьшается, когда ребенок лежит на спине. На начальном этапе в области пупочного кольца появляется маленькая шаровидная выпуклость, легко вправляющаяся при нажатии.
Затем диаметр образования постепенно увеличивается до 1-5 см. У взрослых размеры образования могут достигать 10-15 и более см. При продолжительном течении грыжа перестает вправляться из-за формирования спаек. Образования с широкими грыжевыми воротами протекают малосимптомно. При узких грыжевых воротах пациентов беспокоят боли, тошнота, запоры, обусловленные сдавлением кишки.
Беременность
Выпячивание пупка может выявляться во второй половине беременности. Деформация является физиологическим состоянием, вызывается быстрым увеличением живота, исчезает после родов. Предрасполагающими факторами, вызывающими раннее, сильно заметное изменение внешнего вида пупка, считаются наличие нескольких плодов, многоводие, быстрое увеличение массы тела женщины.
Повышенное внутрибрюшное давление
Из-за возрастающей нагрузки на брюшную стенку изнутри повышение внутрибрюшного давления сопровождается выпячиванием пупка различной степени выраженности. При метеоризме пупок становится чуть более выпуклым, чем обычно, деформация кратковременная, исчезает после отхождения газов.
Наиболее серьезной причиной выпячивания пупка вследствие повышения внутреннего давления является асцит. Живот увеличивается в объеме, в положении стоя отвисает книзу, в положении лежа распластывается в стороны. Степень деформации пупка коррелирует с количеством жидкости в брюшной полости – чем ее больше, тем сильнее выпуклость. Асцит может наблюдаться при тромбозе воротной вены, портальной гипертензии, карциноматозе брюшины. При ХПН сочетается с анасаркой. При ревматических заболеваниях дополняется гидротораксом, артралгиями.
Другие причины
Другими возможными причинами деформации пупка становятся рубцы вследствие хирургических операций на органах брюшной полости, ранений передней брюшной стенки, локальных инфекционных процессов. Иногда эстетические характеристики данной анатомической области ухудшаются при обвисании тканей после беременности или резкого похудения.
Диагностика
У новорожденных и детей младшего возраста причину деформации пупка устанавливают неонатолог или врач-педиатр. Взрослых пациентов чаще всего обследует хирург. В ходе опроса специалист выясняет, когда изменилась форма пупка, какими симптомами это сопровождалось, как быстро развивалось. Во время осмотра врач оценивает общее состояние пациента и внешний вид живота, проводит пальпацию и перкуссию. По результатам физикального обследования больному могут быть назначены следующие процедуры:
Беременным пациенткам показаны плановые УЗИ и лабораторные исследования в установленные сроки. При подозрении на патологическое течение гестации рекомендуется внеплановое обследование.
Лечение
Консервативная терапия
Младенцам с амниотическим пупком проводят ежедневные перевязки с аэрозолями, создающими защитную пленку на поверхности ранки. Небольшие дермоидные и сальные кисты подлежат регулярному наблюдению. У детей младшей возрастной группы пупочные грыжи могут самостоятельно регрессировать, поэтому пациентов младше 5 лет наблюдают, назначают ЛФК, массаж живота, накладывают лейкопластырную повязку на пупок.
При асците проводят лечение основной патологии. Для уменьшения количества выпота рекомендуют бессолевую диету, ограничение количества жидкости, мочегонные средства. Осуществляют коррекцию нарушений водно-солевого обмена. Используют гепатопротекторы, применяют ингибиторы АПФ для уменьшения давления в системе воротной вены. Выполняют инфузии альбумина и плазмы.
Хирургическое лечение
Вмешательство необходимо всем младенцем с омфалоцеле. Большинство детей оперируют в первые дни жизни. Вариант устранения дефекта выбирают с учетом объема выпячивания. В легких случаях внутренние органы одномоментно погружают в брюшную полость, брюшную стенку ушивают. При крупных грыжах органы защищают силиконовым мешком, а затем поэтапно перемещают в полость живота. При наличии других тяжелых аномалий развития детей ведут консервативно до формирования массивной вентральной грыжи, которую в последующем также ушивают.
Пациентам с сальными и дермоидными кистами при росте образования рекомендуется иссечение кисты. При инфицировании кист, формировании абсцессов у больных омфалитом показано вскрытие, дренирование гнойников. Неосложненные пупочные грыжи оперируют в плановом порядке. Герниопластику проводят с использованием местных тканей или сетчатых протезов. При ущемлении грыжи требуется неотложная операция – рассечение ущемляющего кольца, иногда резекция кишки.
При неэффективности консервативных мероприятий больным с асцитом производят лапароцентез или устанавливают перитонеальный катетер. В остальном тактика хирургического лечения асцита зависит от характера основной патологии. Возможны портокавальное шунтирование, редукция селезеночного протока, спленэктомия, формирование лимфовенозного соустья, удаление брюшины.
Пупок после абдоминопластики
Пластическая операция в области живота считается очень эффективным средством для получения красивых форм. Сделав абдоминопластику, можно обзавестись красивым плоским животом, тонкой талией, подтянутой кожей. Но за великолепным результатами нередко стоит сложная кропотливая работа хирурга и длительный период восстановления. Тем не менее абдоминопластика продолжает набирать популярность среди пациентов, особенно среди женщин.
Многих пациентов интересует, каким будет пупок после абдоминопластики. Основная цель операции — эстетическая, поэтому желание видеть не только плоский живот, но и красивый пупок правильной формы, вполне оправдано. Хирург формирует очертания пупка на основе эстетических критериев или пожеланий самого пациента. Важно добиться симметричности и правильной формы.
Для чего нужна абдоминопластика?
Абдоминопластика может исправить ряд визуальных проблем:
Пупок может подвергнуться изменениям как в ходе классической абдоминопластики, если производится удаление больших объемов тканей, так и при специальном виде пластики, направленном исключительно на пупок. Во время классической операции из-за массивного удаления тканей пупок смещается и требует коррекции. Врач придает ему размер и форму, соответствующие ожиданиям пациента и эстетическим стандартам.
Также существует отдельный вид операции на животе — умбиликопластика. Умбиликопластика показана при различных дефектах непосредственно самой пупковой зоны:
Умбиликопластика эффективно решает эти и другие проблемы, связанные с пупковой областью.
Как выглядит пупок после операции
Внешний вид этой части тела сильно зависит от ряда показателей. Разумеется, главным фактором влияния остается вид пластики. Если была проведена, например, миниабдоминопластика, то пупковая область в данном случае останется незатронутой, и внешний вид этой детали не поменяется. Также внешний вид, форма и место положения не поменяются и в случае малого объема удаляемых тканей.
Цель абдоминопластики — красота и симметрия во всем.
При классической абдоминопластике, а также при умбиликопластике работа с пупком неизбежна. Поэтому задача врача заключается в том, чтобы придать ему надлежащее положение, форму и размеры. Размещение обязательно строго посередине. Форма, как правило, воронкообразная, с ровным краями. Основной критерий, которого придерживается хирург — это симметричность как расположения, так и формы.
Остаются ли следы?
После пластики следы вмешательства и некоторые послеоперационные явления будут естественным спутником реабилитационного периода. Например, отек пупка после абдоминопластики, синяки, болевые ощущения и скованность движений после операции присутствуют всегда.
Классическая абдоминопластика, как правило, подразумевает обширные разрезы. Современные способы коррекции, грамотный уход на этапе восстановления и некоторые услуги из области физиотерапии позволяют минимизировать заметность послеоперационных следов. Методики, применяемые для работы в самой пупковой области, практически не оставляют каких-либо заметных рубцов или шрамов. Но даже если пациент не будет удовлетворен результатом операции, расстраиваться не стоит: лазерная шлифовка, пилинг или хирургическая коррекция помогут свести видимость следов вмешательства к минимуму.
Как ухаживать в период восстановления
После операции на пациента надевают компрессионное белье. Белье нужно носить установленный срок (обычно не более месяца), в течение которого его нельзя снимать или перемещать. По мере восстановления от белья можно будет избавляться на время гигиенических процедур или ночного сна, но не ранее, чем разрешит хирург.
Необходимо соблюдать общие правила и запреты — воздерживаться от спорта, тепловых процедур и ультрафиолетовых лучей, спать на боку с поджатыми ногами, а также проводить обработку травмированных областей.
Следует внимательно следить за своим состоянием и своевременно обращаться к врачу. Например, если мокнет пупок после абдоминопластики, это может быть вызвано повреждением кровоснабжения и отмиранием верхних слоев кожи. В таком случае при соблюдении правил ухода участок восстановится со временем сам. Но если наблюдается нагноение — это уже повод посетить врача.
Что делать, если не устраивает результат?
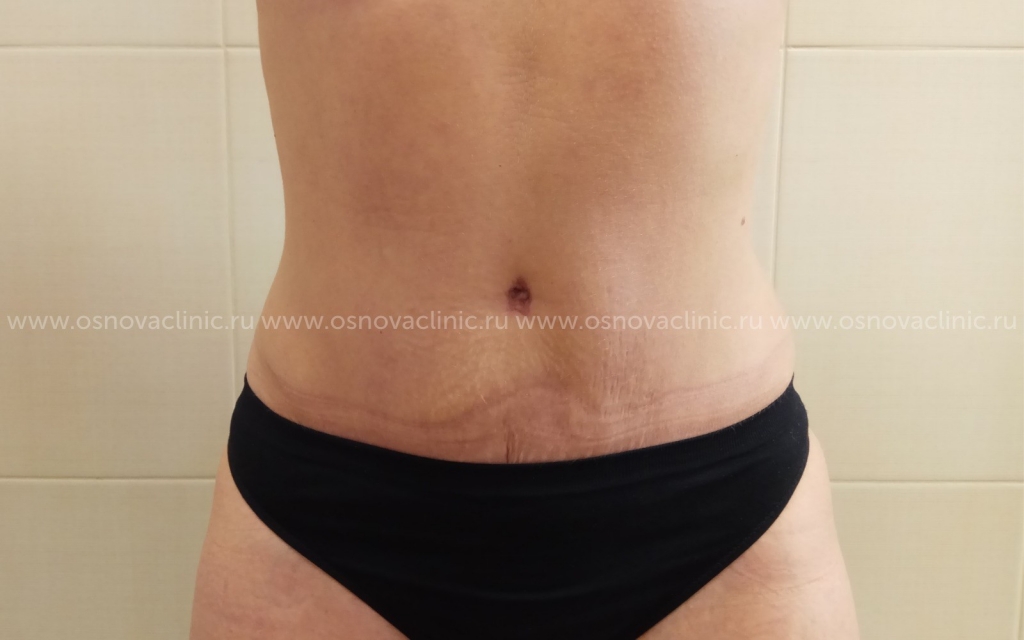
За пластикой живота часто обращаются пациенты с большим количеством подкожно-жировой клетчатки, которая растягивает кожу и вытягивает сам пуп в длину до нескольких сантиметров. Задача хирурга — уложить его в новый слой клетчатки небольшой толщины, сняв при этом натяжение и придав новые размеры.
Задача хирурга — добиться отличной эстетики. На фото результат абдоминопластики, совмещенной с липосакцией и переносом пупа. Операция выполнена специалистом клиники «Основа».
Иногда пациенты остаются недовольны состоянием пупа после операции. Такое может случиться, например, если хирург, проводивший операцию, был недостаточно опытен и совершил ошибку. В этом случае рекомендуется повторная пластическая коррекция у опытного специалиста для получения качественного результата. Если не устраивает исключительно вид самого пупка, возможно проведение умбиликопластики, которая отличается от абдоминопластики меньшей травматичностью и более коротким периодом восстановления.
Возможные осложнения
Своевременное обращение к хирургу играет важную роль в том случае, если плохо заживает пупок после абдоминопластики или наблюдаются иные проблемы и осложнения. В их числе, например, изменение цвета кожи в области вмешательства (покраснение) и повышение температуры тела. Данные симптомы могут свидетельствовать о развитии заражения.
Тревожным сигналом также является выраженное увеличение пупковой области или всего живота, твердость тканей или, напротив, ощущение переливающейся «жидкости» при пальпации. Это начальные признаки серомы — скопления жидкости, достаточно неприятного осложнения. При игнорировании может перейти в нагноение.
Любые нестандартные ситуации, которые вызывают беспокойство, лучше обсудить со специалистом как можно скорее. При таких симптомах, как кровь из пупка после абдоминопластики, лихорадка, боли или слабость, следует немедленно обратиться за квалифицированной медицинской помощью.
Что такое деформация передней брюшной стенки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Маншетов В. В., пластического хирурга со стажем в 16 лет.
Определение болезни. Причины заболевания
Эстетическая деформация передней брюшной стенки — несоответствие мысленного образа формы живота настоящему его состоянию.
Идеальная форма живота у женщины представляется нам следующей. Втянутые боковые поверхности (фланки) туловища, которые переходят в паховые и пояснично-крестцовую области, подчеркивая талию. Боковые поверхности живота плавно переходят в желобки, идущие от реберных дуг до паховой связки по полулунной линии с двух сторон. Ниже пупочного кольца слегка выпуклая поверхность переходит в менее выпуклую поверхность выше пупочного кольца. Последняя по срединной линии от мечевидного отростка до пупочной области разделена не выраженным и сглаженным желобком.
Изменения передней брюшной стенки в норме происходят с течением возраста, на степень их выраженности влияет характер и режим питания, обмен веществ и гормональный фон (при беременности), индивидуальные особенности организма. Кроме того, к изменениям формы живота могут приводить травмы и заболевания. Все причины деформации брюшной стенки можно разделить на прямые и косвенные.
Косвенными причинами являются:
К прямым причинам деформации живота относят:
Классификация и стадии развития деформации передней брюшной стенки
Согласно классификации опущения тканей передней брюшной стенки (абдоминоптоз) в положении стоя по A. Matarasso различают следующие степени: [1]
I степень (минимальная) — растяжение кожи без формирования кожно-жировой складки;
II степень (средняя) — формирование небольшой кожно-жировой складки, которая четко свисает в позе «ныряльщика»;
III степень (умеренная) — кожно-жировой фартук в пределах фланков, свисающий в вертикальном положении, «pinch» менее 10 см;
IV степень (выраженная) — кожно-жировой фартук в пределах поясничной области, «pinch» более 10 см, сочетание с кожно-жировыми складками в подлопаточных областях.
Осложнения деформации передней брюшной стенки
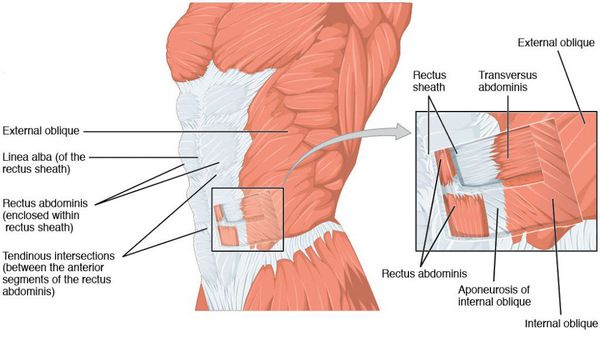
Диастазом (расхождением) прямых мышц живота называют ослабление и расширение более 2 см белой линии, что приводит к увеличению расстояния между прямыми мышцами живота. Показанием к операции является расширение белой линии более 4 см. [2] Внешне диастаз мышц проявляется как продольное валикообразное выбухание по срединной линии в средних и верхних отделах живота при напряжении прямых мышц и увеличении внутрибрюшного давления.
Грыжа передней брюшной стенки — это хронически развивающийся дефект в мышечно-апоневротическом комплексе живота с выходом органов из брюшной полости без её разгерметизации. Выглядит грыжа в виде выпячивания на поверхности живота, при этом возможно чувство дискомфорта, боли в ее области при ходьбе, беге и других физических нагрузках. По происхождению грыжи бывают врожденные и приобретенные (первичные, послеоперационные, рецидивные). [3] Причинами грыжевой болезни и ослабления белой линии являются сочетание факторов, основным из которых является увеличение внутрибрюшного давления (физические нагрузки, частый кашель и хронический запор, беременность и др.). Ослабление структуры и защитной функции мышечно-апоневротического комплекса у больных с ожирением развиваются из-за снижения репаративных процессов, развития дистрофии мышечной ткани, разрыхления соединительной ткани (сахарный диабет, дисплазия соединительной ткани). [4]
Диагностика деформации передней брюшной стенки
В диагностике учитываются конституциональные, половые, возрастные, особенности брюшной стенки и внутренних органов живота. Оценивают конфигурацию живота при осмотре в выпрямленном положении стоя с поднятыми руками на плечи и фиксированным поворотом по часовой стрелке, а также в позе «ныряльщика» и лежа.
Пальпаторно оценивается тургор и эластичность кожи передней брюшной стенки. Состояние подкожной клетчатки оценивается пробой щипка «pinch», а также измерением объемов талии и бедер. Диагностировать диастаз прямых мышц живота удобно в положении пациента лежа. При этом необходимо попросить его приподнять верхний плечевой пояс и голову с опорой на локтевые суставы. Оценка слабых участков брюшной стенки позволяет выявить грыжевые дефекты. Более детально изучить состояние тканей возможно инструментальными методами обследования (УЗИ мягких тканей передней брюшной стенки и компьютерная томография).
Лечение деформации передней брюшной стенки
Предоперационная разметка выполняется в день операции в вертикальном положении. С целью профилактики хирургической инфекции за 30 минут до операции вводятся антибиотики широкого спектра действия (цефалоспорины III поколения). Деформация передней брюшной стенки I-II степени (A. Matarasso), без изменений в мышечно-апоневротическом комплексе живота, позволяет корректировать объём подкожной клетчатки и придать желаемое очертание посредством липосакции. Липосакция — одно из популярных направлений в пластической хирургии, количество данных операций в мире увеличивается. Одним из наиболее современных методов липосакции является ультразвуковая, или VASER («Vibration Amplification of Sound Energy at Resonance») липосакция, явными преимуществами которой являются: эффект сокращения кожи после процедуры, возможность её гравировки (детальной проработки рельефа), более глубокая коррекция фигуры, сохранение высокой жизнеспособности жировых клеток для липофилинга, короткий восстановительный период. Суть технологии основана на фрагментации жировой ткани за счет кавитации тумесцентного раствора (метод тумесцентной липосакции был описан в 1985 г. Джеффри Кляйном и Патриком Лиллисом и основан на введении в область операции раствора Кляйна, состоящего из физиологического раствора, раствора адреналина и лидокаина).
Процедура VASER (липосакция) состоит из трех этапов: инфильтрация, эмульгирование жира и аспирация. На этих этапах используются специальные инструменты: канюли инфильтрации и аспирации, ультразвуковые зонды. Интраоперационно после инфильтрации жировые клетки обрабатываются энергией ультразвука в специальном режиме. За счет эффекта кавитации раствора высвобожденная энергия отделяет клетки жира от стромы и друг от друга, что способствует более легкой их аспирации и уменьшению агрессии процедуры на окружающие ткани. При этом мембрана самих адипоцитов во время фрагментации остается неповрежденной, что повышает их приживление после проведения липофилинга.
Пластика живота — одна из самых частых операций в эстетической и общей хирургии. Успех эстетической пластики передней брюшной стенки во многом зависит от грамотного выбора и соблюдения технологии выполнения операции. С учетом индивидуальной подвижности кожно-жирового слоя хирург размечает линию хирургического доступа, предполагаемые границы иссечения тканей, срединную линию. Хирургическое вмешательство проводится под наркозом и заключается в мобилизации подкожной клетчатки с кожей передней брюшной стенки, иссечении кожно-жирового фартука, восстановлении целостности живота.
Классическая абдоминопластика включает в себя коррекцию кожно-жирового лоскута с пересадкой или формированием искусственного эстетического пупка, работу на мышечно-апоневротическом слое. Для более выразительной коррекции линии талии, при абдоминоптозе III-IV степени (A. Matarasso), классическая абдоминопластика может быть дополнена липосакцией фланков и поясничной области. После операции длительность пребывание пациента в клинике определяется индивидуально, она обычно составляет от 3 до 5 суток. На 7-10 сутки после операции снимают послеоперационные швы. Полный курс реабилитации длится 2 месяца, при этом послеоперационное компрессионное белье необходимо носить постоянно 1 месяц, затем ежедневно по 12 часов в сутки. В этот период исключаются физические нагрузки.
Правильно выполненный эстетический послеоперационный шов обычно располагается в виде тонкой линии на уровне кожи внизу живота в поперечном направлении, это позволяет его непринужденно закрыть нижним бельем. Пупок — это естественного происхождения втянутый рубец, который расположен в области пупочного кольца. Искусственно сформированный пупок представляется нам в виде вертикально расположенного овальной формы, небольшого воронкообразного углубления передней брюшной стенки. Он должен находиться по срединной линии и равноудален между мечевидным отростком и лобком или на 3 см выше линии, соединяющей передние верхние ости тазовых костей. При этом малозаметным является расположенный внутри послеоперационный шов, который прикрепляет невысокий столбик пупка к его воронке.
Выявление грыжевых дефектов, диастаза прямых мышц живота предполагает их устранение во время операции. Наличие грыжи у пациентов с абдоминоптозом существенно увеличивают травматичность абдоминопластики необходимостью закрытия грыжевого дефекта брюшной стенки. Применение сетчатого протеза позволяет перераспределить и тем самым уменьшить нагрузку на слабые места передней брюшной стенки, что значительно уменьшает риск рецидива грыжи. В протезирующей герниопластике вентральных послеоперационных грыж выделяют технологии SUBLAY, ONLAY, INLAY. Окончательно выбор метода герниопластики определяется интраоперационно в зависимости от состояния тканей передней брюшной сотенки, размеров грыжевых ворот, степени натяжения тканей при сопоставлении краев грыжевого дефекта.
ONLAY технология подразумевает сшивание дефекта передней брюшной стенки край в край с расположением и фиксацией сетчатого протеза над апоневрозом.
SUBLAY технология заключается в размещении сетчатого протеза предбрюшинно или на задние листки влагалищ прямых мышц живота, после чего края апоневроза сшивают край в край над протезом.
INLAY метод — синтетический протез фиксируют к тканям, образующим грыжевые ворота, при этом сетка является продолжением тканей брюшной стенки. Важной особенностью данной методики является предотвращение контакта сетки с органами брюшной полости для предотвращения образования между ними спаечных сращений и кишечных свищей. Для этого используют ткани грыжевого мешка. Для протезирующей герниопластики более предпочтительной является технология SUBLAY. Этот метод исключает контакт сетчатого протеза с подкожной клетчаткой и органами брюшной полости, что, в свою очередь, снижает риск возникновения осложнений (серома, спаечные сращения с органами брюшной полости, кишечные свищи), сохраняет возможность адекватного устранения диастаза прямых мышц живота. [4]
Использование различных доступов, варианты размещения сетки и её фиксации требует не только подробных знаний классической и эндоскопической анатомии передней брюшной стенки, но и соответствующего технического оснащения операционной, высокой квалификации хирурга.
Прогноз. Профилактика
В раннем послеоперационном периоде со стороны послеоперационной раны передней брюшной стенки возможны варианты развития следующих осложнений: серома, гематома, нагноение, краевые некрозы кожи и подкожной клетчатки.
Серома — скопление свободной жидкости (экссудата) между тканями в послеоперационной ране. К причинам образования серомы относят: большую площадь отслойки подкожной клетчатки с повреждением кровеносных и лимфатических сосудов, отсутствие оттока экссудата, остаточное пространство и (или) смещение слоев раны при движении. При этом нарушение лабораторных показателей (гипокальциемия) сопровождаются более длительным серомообразованием. Скопление экссудата в ране ведет к разобщению прилежащих друг к другу раневых поверхностей и препятствует их срастанию, создает условия для развития гнойных осложнений. Профилактикой образования сером в послеоперационной ране является: адекватное дренирование большой послеоперационной раны, ношение компрессионного белья или бандажа, нормализация показателей гомеостаза.
Гематома. Диагностировать гематому послеоперационной раны помогают УЗИ мягких тканей передней брюшной стенки, пункция толстой иглой и аспирация её содержимого. При получении лизированной крови её удаляют с последующим УЗИ контролем. При возникшей гематоме проводят разведение краев раны, удаление свертков крови и дренирование раны. Назначают антибактериальные и противовоспалительные препараты, физиолечение. [4]
Нагноение, краевой некроз послеоперационной раны. Для профилактики инфекционных осложнений пациентам за 1 час до операции проводят антибиотикопрофилактику. Для улучшения микроциркуляции, уменьшения отека и стимуляции репаративных процессов со 2-х суток на область заживления проводится воздействие переменным магнитным полем низкой частоты. В течение 3-5 суток после операции все пациенты получают антибиотики широкого спектра действия. При нагноении послеоперационной раны, краевых некрозах кожи и подкожной клетчатки лечение проводится по принципам гнойной хирургии. [4]
С целью профилактики легочных осложнений после операции проводят дыхательную гимнастику, раннюю активизацию пациента, ингаляции. Профилактика ТЭЛА включает в себя переменную пневмокомпрессию во время операции, эластическую компрессию нижних конечностей и введение антикоагулянтов после операции до полной активизации пациента.