Шелушится кожа в ушах и за ушами что
Ушной дерматит: причины, симптомы, лечение, профилактика
Ушной дерматит 8 фото с описанием
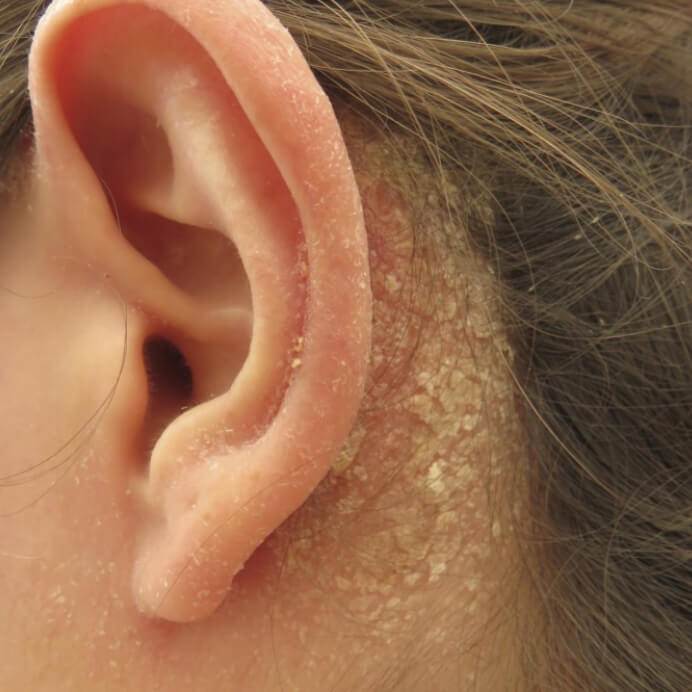
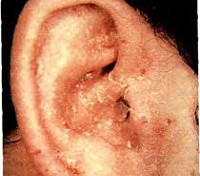
Аллергический контактный ушной дерматит
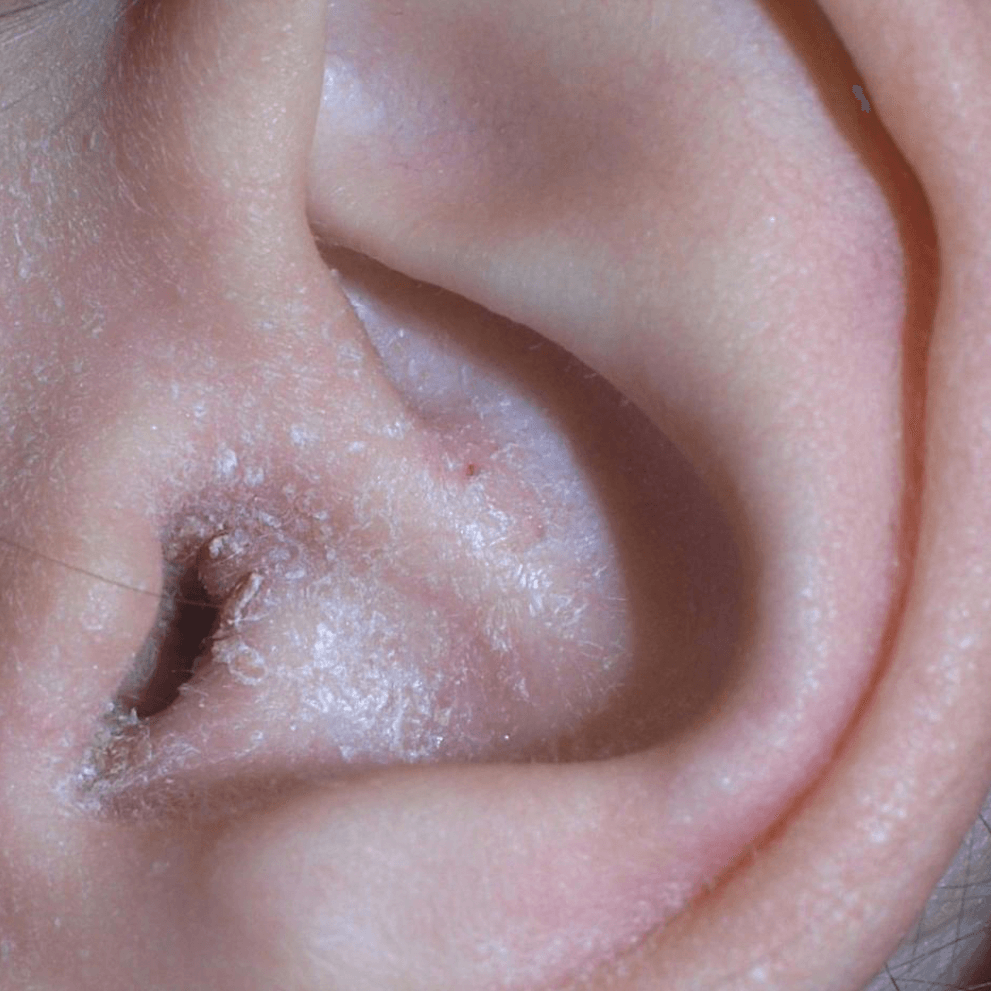
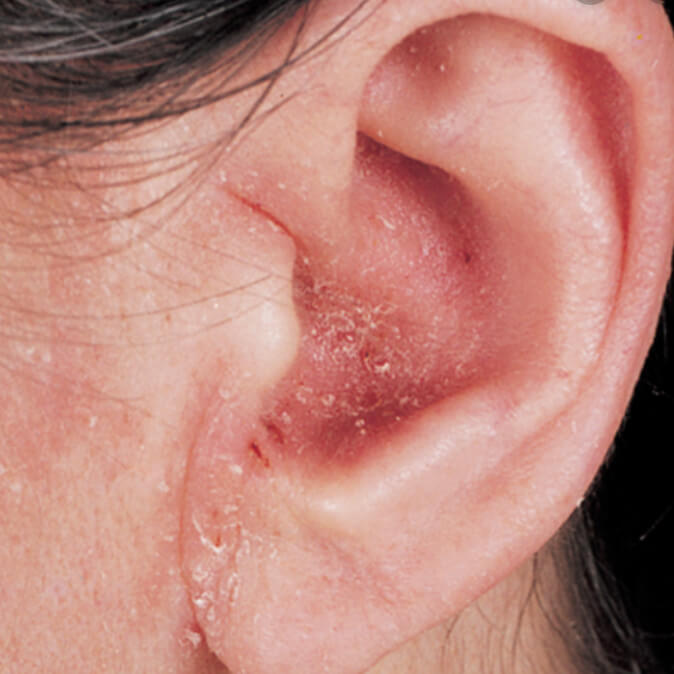
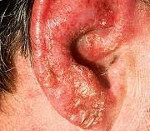
Атопический дерматит внутри уха
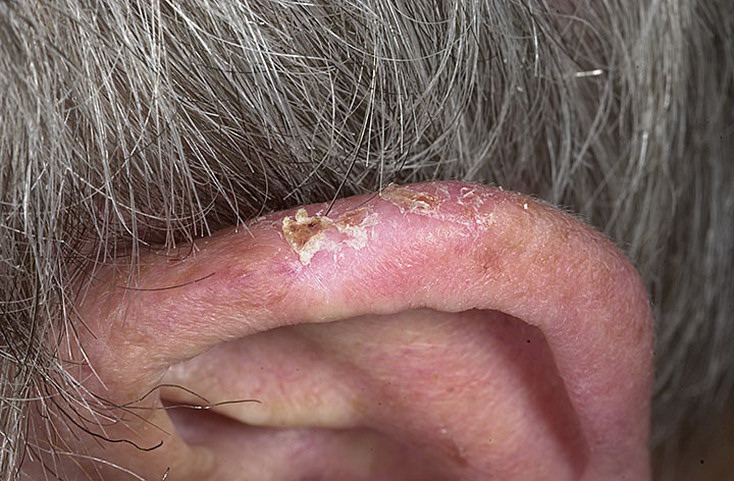
Атопический дерматит за ушной раковиной
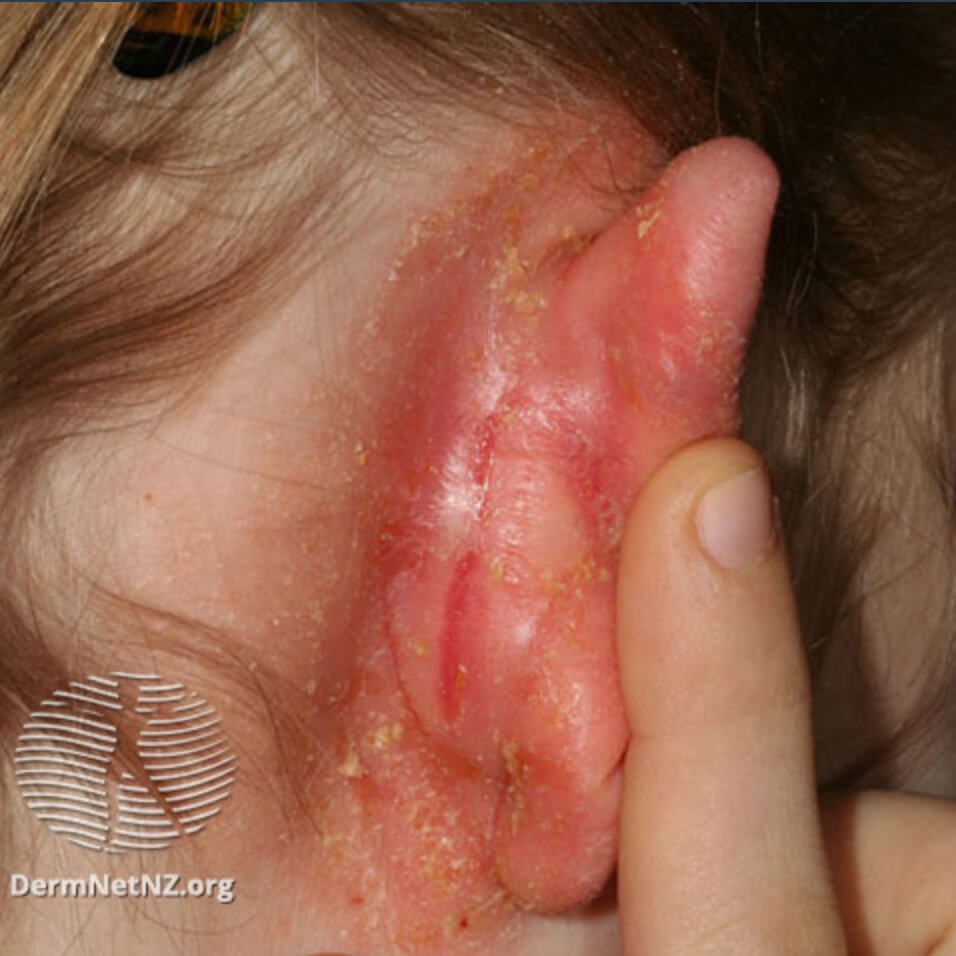
Атопический ушной дерматит
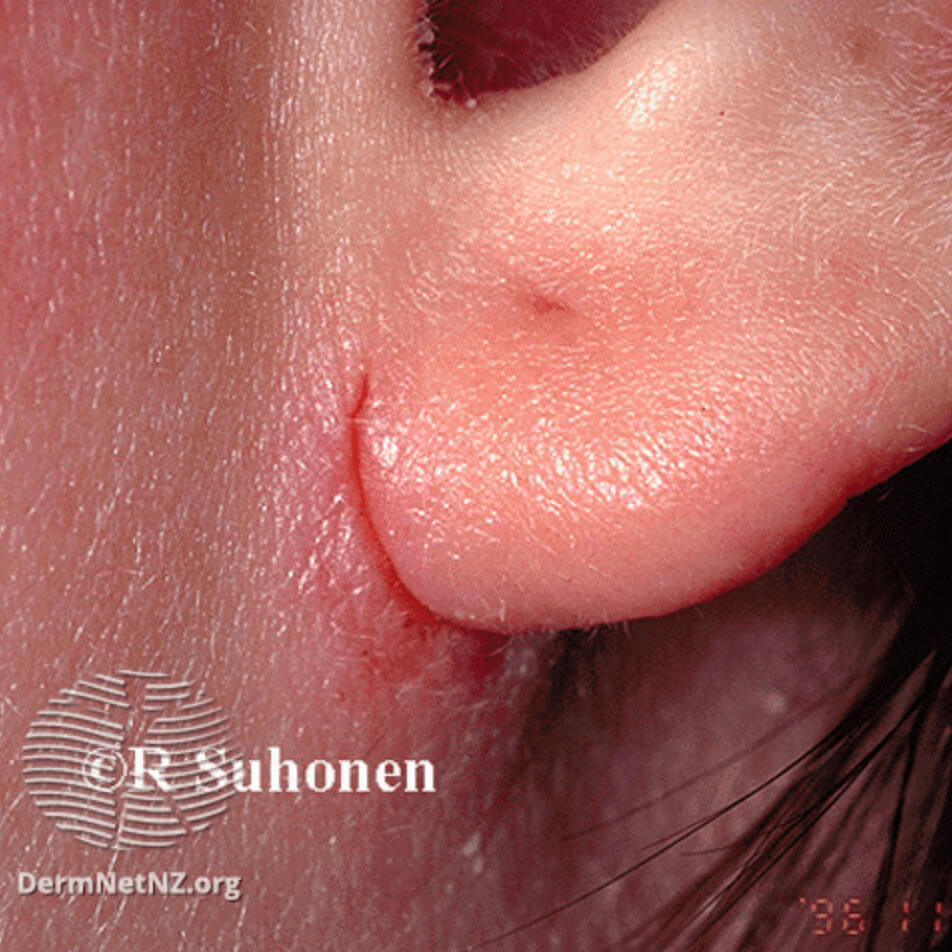
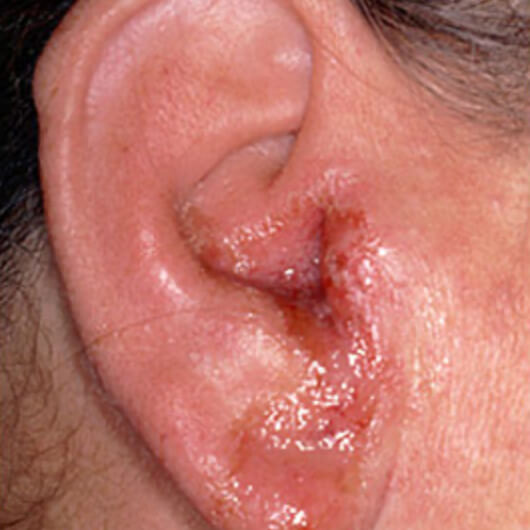
Контактный дерматит от пирсинга
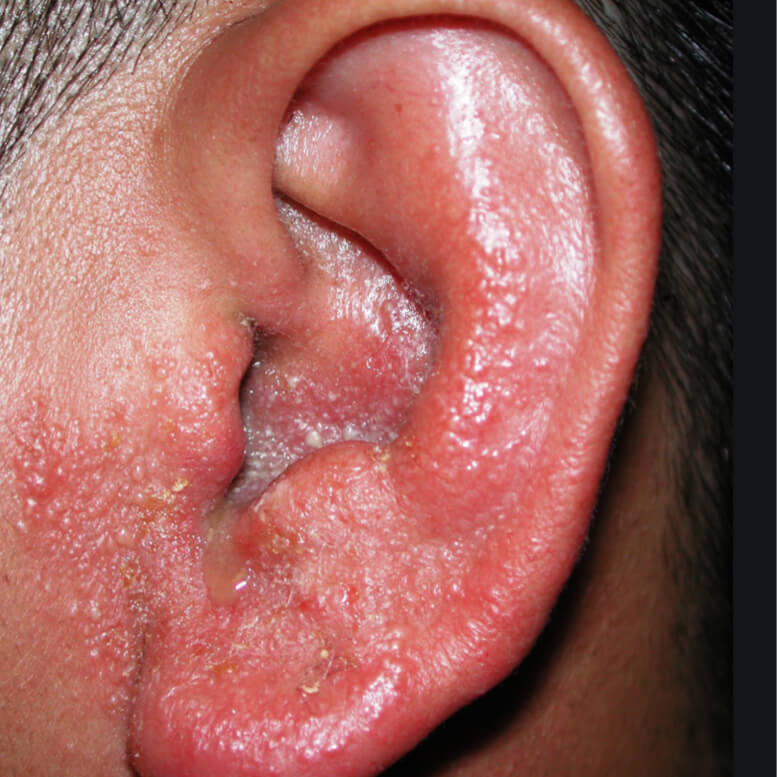
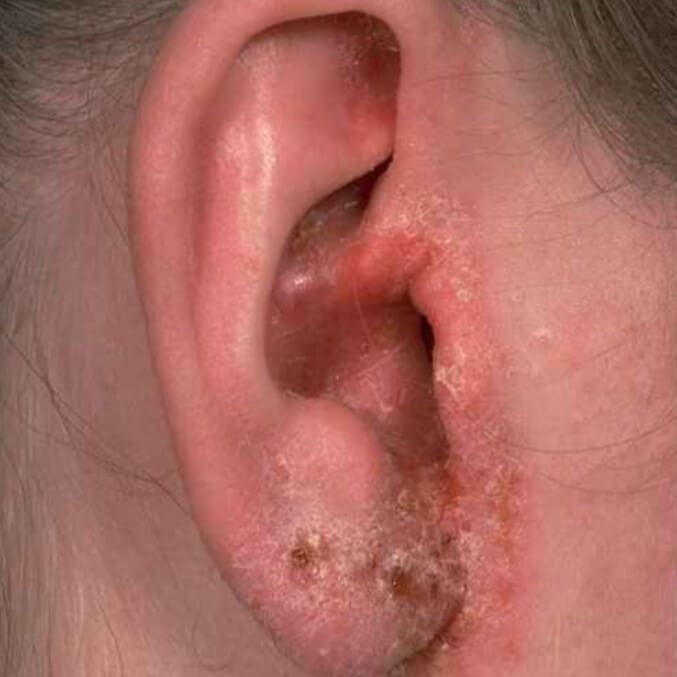
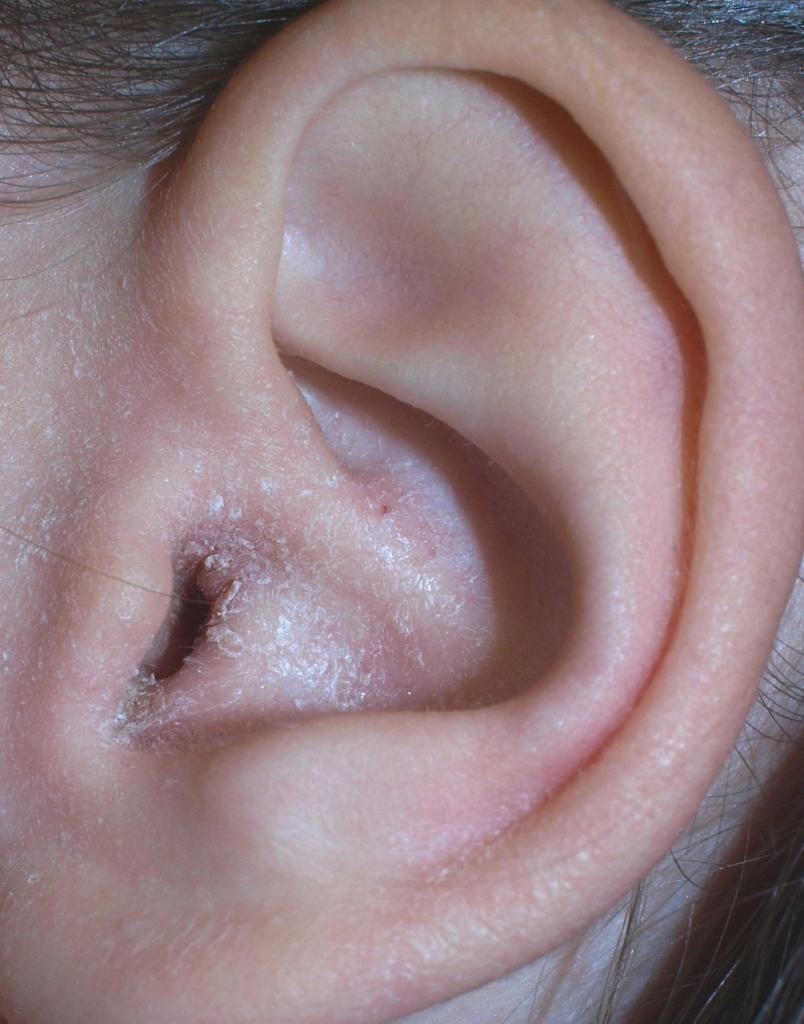
Себорейный дерматит внутри уха
Себорейный ушной дерматит
Причины ушного дерматита
Существует несколько разных заболеваний, при которых может возникать дерматит ушной раковины или ушного прохода. У всех этих патологических процессов имеются свои провоцирующие факторы и триггерные условия.
Основные провоцирующие факторы:
Пирсинг в ушах
Симптомы ушного дерматита
Аурикулярная экзема вызывает симптомы, подобные проявлениям экземы на любой другой части тела. У пациентов могут быть:
Часто эти изменения переходят и на область за ухом и поражают складку в месте присоединения уха к голове.
У большинства людей проявления экземы мягкие или умеренные. Но в некоторых случаях зуд бывает очень выражен, и тогда появляются также следующие симптомы:
Симптомы инфекционного наружного отита:
При появлении этих проявлений нельзя заниматься самолечением, нужно, чтобы врач подобрал препараты.
Ушной дерматит у взрослого
Ушной дерматит часто встречается в старшем возрасте, и у взрослых, как правило, это контактная экзема или бактериальное воспаление. Контактнуюэкзему вызывают металлические ювелирные украшения, дужки очков, наушники, беруши, а также краска для волос, некоторые средства по уходу, парфюм, который иногда наносят на мочки ушей. Бактерии могут попасть в наружный слуховой проход при купании, плавании в бассейне и особенно в открытых водоемах, а также когда кожу внутри уха повреждают, например, при почесывании и при чистке ушей.
Ушной дерматит у ребенка
Атопическая экзема проявляется интенсивным зудом с шелушением и мокнутием, и часто локализован в слуховом канале. Атопия часто бывает распространённой, когда экзема расположена у младенца на щеках, на шее, в кожных складках, и сочетается с бронхиальной астмой и сезонной аллергией на пыльцу.
Лечение ушного дерматита
В зависимости от исходной причины, лечение воспаления кожи вокруг уха может различаться. Однако в большинстве случаев оно начинается с общих домашних мер и изменений в режиме. Такой подход включает в себя:
В любом случае, прежде чем приступить к лечению любого поражения кожи в околоушной области, необходимо проконсультироваться с врачом. Только специалист может правильно поставить диагноз и подобрать нужное лечение, даже если терапию можно проводить домашними средствами.
Лечение ушного дерматита медикаментозными средствами
В некоторых случаях ушной дерматит не реагирует на такие способы, как смена режима и уход за кожей ушей, в таких случаях его необходимо лечить аптечными средствами.
Иногда приходится подбирать подходящее средство. Если назначенное первом лечение не показала ожидаемого эффекта, врач назначит альтернативный метод или новую комбинацию лекарств.
Лечение может включать в себя различные комбинации следующих средств:
Профилактика ушного дерматита
После мытья полностью просушите уши. Очень важно удалить всю воду. Можно использовать фен для волос, настроив температуру, чтобы выдуваемый воздух был теплым, а не горячим.
Не чешите внутри уха! Категорически нельзя использовать спицы, шпильки для волос и спички. Это может привести не только к повреждению канала слухового органа и барабанной перепонки. Инородные предметы, особенно металлические, могут спровоцировать аллергическую реакцию и привести к контактному дерматиту.
Во время плавания используйте специальные беруши для бассейна. Препятствие к попаданию воды внутрь уха защитит как от экземы, так и от болезнетворных микроорганизмов, способных вызвать инфицирование. Беруши должны быть выполнены из гипоаллергенного материала, и лучше подбирать их индивидуально.
Нельзя пытаться удалить серу из наружного слухового прохода. Вода и размягчающие капли способны напротив, увеличить скорость появления серы и уплотнить отложения в ухе.
При правильном подходе к гигиене и соблюдении правил ухода можно предотвратить появление описанных проблем даже у людей, склонных к экземе и воспалительным состояниям покрова тела.
Сухая себорея: диагностика, симптомы, причины, методы лечения
Услуги Expert Clinics
Что такое себорея?
Течение себореи характеризуется частыми рецидивами и ремиссиями. У людей с этим недугом нарушается секреция жира, и в результате меняется химический состав кожного сала, а его бактерицидные свойства подавляются. Эта патология чаще всего возникает из-за гормонального дисбаланса как у взрослых, так и у подростков.
Симптомы сухой себореи и отличие от жирной
Клиническая картина варьируется в зависимости от формы заболевания. Классическое течение болезни характеризуется сначала появлением сухой себореи, затем жирной себореи в затылочной части головы.
Признаки сухой себореи:
Сухая, стянутая кожа, иногда покрытая небольшими трещинами;
Зуд пораженных участков, особенно после умывания;
Небольшая, сухая, обильная перхоть, похожая на хлопья;
Тонкие, ломкие и тусклые волосы с секущимися кончиками;
Красноватые пятна на пораженных участках кожи;
Выпадение волос (характеризуется тяжелой формой).
Жирная и толстая кожа;
Большие черные точки и поры;
Пленка в виде склеенных хлопьев белого и желтого цветов разного размера;
Густой или жидкий кожный жир на поверхности себорейных участков;
Воспаление сальных желез и кожи;
Выпадение волос (при длительном течении болезни).
Симптомы себореи сухой и жирной формы иногда проявляются одновременно: кожа головы становится сухой, шелушится, волосы тонкие и ломкие, а кожа лица, шеи, верхней части спины и груди очень жирная, блестящая с элементами воспаления.
Причины появления сухой себореи
Существует ряд причин возникновения себореи, вызывающих деструктивные изменения в организме:
Нарушение обменных процессов;
Гормональные изменения физиологического типа (климакс, половое созревание), а также патологические изменения, выраженные нарушением функции гормональной системы;
Эмоциональная перегрузка, вызванная стрессом и депрессией;
Наследственный фактор: часто генетическая предрасположенность способствует появлению болезни;
Нарушения в работе иммунной системы организма;
Чрезмерное использование средств по уходу или, наоборот, плохая гигиена;
Использование агрессивных и неподходящих средств ухода, а также использование продуктов, содержащих спирт, на регулярной основе;
Косметические процедуры с высоким риском побочных эффектов;
Чрезмерное воздействие солнечного света
Нерациональное питание, проявляющееся в чрезмерном употреблении жирного мяса, острой пищи, сахара и меда.
Это заболевание может быть вызвано естественными причинами себореи. Последнее проявляется гормональными изменениями в организме (беременность, климакс и др.). Себорея такой формы называется физиологической, потому что после завершения определенного процесса гормоны нормализуются и болезнь проходит сама по себе.
При приеме гормональных препаратов, таких как анаболические стероиды или противозачаточные таблетки, симптомы себореи могут появиться на коже головы, лице и других частях тела. Себорея может быть вызвана патологиями эндокринной системы, такими как диабет, дисфункция потовых желез и другие.
Люди с ВИЧ подвержены риску заражения этим заболеванием с вероятностью 80%. Себорея кожи головы также может возникать у пациентов с параличом, шизофренией, эпилепсией и болезнью Паркинсона. В этом случае поговорите с врачом, чтобы узнать о различных вариантах лечения себореи в вашем случае.
Диагностика
Диагностика жирной себореи проводится примерно так:
Сбор у лечащего врача анамнеза;
Выявление возможных факторов риска проявления заболевания;
Сдача крови для биохимического анализа;
Сдача крови на гормоны;
Изучение общего состояния волос, дермы;
УЗИ щитовидной железы, органов брюшины (в некоторых случаях).
При подозрении на сухую форму себореи следует проконсультироваться у следующих врачей:
Лечение сухой себореи
Для избавления от сухой себореи необходимо проводить комплексное лечение, которое состоит из нескольких этапов. Для терапии сухих форм себореи врачи используют следующие методы:
Гормональная терапия. Применяется в основном при развитии тяжелых форм заболевания.
Применение лекарственных препаратов, а именно таких групп:
Препараты на основе серы;
Препараты на основе цинка;
Особенно эффективна при лечении сухой себореи серная мазь (10%), которую необходимо втирать в кожу в течение восьми дней.
Использование витаминов D, E, A, B. Сухая себорея часто связана с их дефицитом.
Повышение иммунитета (лечение всех выявленных заболеваний организма).
Использование процедур разного воздействия (мезотерапия, массаж, фитотерапия, криотерапия, ультрафиолетовое облучение, озонотерапия). Они должны назначаться исключительно лечащим врачом.
Диета. Для избавления от этого неприятного недуга придется скорректировать свой рацион и обогатить его такими продуктами:
Также следует ограничить употребление следующих категорий:
Также можно попробовать народные средства лечения.
Домашние методы борьбы с себореей
Домашние методы лечения направлены на восполнение недостатка кожного жира. Чаще всего для этого используют масла для втирания и кремы на масляной основе.
ВАЖНО: Лекарственные средства необходимо втирать легкими движениями. Интенсивное растирание приводит к тому, что волосы ломаются и выдергиваются. Мягкими, основательными движениями следует втирать масла или крем в течение 15 минут.
Масла для втирания нужно совсем немного. Его избыток ускоряет загрязнение волос, нарушает терморегуляцию кожи и затрудняет процесс потоотделения.
В лечебных целях при сухой себорее используют масляные экстракты таких лекарственных растений:
Выделим и другие наиболее эффективные компоненты для домашнего использования:
Алоэ вера. Это лекарственное растение обладает сильными антибактериальными свойствами. Его сок входит в состав многих косметических и лечебных средств. Многочисленные клинические исследования доказали эффективность этого растения, особенно для лечения себореи кожи головы и других частей тела. 62% пациентов, участвовавших в медицинских исследованиях, почувствовали значительное облегчение и отметили уменьшение выраженности симптомов себорейной болезни.
Эфирное масло чайного дерева. Это прекрасное противовирусное, противогрибковое и антисептическое средство. Именно поэтому его активно используют для лечения себореи. Само масло очень концентрированное в чистом виде, поэтому его добавляют в состав кремов, шампуней и лосьонов.
Яблочный уксус. Он используется для полоскания волос и помогает контролировать патогенную микрофлору в виде бактерий и грибков, что снижает риск возникновения или развития заболевания.
Маска из горчицы. Полезна для нормализации состояния кожи головы, способствует уменьшению выпадения волос и улучшает их структуру. Будьте осторожны при нанесении горчичных масок без добавления меда или сахара и сократите продолжительность процедуры с 10 до 15 минут.
Мед. Поскольку он обладает антибактериальными свойствами, мед используется в местных наружных лечебных процедурах.
Ультрафиолетовое излучение. В правильной дозировке оно также используется для лечения сухой себореи. Известно, что солнечные лучи помогают бороться с патогенной микрофлорой, что способствует уменьшению симптомов.
Также хорошо зарекомендовали себя такие натуральные средства:
Кашица, приготовленная из толченых ядер фундука;
Масляный настой из семян лекарственного алтея;
Масляный настой, приготовленный из почек черного тополя;
Облепиха + оливковое масло;
Растительное масло + лимонный сок.
Голову при сухой себорее рекомендуется мыть травяными настоями из шелухи лука, мать-и-мачехи, душицы. Главное, чтобы у больного не было аллергической реакции на то или иное лекарственное растение.
Профилактика
Также в качестве профилактического средства желательно принимать минеральные комплексы, поливитамины.
Чтобы избежать развития сухой себореи, необходимо соблюдать простые правила:
Избегайте стрессовых ситуаций.
Проводите больше времени на свежем воздухе.
Мойте волосы, учитывая степень загрязнения.
При своевременном выявлении заболевания, а также его комплексном лечении можно побороть болезнь в короткие сроки с минимальными затратами.
Сухая себорея: диагностика, симптомы, причины, методы лечения
Сухая себорея: диагностика, симптомы, причины, методы лечения
Экзема ушной раковины или наружного слухового прохода
Экзема – это поражение ушной раковины и наружного слухового прохода, которое может носить острый или хронический характер. Оно возникает как следствие раздражения кожи выделениями из уха, аллергии к лекарственным средствам, воздействия йодистых препаратов или производственной пыли, в основном каменноугольной и цементной.
Причины возникновения и течение болезни
Аллергическая форма экземы возникает при непереносимости определенных лекарственных средств, а также на фоне развития диабета и некоторых нарушениях в обмене веществ. У детей появлению экземы способствуют рахит, диатез, а в некоторых случаях туберкулёз. Иногда экзема возникает после травмы, когда наблюдается ослабление местной иммунной системы организма.
Экзема может иметь острую или хроническую формы. При острой экземе в процесс вовлекается только поверхностные слои кожи. Если процесс стал хроническим, то кожа слухового прохода и ушной раковины становится толще, а просвет сужается, у входа в наружный слуховой проход возникают трещины.
У детей чаще встречается мокнущая форма экземы, а у взрослых бывает как мокнущая, так и сухая, при которой наблюдается шелушение кожного эпидермиса.
Клиническая картина
Если происходит присоединение вторичной инфекции, то развивается ограниченный или диффузный наружный отит. Когда у пациента имеются серьезные общие заболевания, то экзема часто переходит в хроническую форму, а процесс проникает в более глубокие слои кожного покрова. Для этого заболевания характерны частые рецидивы.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Диагностика
Лечение
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Удаление корок проводят только после смачивания их растительным маслом или вазелином. После такой процедуры накладывают окситетрациклиновую или преднизолоновую мазь. Кроме медикаментозного лечения назначают обучение ультрафиолетом (УФО), сеансы лазеротерапии, ультразвуковое лекарственное орошение, УВЧ.
Экзема наружного уха
Экзема наружного уха – это хроническое рецидивирующее аллергическое заболевание кожных покровов, обусловленное серозным воспалением эпидермиса и дермы. Основные клинические симптомы: сильный зуд, жжение, гиперемия, отечность, папуло-везикулезная сыпь, сменяющаяся мокнущими эрозиями, корками, шелушением и лихенификациями. Диагноз основывается на результатах внешнего осмотра и дерматоскопии, которые при необходимости дополняются аллергопробами и биопсией. В процессе лечении используются противоаллергические и гипосенсибилизирующие препараты, антибиотики, НПВП, глюкокортикостероиды, анаболические гормоны, кортикостероидные мази, иглотерапия.
МКБ-10
Общие сведения
Экзема наружного уха – одно из самых распространенных дерматологических заболеваний этой локализации. В общей сложности данная патология составляет порядка 35% от всех поражений кожных покровов лор-органов. Ее распространенность колеблется в пределах 2,5-6 случаев на 1 000 населения. Заболевание встречается во всех возрастных группах – от 4 месяцев до 75 лет с пиком заболеваемости в 35-45 лет. За исключением себорейной формы, которой чаще страдают мужчины, это болезнь с одинаковой частотой диагностируется у представителей обеих полов. Осложнения наблюдаются относительно редко – не более чем в 15% случаев.
Причины
Патология относится к ряду полиэтиологических. Наибольшую значимость в процессе ее развития отводят дисфункции нервной системы, нарушению работы эндокринных желез, гиперчувствительности организма и генетическим аномалиям. Склонность к этому заболеванию наблюдается у детей с экссудативно-катаральным диатезом. Провоцирующими факторами могут стать экзогенные или эндогенные влияния либо их сочетание. К самым распространенным из них относятся:
Патогенез
В современной медицине экзематозные процессы трактуются как аномальная иммунная реакция IV типа по Джейлу и Кумбсу, которая приводит к воспалительным изменениям, склонности к вторичному инфицированию. В основе этого явления лежат четыре основных фактора: недостаточность иммунитета, повышенная чувствительность организма к тем или иным веществам, нарушение работы ЦНС и наследственная склонность. Имеющаяся недостаточность защитных сил организма заключается в дисфункции простагландинов и циклических нуклеотидов, что приводит к уменьшению активности нейтрофилов, Т-хелперов и неспецифических защитных факторов, в том числе – фагоцитоза.
Кроме того, наблюдается изменение соотношения иммуноглобулинов в крови – недостаток IgM и чрезмерный синтез IgG, IgE. Генетический компонент заболевания заключается в наличии в хромосомах специфического гена В-22 по системе HLA. Нарушение работы нервной системы сопровождается повышением сосудистой проницаемости и чрезмерной чувствительностью гладкомышечных волокон к воспалению за счет гипертонуса парасимпатической части периферической НС и дисрегуляции гипоталамуса. Травматическое повреждение региональных нервных волокон также способствует развитию этой патологии. На фоне проникновения инфекции в таких условиях происходит синтез аутоантител, поддерживающих хроническое воспаление в тканях уха.
Классификация
В зависимости от этиопатогенетических и клинических особенностей можно выделить несколько форм экземы наружного уха. Это позволяет более детально дифференцировать патологию с другими нозологическими единицами, правильно подбирать терапевтические схемы. Таким образом, классификация экзематозного процесса ушной локализации включает в себя следующие варианты:
Симптомы экземы наружного уха
Несмотря на наличие разных форм заболевания, у всех вариантов патологии прослеживается типичная последовательность развития клинических симптомов, включающая следующие стадии: эритематозную папуло-везикулезную, мокнущую и корковую. Начало, как правило, острое. Первичными проявлениями становятся выраженная гиперемия, отечность, невыносимый зуд, жжение, редко – боль.
Со временем на их фоне возникает кожная сыпь в виде папул и везикул, заполненных серозной жидкостью. Вскрывшись, они оставляют после себя небольшие мокнущие эрозии по типу «серозного колодца» – наиболее характерный симптом экземы. В процессе заживления образуются корки серо-желтого цвета, появляется шелушение, экскориации и лихенификации, постепенно стихает зуд. Далее процесс переходит из острого в хронический, что без должного лечения может длиться годами.
Истинная экзема наружного уха характеризуется симметричностью, отсутствием четких границ гиперемии и формированием вторичных депигментированных пятен на коже. Клинические особенности микробной экземы – возникновение зудящего участка покраснения и отека, обладающего четким, ярко выраженным контуром; отторжение рогового слоя кожи на периферии; формирование большого количества гнойных корок, полностью покрывающих здоровую кожу и мелких пустул на рядом расположенных участках. При микробном варианте сочетаются классические признаки грибкового заболевания и экзематозного процесса. Себорейная форма проявляется бляшками, милиарными папулами желтоватого или бурого цвета, сливающихся между собой в форме кольца или «гирлянды».
Осложнения
Наиболее распространенное осложнение экземы наружного уха связано с вторичным присоединением бактериальной флоры путем инфицирования расчесов или эрозий. Это приводит к развитию импетиго или фурункулеза, сопровождающихся общим интоксикационным синдромом. Реже возникают эритродермия, регионарный лимфаденит и лимфангит. При поражении слухового прохода может происходить сужение его просвета с формированием стриктуры или полной атрезии. При длительном, часто рецидивирующем течении заболевание способно трансформироваться в нейродермит.
Диагностика
Диагностика экземы наружного уха не представляет сложностей для опытного специалиста. Диагноз устанавливается лечащим отоларингологом или дерматовенерологом на основании анамнестических сведений, жалоб и специфической клинической картины. При опросе особое внимание уделяется сопутствующим эндокринным патологиям, дефициту иммунитета, условиям труда и наличию аллергических заболеваний. Определяется последовательность развития имеющихся симптомов, ранее проводимое лечение. Дальнейшая диагностическая программа включает следующие методы обследования:
Лечение экземы наружного уха
Лечение заболевания комплексное, зависит от формы и степени тяжести, обычно состоит из системной и местной терапии. Основную роль играют фармакологические средства, реже используются физиотерапевтические процедуры, курортотерапия. Параллельно проводится лечение сопутствующих патологий, способствующих развитию экземы. При экзематозном поражении кожных покровов наружного уха показаны следующие терапевтические мероприятия:
Прогноз и профилактика
Прогноз для жизни благоприятный, для выздоровления – во многом зависит от возможности устранить влияние этиологических факторов и провести коррекцию нарушений работы внутренних органов и систем. При современно начатом, правильно подобранном лечении острой формы заболевания полное выздоровление наступает на 20-25 сутки. Исключение составляет идиопатическая экзема, терапия которой затруднительна. К профилактическим мероприятиям относится соблюдение правил личной гигиены, ограничение контакта с аллергенами (продуктами питания или химическими веществами), раннее лечение пиодермий, коррекция имеющихся системных патологий и иммунодефицитных состояний.
Шелушение и зуд кожи
Зуд и шелушение кожных покровов – распространенные симптомы, с которыми пациенты обращаются к врачу-дерматовенерологу нашей клиники. Причин подобных явлений может быть множество. Если симптомы наблюдаются длительное время, доставляют существенный дискомфорт, необходимы грамотная консультация специалиста и определение точной причины зуда и шелушения. Только после этого может быть назначено лечение, направленное на устранение основного провоцирующего фактора.
Каким бывает кожный зуд
Зуд кожных покровов может иметь различный характер:
Почему шелушится кожа
Само по себе шелушение кожных покровов не всегда указывает на болезнь и может обуславливаться сухостью кожи из-за недостатка витаминов или увлажнения. Однако существует ряд патологий, при которых возникает шелушение, сопровождающееся зудом и чувством жжения:
Когда необходимо обратиться к врачу
Обратиться к врачу-дерматовенерологу следует, если кожный зуд и шелушение не проходят в течение длительного времени (более двух недель), способствуют нарушению сна и снижению работоспособности в дневное время, распространяются по телу, сочетаются с другими патологическими симптомами. Срочного обращения к специалисту требуют эти симптомы в сочетании с воспалительным или инфекционным процессом.
При каких заболеваниях возникают зуд и шелушение кожи
Существует довольно много заболеваний, сопровождающихся зудом и шелушением кожных покровов различной степени интенсивности и распространенности:
Популярные вопросы
Как отличить аллергический кожный зуд от инфекционного?
Ответ: На начальном этапе легко спутать зуд кожи, возникающий при аллергии и инфекции. При инфекционных болезнях помимо характерного зуда обычно наблюдаются другие симптомы: повышение температуры тела, слабость, увеличение лимфатических узлов и т.д. Аллергический зуд обычно носит постоянный характер, тогда как при инфекциях его интенсивность нередко завит от определенного времени суток.
Если кожа зудит и шелушится, можно ли помазать ее кремом?
Ответ: Если вы не уверены в точных причинах возникновения подобных симптомов, рекомендуем не применять никаких лекарственных и косметических средств до консультации с врачом.
Недостаток каких витаминов может вызвать зуд и шелушение кожи?
Ответ: За состояние кожи отвечает целый ряд витаминов: витамин А, витамины группы В, С и Е. Нехватка любого из них нередко вызывает сухость, шелушение и зуд кожных покровов.
Почему зудит кожа головы под волосами?
Ответ: Самые часты причины зуда волосистой части головы – себорея, себорейный дерматит, паразитарные заболевания (вши, клещи), аллергическая реакция на шампунь или краску для волос, грибковые заболевания кожи.