Шейно грудная миофиксация у детей что это такое
Кривошея у ребёнка
Содержание статьи
Кривошея у ребенка является врожденной или приобретенной деформацией костно-мышечного аппарата в области шеи – голова фиксируется в наклонном положении. Заболевание возникает у младенцев, требует своевременного лечения, чтобы не допустить изменений костей и мышц.Кривошея находится на третьем месте по частоте патологий опорно-двигательного аппарата у новорожденных. Чаще встречается лишь вывих тазобедренного сустава и косолапость. По статистике она есть у 0,3-2,0 % младенцев, по другим данным распространенность достигает 16 %. Патология больше свойственна девочкам, обычно наблюдается наклон в правую сторону. Заболевание может сопровождаться изменениями скелета, недоразвитием психомоторики, нарушениями слуха и зрения. Поэтому за отклонениями внимательно следят специалисты при первых обследованиях.
Причины заболевания
В зависимости от причин, вызвавших заболевание, различают врожденную и приобретенную форму. Ребенок может родиться с патологией, если у матери был тяжелый токсикоз, маловодие, угроза самопроизвольного прерывания беременности. Среди распространенных причин – многоплодие, аномальное положение и травмирование плода. С врожденным наклоном головы могут рождаться, если было обвитие пуповиной, тазовое или поперечное предлежание, родовая травма. Источник:
https://www.ncbi.nlm.nih.gov/pubmed/25419317
Kessomtini W, Chebbi W
Congenital muscular torticollis in children //
Pan Afr Med J. 2014 Jul 4;18:190 Приобретенная патология может проявиться в любом возрасте. Среди причин – миозит и саркома. Различают право-, лево- и двустороннюю кривошею.
Чтобы понять, как исправить кривошею у ребенка, нужно определить механизм, который способствовал развитию деформации. Различают мышечную, суставную, костную, нейрогенную, дермо-десмогенную и компенсаторную патологию.
Разновидности патологии
Симптомы: как понять, что у ребенка кривошея?
При двусторонней патологии головка малыша может быть прижата к груди или запрокинута, при этом движения шейного отдела ограничены.
Если у ребенка остеогенная форма, зрительно заметен изгиб в одну сторону, укорочение. Голова низко посажена, ее движения ограничены.
В случае нейрогенной патологии скелетные мышцы имеют повышенный тонус с одной стороны, а с другой – пониженный. На стороне, где дефект, нога согнута, рука сжата, при этом голова свободно двигается.
Развитие по времени
При ранней форме проблемы заметны в первые дни, при поздней – на второй неделе от рождения. Ребенок держит голову набок, на ощупь чувствуется уплотнение. Спустя 2-3 месяца дефект проявляется в неправильном положении головы, гипертонусе шейных мышц и спины. На ногах асимметричные складки.
Уже к 4-5 месяцам, при наличии кривошеи, у ребенка медленнее растут зубы, он хуже реагирует на звуки. К 7 месяцам становится заметно косоглазие, гипертонус проявляется и в нижней части тела.
К 12 месяцам диагностируется искривление позвоночника, малыш отстает в развитии, снижается зрение и слух. Черты лица изменяются – глаз и ухо на наклоненной стороне располагаются ниже. Малыши плохо держат равновесие, позже начитают сидеть и ходить, асимметрично ползают.
К 5-6 годам асимметрия лица ярко выражена. На стороне дефекта щека более плоская, заметны нарушения в развитии челюстей. При врожденном заболевании выявляют сопутствующую дисплазию тазобедренных суставов, заячью губу, неправильный прикус, короткую уздечку. Проблемы с шеей провоцируют нарушения слуха и зрения с одной стороны, косоглазие, головные боли.
Методы диагностики
Специалист при осмотре обращает внимание на симптомы кривошеи у детей: фиксацию наклона головы и поворот подбородка. Если попытаться развернуть голову, ребенку больно, он плачет.
Для определения заболевания прибегают к разным исследованиям: рентгену, УЗИ, МРТ, электромиографии. Проводят биохимический анализ крови, иногда направляют на консультацию к невропатологу. При выявлении симптомов кривошеи у ребенка необходимо проконсультироваться с ортопедом, неврологом, офтальмологом, отоларингологом.
Диагностика осуществляется на основании анамнеза, проведенного обследования и инструментальных методов. Благодаря комплексному подходу успешно выявляют костно-суставные дефекты: сращения, переломы, присутствие лишних позвонков. Для подтверждения нейрогенной формы деформации проводят электромиографию и электронейрографию. Для диагностирования миогенной кривошеи рекомендовано УЗИ мышц, а при дермо-десмогенной – УЗИ мягких тканей. Чтобы исключить сопутствующие заболевания, врач может назначить ультразвуковое исследование тазобедренных суставов, нейросонографию. Источник:
Л.Ю. Ходжаева, С.Б. Ходжаева
Дифференциальная диагностика кривошеи
у детей первого года жизни //
Травматология и ортопедия России, 2011, №3(61), с.68-72
Как проходит лечение?
Выбор метода зависит от вида заболевания. Для лечения приобретенной кривошеи прибегают к консервативным методам: гимнастике, массажу. При врожденной патологии рекомендована операция. Желательно, как можно раньше обратиться к врачу, поскольку консервативное лечение кривошеи у детей эффективно до года. Оперативное вмешательство проводят малышам в возрасте от 2-3 лет. Источник:
А.В. Губин
Алгоритм действий хирурга при острой кривошеи у детей //
Травматология и ортопедия России, 2009, №1(51), с.65-69
В некоторых случаях невозможно полностью избавиться от проблемы, тогда лечебные мероприятия направляют на укрепление мышц шеи и недопущение развития деформации.
Лечение начинают после постановки диагноза. Главное – придать правильное положение. Для этого стимулируют повороты головы в разные стороны, применяют специальные укладки, контролируют правильное ношение на руках.
ЛФК, массаж и физиотерапию рекомендуют при мышечной кривошее. Врачи назначают электрофорез, УВЧ, парафиновые аппликации и плавание. В ряде случаев прописывают ношение воротника Шанца, шейного ортеза. В клиниках используют метод вытяжения петлей Глиссона. Источник:
Р.С. Алимханова
Ранняя диагностика и лечение врожденной кривошеи у детей //
Медицина и экология, 2008, №3, с.41-42
Что делать, когда у ребенка кривошея, а консервативное лечение малоэффективно? В такой ситуации при наличии показаний проводят хирургическую коррекцию с помощью рассечения и удлинения мышцы. Такие процедуры можно проводить с 1,5-2 лет.
При врожденной костно-суставной патологии назначают корригирующую иммобилизацию в несколько этапов. Чтобы вылечить заболевание, используют гипсовую повязку, пластиковый держатель для головы, воротник Шанца. Приспособления подбирают с учетом тяжести дефекта и возраста малыша.
Если подвывих вправить невозможно, рекомендуют спондилодез позвоночника (операцию, при которой позвонки обездвиживаются путем сращивания) в шейном отделе. При диагностировании нейрогенной патологии назначают фармакотерапию для снижения повышенного тонуса мышц, снятия возбудимости нервной системы. Хорошо помогает массаж. Дермо-десмогенную кривошею лечат иссечением рубцов, кожной пластикой.
Необходимо понимать, что на скорость лечения влияет возраст – проблемы у грудничка 2 месяцев решаются быстрее, чем у малыша 8 месяцев. Чем раньше начали лечение, тем больше вероятность быстрого и полного выздоровления.
Массаж в домашних условиях
Массаж рекомендуют выполнять три раза в день по шесть минут. Движения должны быть мягкими. Во время процедуры поглаживают ноги, руки, грудь, мышцы со стороны деформации и здоровую щеку.
Затем переходят к массированию боковой стороны туловища, живота, шеи, стоп. Ребенка выкладывают на живот и проходят массажными движениями по спине и шее. Переворачивают с одного на другой бок, заканчивают процедуру разминанием стоп.
Упражнения для малышей
Физкультура в воде
Как лечить кривошею в домашних условиях? Выполняйте простые упражнения в воде. Наберите в ванну, используйте специальный надувной круг, который нужно надеть малышу на голову. Благотворное влияние теплой воды и поддержки способствует расслаблению мышц.
Приступайте к гимнастике, она поможет расслабить тело и убрать патологию. Малыша можно положить на спину, придерживая рукой. Нужно двигать головой в одну и другую сторону. Переверните на живот и ведите по ходу воды, придерживая за подбородок. При этом больное место нужно удерживать в воде.
Правильное положение тела
Внимательно следите за тем, как лежит ребенок. Создавайте условия, чтобы малыш поворачивал голову в разные стороны, наблюдая за игрушками. Перед укладыванием положите кроху сначала на здоровый бок. За спиной поставьте светильник или подвесьте игрушку, чтобы вызвать интерес, спровоцировать поворот головы.
Для малыша лучше купить матрас средней жесткости. Хорошо помогает ортопедическая подушка. Ее можно использовать только с разрешения врача и при достижении 6 месяцев. Предлагаем взять обычную пеленку и сложить ее, чтобы использовать вместо подушки.
Когда вы носите ребенка, держите его в вертикальном положении, контролируйте, чтобы плечи были на одном уровне. Чаще выкладывайте малыша на живот, чтобы улучшить состояние шейных мышц.
Профилактика кривошеи
Предупредить врожденную патологию у малышей невозможно. Чтобы не допустить приобретенную форму, необходимо избегать травмирования шеи, регулярно проходить обследование у хирурга.
При обнаружении признаков или при подозрении на патологию не прибегайте к самолечению – посетите опытного специалиста «СМ-Клиника». Наш детский хирург осмотрит малыша и при необходимости подберет лечение.
родовая травма
Травма шейного отдела позвоночника
По каким признакам определить родовую травму шеи? Каковы причины и последствия родовой травмы у ребёнка? Какая помощь необходима при родовой травме? – в данной статье мы поможем найти ответы на эти и подобные вопросы, а именно – расскажем об эффективном и безопасном методе лечения родовой травмы шеи у детей, о причинах и симптомах этого заболевания, а также о наиболее популярных мифах, связанных с ним.
что такое родовая травма
Родовая травма – это повреждения тканей и органов ребенка во время родов, вызванные механическими силами, и целостная реакция на эти повреждения со стороны организма.
Условно все травматические поражения ребенка в родах делят на: механические (обусловлены воздействием извне) и гипоксические (из-за механического воздействия у ребенка развивается кислородное голодание мозга, которое приводит к травме ЦНС – центральной нервной системы). В свою очередь, травма ЦНС является следствием травмы шейного отдела позвоночника, так как при его повреждении страдают кровеносные сосуды, питающие головной мозг.
Родовая травма может затрагивать разные структуры шейного отдела. В зависимости от ее локализации выделяют: травма позвонков, суставов, связок; травма мягких тканей (кожи, мышц).
причины и симптомы родовой травмы
Родовая травма возникает во время прохождения ребенка по родовым путям, если приосходит какое-либо несинхронизированное действие в организме мамы в момент родов.
На процесс родов сильно влияют анатомические особенности мамы и ребенка, состояние их здоровья. Если в процессе родов возникают какие-либо отклонения, то неоказание акушерской помощи может привести к травме. С другой стороны, любое медицинское воздействие также представляет опасность развития травмы у малыша: препараты, стимулирующие родовую деятельность, надавливание на живот во время потуг, наложение акушерских щипцов, операция Кесарево сечение.
Даже во время нормальных физиологических родов малыш, проходя по родовым путям, испытывает колоссальную нагрузку. У новорожденного мышцы и связки шеи очень слабые, поэтому при нагрузках во время родов травмировать их очень легко. Применение акушерского пособия увеличивает частоту повреждений шейного отдела позвоночника, но даже без медицинского воздействия, риск получения родовой травмы остаётся.
Независимо от тяжести родовой травмы, имеющиеся повреждение обязательно будет иметь последствия. Самый страшный вариант – летальный исход. В таком случае ставят диагноз синдром внезапной смерти. Причина смерти заключается в прогрессировании рубцевания места травмы в мягких тканях шеи, задеваются жизненно важные центры дыхания и сердцебиения, что несовместимо с жизнью.
Достаточно тяжелыми последствиями родовой травмы может быть развитие детского церебрального паралича (ДЦП), парезы или параличи конечностей.
Иногда очевидных последствий травмы нет, и несколько месяцев или лет она никак не проявляется. Это не означает, что ребенок абсолютно здоров. При повреждении шейного отдела часто возникают смещения позвонков и развивается защитный мышечный спазм. В результате родовой травмы начинает страдать мозговой кровоток и у малыша в определенное время проявляются следствия перенесенной травмы от затрудненного мозгового кровотока.
В первые дни и месяцы жизни нарушение мозгового кровотока проявляется в виде внезапных кратковременных остановок дыхания (с первых суток), в виде дрожания подбородка, ручек или ножек, сбоя сердечного ритма. Ребенок беспокоен и часто сильно плачет, плохо спит, имеется высокий или низкий мышечный тонус в руках или ногах, косоглазие, явно заметна короткая шея. Часть детей имеют отставание в двигательном развитии.
После года могут возникать следующие проблемы: задержка двигательного и эмоционального развития, частые истерики, плач, гиперактивность или заторможенность, дефицит внимания, плохая память. У таких детей может быть увеличенный размер головы, деформации черепа и грудного отдела, психические отклонения, судороги (эписиндром), парезы конечностей.
Некоторые последствия проявляются только в дошкольном и школьном возрасте. На тот момент их уже мало кто связывает с полученной при рождении травмой. К таким последствиям относятся: дизартрия, нарушение мелкой моторики, энурез, головные боли, вегето-сосудистая дистония (ВСД), повышенное внутричерепное давление, неврозы. В этом возрасте от перенесенной родовой травмы появляются проблемы с позвоночником (сколиоз, нарушение осанки), косолапость, плоскостопие, разная длина ног. К последствиям также относятся проблемы с иммунитетом, стойкие аллергические реакции, заболевание ЛОР-органов.
развенчиваем мифы о родовой травме
На сегодняшний день существует ряд заблуждений о проблеме родовой травмы у детей, порождаемых в основном отсутствием у родителей, столкнувшихся с данной проблемой, объективной информации по поводу причин родовой травмы и предлагаемого лечения. Постараемся внести ясность в этом вопросе и развенчать наиболее популярные мифы.
Как видно из описанных выше примеров, объективный взгляд на проблему родовой травмы с точки зрения причин её возникновения и способов решения помогает родителям ребёнка, у которого обнаружено это заболевание, своевременно и обдуманно подойти к выбору эффективного и безопасного метода лечения.
о нашем лечении родовой травмы
Как альтернативу стандартному лечению родовой травмы мы предлагаем реабилитационный комплекс, направленный на устранение последствий родовой травмы шеи и восстановление мозгового кровотока.
На первом этапе проводится лечение поврежденных анатомических структур шейного отдела позвоночника. Благодаря вытяжению и лечебной гимнастике, за короткое время происходит вправление смещенного позвонка, укрепляются мышцы, сращиваются связки шеи, рассасываются гематомы. Воротник оказывает благоприятное влияние на состояние кровоснабжения головного мозга путем освобождения сосудов от сдавления. Без этого этапа эффективность лечения родовой травмы снижается в несколько раз.
На следующих этапах проводятся терапия, направленная на улучшение работы сосудов и клеток головного мозга (в том числе аминокислотами), рассасывания глубоких гематом и рубцов около позвонков, восстановление двигательных функций шейного отдела позвоночника и тонуса мышц шеи.
Лечение проводится амбулаторно (вне стационара) и подразумевает ношение ребёнком тракционного воротника оригинальной конструкции (Патент № 2587960) в сочетании с приёмом натуральных препаратов для нормализации деятельности головного мозга.
Наше лечение быстро и эффективно решает проблему родовой травмы у ребёнка, при этом оно безопасно и надёжно.
Таким образом, предлагаемая нами тракционная терапия в силу её очевидных преимуществ является отличной и часто единственной альтернативой не только приёму противосудорожных препаратов, но и другим методам лечения родовой травмы.
начинаем лечение родовой травмы
Лечение родовой травмы в нашем центре начинается с приёма невролога. Приём ведёт главный врач и ведущий специалист нашего центра, невролог (вертеброневролог), кандидат медицинских наук Мажейко Людмила Ивановна.
На первичном приёме врач проведёт консультацию и специализированное обследование, выявит истинную причину развития патологии, установит диагноз, разработает план лечения, даст рекомендации, при необходимости назначит дополнительные обследования. Длительность первичного приёма – 60 минут.
Цена лечения родовой травмы в нашем центре рассчитывается индивидуально, в зависимости от стадии заболевания, его давности и наличия осложнений. Такой подход позволяет назначить только необходимый объём лечения с учётом особенностей организма ребёнка и картины течения заболевания.
Расчёт цены лечения родовой травмы производится после приёма невролога и проведения необходимых дополнительных обследований.
При единовременной оплате курса лечения предоставляется скидка 10 %.
Приём невролога осуществляется по предварительной записи. Для записи на приём необходимо позвонить нам в рабочее время по телефону +7 (343) 266-79-01 или оставить заявку на сайте и ожидать нашего звонка.
Позволяет определить наличие или отсутствие родовой травмы
Миодистрофия Дюшенна: что это такое?
Время чтения: 10 мин.
Доктор медицинских наук, президент благотворительного фонда «Гордей» и бабушка Гордея, мальчика с диагнозом миодистрофия Дюшенна, Татьяна Андреевна Гремякова рассказывает о том, что это за болезнь, почему ее часто принимают за гепатит, и что необходимо делать, чтобы дети с этим диагнозом как можно дольше сохраняли активность и жили полной жизнью.
Мышечная дистрофия Дюшенна (МДД) — одно из наиболее распространенных среди редких (орфанных) генетических фатальных нейромышечных заболеваний. В большинстве случаев оно встречается только у мальчиков.
Заболевание развивается вследствие мутации гена, который отвечает за синтез белка дистрофина. У детей прогрессирует повреждение и дегенерация мышц. Со временем мышцы слабеют до такой степени, что дети/подростки не могут самостоятельно передвигаться — в возрасте 10-15 лет мальчики садятся в инвалидную коляску. Параллельно у них развиваются кардиореспираторные нарушения — проблемы с сердцем и дыханием. В возрасте 15-20 лет им уже требуется респираторная поддержка: вначале только ночью, а в дальнейшем – круглосуточно.
Сегодня, благодаря профилактике формирования контрактур, сколиоза и кардиомиопатии, применению стероидов, внедрению респираторной поддержки и другим превентивным мерам, удалось существенно продлить функциональную активность пациентов,
качество и продолжительность их жизни.
Ожидаемая продолжительность жизни мальчиков с МДД, рожденных в последние годы в развитых странах (при условии, что им доступна современная реабилитация, терапия и респираторная поддержка), — 30-40 лет.
Болезнь в большинстве случаев передается от матерей, но сами женщины от нее практически не страдают: они бессимптомные или малосимптомные носители дефектного гена. Ген может передаваться по женской линии многие поколения и никак не проявляться, поэтому рождение ребенка с дистрофией Дюшенна для семьи часто становится неожиданностью. В трети случаев болезнь – результат спонтанной мутации плода без семейной истории.
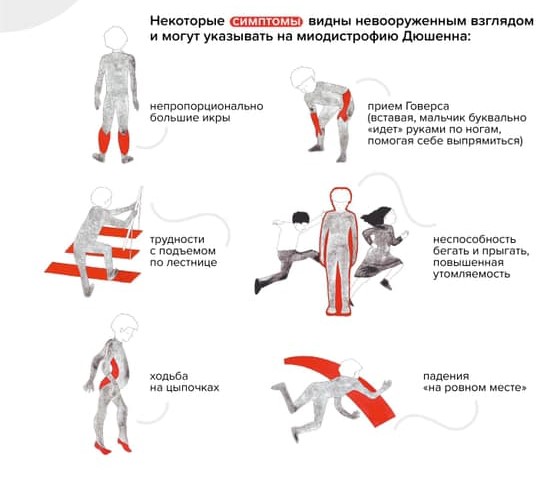
В начале болезнь распознать трудно: симптомы проявляются не сразу и нарастают постепенно. Чаще всего до четырех-пяти лет врачи и родители считают, что малыш здоров. У ребенка могут быть некоторые задержки двигательного и речевого развития, он может быть неуклюжим, часто падать и быстро уставать. Мальчик с МДД не бегает так быстро, как сверстники, не прыгает. Родителям зачастую видны некоторые особенные нюансы взросления, но никаких «красных флагов», которые позволили бы серьезно обеспокоиться, нет довольно долго.
Ребенок растет, со временем меняется его походка и осанка. Можно заметить, что он ходит на носочках. Ему трудно вставать с пола — поднимается, опираясь на руки (прием Говерса).
«Прием Говерса» и другие вероятные признаки наличия у ребенка миодистрофии Дюшенна / Фонд «Гордей»
Обращает на себя внимание увеличение икроножных мышц. Позднее трудности при ходьбе нарастают: ребенок с трудом поднимается по лестнице, у него совсем нет сил. В какой-то момент он вовсе перестает ходить и садится в инвалидную коляску.
Если есть сомнения относительно здоровья мальчика, то первое, что нужно сделать, — анализ крови на активность креатинфосфокиназы (КФК). Это фермент, содержащийся в скелетных мышцах, маркер их распада. Обычно при МДД он бывает выше нормы во много раз — например, несколько десятков тысяч единиц при норме в сотню.
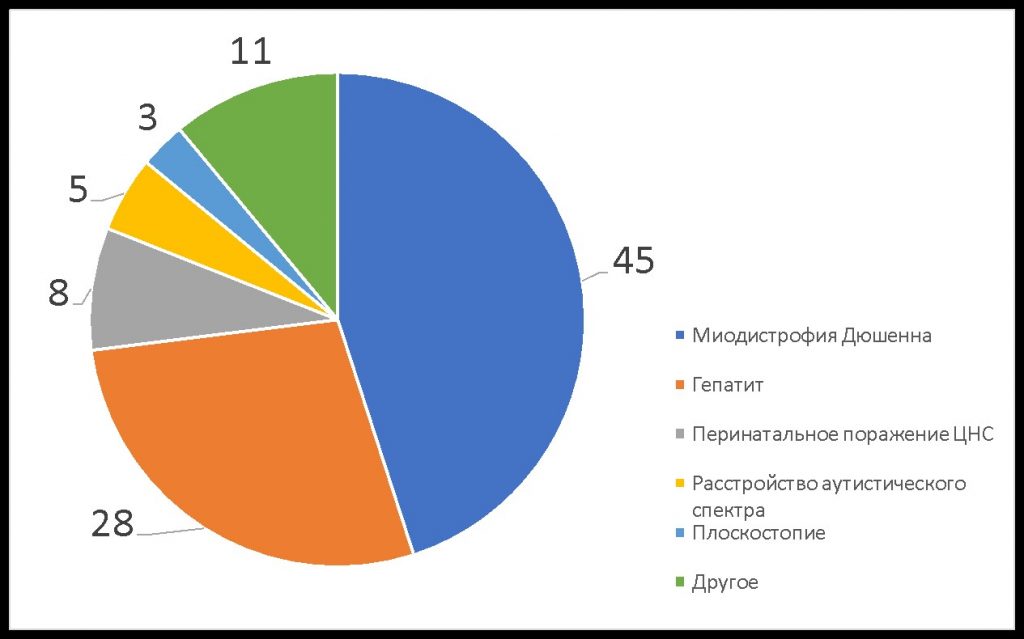
МДД — редкое заболевание. Врачи могут ни разу за свою практику не столкнуться с ним и не знать, что делать. Часто ребенку ошибочно ставят диагноз гепатит, перинатальное поражение ЦНС и/или аутизм и назначают лечение, подчас ускоряющее прогрессирование Дюшенна (Рис. 1).
Рис. 1. Результаты опроса
200 родителей (%): «Какой первый диагноз был поставлен мальчику с миодистрофией Дюшенна в первичном поликлиническом звене?»
Почему гепатит — самый частый из неверных диагнозов? При МДД в крови повышаются уровни трансаминаз, что ошибочно принимается за симптоматику гепатитов. Но эти ферменты в случае МДД мышечного, а не печеночного происхождения.
Если выявлено увеличение уровня КФК выше критического (более 2000 ед), необходимо делать генетический анализ и искать мутацию в гене дистрофина.
Информация для медицинских специалистов
Ген дистрофина — один из самых больших в человеческом организме. Он состоит примерно из 2,5 млн пар нуклеотидов, содержит 79 экзонов, размер гена 2,2 Мб. Уровень мутаций гена относительно высок: в одном из трех случаев МДД вызывается мутацией de novo (впервые возникшее изменение, в отличие от унаследованного – прим.ред). Таким образом, новые случаи возникают даже при наличии хороших инструментов пренатальной диагностики и семейного консультирования для известных случаев.
Высокая частота мутаций также лежит в основе большого разнообразия мутаций, выявленных у пациентов с МДД. Наиболее часто встречаются делеции (
68%), затем по частоте идут дупликации (
11%) одного или нескольких экзонов, реже обнаруживаются небольшие мутации (∼20% пациентов). Мутации могут происходить на любом участке гена, но делеции чаще сконцентрированы между экзонами 45–55, а дупликации — между экзонами 2–10. Тип и расположение мутации определяют ход течения заболевания и то, какое лечение требуется больному.
Сейчас в России применяется специфическая молекулярно-генетическая диагностика повреждения гена дистрофина, определение мутации в каждом конкретном случае.
Генетическое тестирование позволяет точно поставить диагноз. Ранняя и прецизионная диагностика больных МДД необходима для правильного сфокусированного назначения этиопатогенетической терапии. Фактически каждому такому ребенку требуется персонализированная терапия в зависимости от типа и локализации мутации гена.
Бесплатная генетическая диагностика проводится больным с диагнозом МДД, а также бессимптомным пациентам с высокими значениями КФК (более 2000 ЕД\л) с 2019 года. Ограничений по возрасту исследуемых больных нет.
Как попасть на генетическую диагностику?
Диагностику проводят в ФГБНУ «Медико-генетический научный центр имени академика Н.П. Бочкова». Направить на диагностику может только врач. Для этого он должен позвонить на Горячую линию по номеру 8-800-100-17-60 (линия предназначена исключительно для врачей) и зарегистрировать пациента в программе бесплатного генотипирования. В этом случае транспортные услуги по перевозке биоматериалов также будут бесплатны.
Только в 30% случаев больной ребенок рождается в результате спонтанной мутации. В 70% случаев носителем мутации является мама ребенка, которая, как правило, не знает об этом.
При планировании беременности женщинам желательно сделать генетический тест на носительство МДД. В некоторых странах такой тест обязателен.
Оценка функциональной активности ребенка позволяет понять его состояние и спрогнозировать дальнейшее течение заболевания. Для этого заболевания нет биохимических маркеров течения болезни. Изменение функциональной и физической активности у детей с МДД выражается в числовых значениях. Это позволяет понять степень выраженности болезни и динамику ее клинической симптоматики.
Если ребенок ходит, его состояние оценивают по методу The North Star (NSAA). Дополнительно оценивается расстояние, пройденное за 6 минут, и время подъема и спуска с четырех ступеней.
Для тех, кто потерял способность ходить, есть метод оценки работы рук — Performance of Upper Limb (PUL) test.
Физическая терапия и реабилитация — основа ухода за больными с МДД на протяжении всей жизни. Она нужна, чтобы поддерживать физическую активность и функциональность.
Современная реабилитация ориентирована:
На более поздних этапах болезни это:
Тутора для ребенка с миодистрофией Дюшенна / Фонд «Гордей»
Для сохранения способности ходить важно следить за постановкой ног ребенка на полную стопу, а также уделять внимание растяжке, особенно мышц голеностопа. Иначе через некоторое время мальчик сможет ходить только на цыпочках, и тогда ему понадобится коляска.
Занятия в бассейне / Фонд «Гордей»
Если не заниматься физической терапией, ребенок может потерять способность ходить рано и сесть в коляску в 7-8 лет.
В результате начнутся серьезные изменения, в первую очередь, позвоночника: сильный сколиоз, требующий операции на позвоночнике, пострадают сердце и дыхание.
Реабилитация и физическая терапия способны надолго продлить двигательную активность больного.
Позиционирование на стадии коляски фокусируется на том, чтобы сохранить правильное положение тела и ног, не допустить развития сколиоза и контрактур в суставах, сохранить максимальный объем движений рук.
В наиболее тяжелой стадии заболевания важна респираторная реабилитация.
Медицинская помощь
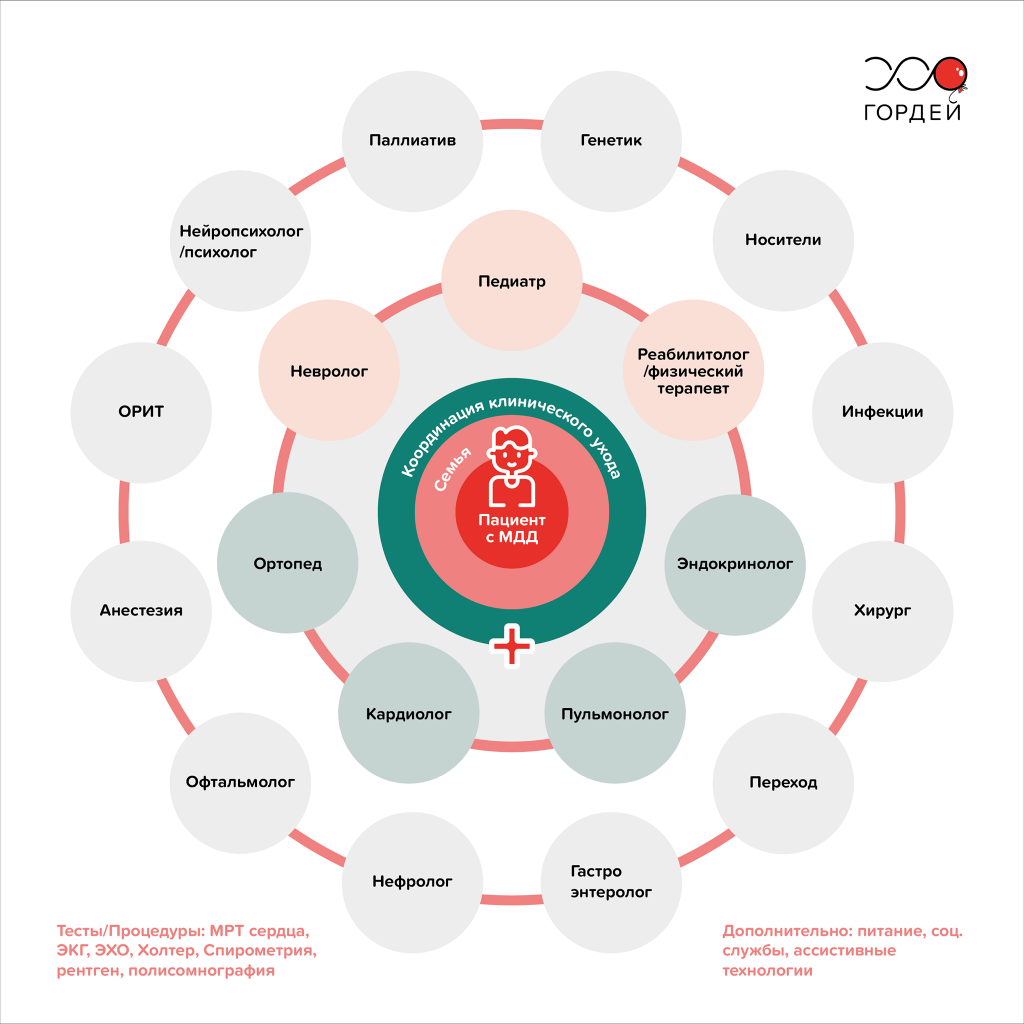
Миодистрофия Дюшенна — прогрессирующее заболевание, которое со временем поражает многие системы и органы человека. А значит, вести пациента с МДД должна мультидисциплинарная команда врачей под руководством специалиста по нервно-мышечным заболеваниям (например, педиатр или детский невролог).
По мере взросления ребенка эта функция переходит к неврологу, работающему со взрослыми пациентами. Следует заранее определить необходимых специалистов, чья помощь понадобится уже взрослому пациенту.
В современной медицинской и паллиативной концепции ведения пациентов с МДД считается важным ориентироваться на его семью: общаться, координировать уход, информировать об ожидаемых изменениях, связанных с болезнью.
Какие врачи ведут пациента с МДД
| Специалист | Сфера ответственности |
|---|---|
| Невролог | Комплексное ведение болезни на протяжении всей жизни. |
| Реабилитолог | Упреждение развития контрактур и деформации, минимизация боли, продление функциональности и способности к передвижению. |
| Ортопед/Хирург | Поддержка двигательных функций как можно дольше, минимизация контрактур суставов, поддержка позвоночника в прямом положении. |
| Эндокринолог (поддержание костного здоровья) | Уменьшение прогрессирования остеопороза, восстановление при ранних признаках остеопороза. |
| Эндокринолог (рост и половое созревание) | Минимизация нарушений роста, коррекция пубертатного развития, развитие и предотвращение опасного для жизни криза надпочечников. |
| Пульмонолог | Уменьшение респираторных осложнений и сохранение функции дыхательных мышц. |
| Кардиолог | Максимальное продление работы сердца, упреждение формирования сердечной недостаточности и других отклонений. |
| Гастроэнтеролог и диетолог | Профилактика недостаточного или плохого питания, избыточного веса и ожирения. |
| Психолог | Психосоциальная поддержка на протяжении всей жизни, помощь в планировании будущего и формировании представлений о том, как пациенты будут активно участвовать в уходе за собой и ежедневной деятельности. |
| Паллиативная помощь | Симптоматическая терапия, предоставление технических средств реабилитации и медицинских изделий, социальная поддержка. |
Рис. 2. Схема организации мультидисциплинарного ухода за пациентами с миодистрофией Дюшенна на протяжении всей жизни / Фонд «Гордей»
Транзит во взрослую медицину и жизнь
Человек с заболеванием, которое начинается в детском возрасте и ведется детскими врачами, взрослея, переходит во взрослую медицинскую и паллиативную службу. Переход обычно происходит в возрасте от 17 лет до 21 года, в зависимости от системы здравоохранения. Однако, чем старше становится больной с МДД, тем больше он нуждается в медицинской помощи и уходе — ведь болезнь прогрессирует. А значит, без поддержки семьи и медиков не обойтись.
К сожалению, не все больные МДД смогут перейти к самостоятельной и долгой взрослой жизни. Первая причина: около трети молодых взрослых с МДД испытывают психосоциальные трудности или страдают когнитивными нарушениями, которые ограничивают самостоятельность и независимость. Вторая причина: различное течение заболевания.
Обе причины зависят от множественности мутаций гена дистрофина: от чрезвычайно злокачественной, когда дети вовсе не научаются ходить, до доброкачественной, похожей по течению и сроку жизни на миодистрофию Беккера (Birnkrant DJ, Bushby KM, Bann CM, и др., Диагностика и ведение пациентов с мышечной дистрофией Дюшенна, часть 3: первичная помощь, неотложная помощь, психосоциальная помощь и преемственность в оказании помощи на протяжении жизни пациента., The Lancet Neurology, 2018; том 17: 445-55′).
И все же для большинства молодых взрослых с МДД следует прогнозировать полноценное участие в планировании будущего и принятии решений.
Есть ли лекарство?
Сделать лекарство для МДД сложно: один препарат не вылечит всех, как при СМА. Больные МДД, как снежинки: нет одинаковых — уже описано около десяти тысяч мутаций гена. Поэтому болезнь по-разному проявляется — даже в одной семье у двух братьев.
Уже есть одобренные патогенетические лекарства, а препарат для коррекции нонсенс-мутаций в ноябре 2020 года зарегистрирован в России. Несколько препаратов находятся в третьей стадии клинических исследований. Одна из самых обнадеживающих перспектив — доставка в мышечную клетку исправленной укороченной копии гена дистрофина с помощью AAV вирусов: именно они могут перенести нужный фрагмент ДНК.
Какие перспективы?
Дети, которым диагноз «миодистрофия Дюшенна» ставится сегодня, будут жить по-другому — лучше и дольше, чем больные, рожденные 10-20 лет назад. Разработаны международные стандарты ухода, накоплен большой опыт, позволяющий предупредить развитие тяжелых осложнений болезни, продлить стадию функциональной активности ребенка, на горизонте — генетическая терапия, которая подойдет многим. Уже сейчас доступны четыре патогенетических препарата для определенных мутаций. В 2020 году в России зарегистрирован первый препарат для лечения миодистрофии Дюшенна — Аталурен.
Кто поможет?
Фонд «Гордей» создала семья, в которой растет Гордей — семилетний мальчик с миодистрофией Дюшенна. Цель фонда – улучшить на системном уровне качество диагностики, ведения, ухода, реабилитации и лекарственного обеспечения больных МДД.
Гордей с мамой, Ольгой Гремяковой. Фото из личного архива / Facebook
Одна из основных задач фонда – информирование и повышение осведомленности о миодистрофии Дюшенна врачебного и родительского сообщества. Чтобы практикующие и будущие педиатры, детские неврологи, медработники детских садов и школ знали о симптомах заболевания, а профильные специалисты имели возможности для обучения, стажировок, обмена опытом и в своей работе опирались на международные стандарты ухода и лучшие мировые практики.
Президент фонда «Гордей», доктор медицинских наук и бабушка Гордея, Татьяна Андреевна Гремякова ежемесячно проводит Школу для родителей вновь диагностированных детей с Дюшенном: отвечает на вопросы, помогает родителям понять, что именно они могут сделать для своего ребенка уже сегодня и что происходит в науке и медицине по данной нозологии.
Учредитель фонда «Гордей», психолог и мама Гордея, Ольга Гремякова два раза в месяц проводит «Передышку» — группу поддержки для мам и пап и вебинары, помогающие родителям развивать жизнестойкость, справляться со стрессом, возвращать себе контроль над своей жизнью. Для родителей вновь диагностированных мальчиков есть индивидуальные консультации с психологом.
Чтобы записаться на ближайшую Школу, «Передышку» или на индивидуальную психологическую консультацию, нужно написать по адресу: go@dmd-russia.ru
Сообщество фонда «Гордей» в Фейсбуке.
Сообщества по таргетной (подходящей для определенных мутаций) терапии:
Для родителей детей с «нонсенс-мутацией».
Для родителей детей с одной из делеций, корректируемых пропуском экзона 45.
Для родителей детей с одной из делеций, корректируемых пропуском экзона 51.
Для родителей детей с одной из делеций, корректируемых пропуском экзона 53.
С МДД также работают следующие организации:
Федеральные центры, работающие с МДД:
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.