Шишка возле уха на лице что это
Удаление липомы, удаление атеромы, в чем разница между липомой и атеромой и нужно ли их удалять?
Липома и атерома часто внешне похожи, и пациенты нередко не отличают их друг от друга, определяя под общим названием «жировик». Попробуем разобраться, в чем же разница между липомой и атеромой, а также, как поступить, если у вас выявлено одно из этих образований.
Липома
Это – доброкачественное образование, состоящее из жировой ткани. По сути – это локальное скопление жировой ткани под кожей. Липома относится к доброкачественным опухолям, хотя в редких случаях под ее маской может развиваться липосаркома– образование злокачественное.
Липомы проявляют себя в виде мягкоэластических подкожных образований, подвижных, безболезненных, могут медленно увеличиваться в размерах. Кожа над липомами не изменена и легко смещается над ними. Мелкие липомы вообще не видны их можно обнаружить только при пальпации. Более крупные липомы выделяются как «бугры» округлой или овальной формы. Размеры липом очень вариабельны – от 1-2 см до 20 см и более. Липомы никогда не воспаляются и не нагнаиваются.
Атерома
Происхождение атеромы принципиально иное, чем липомы. Атерома развивается из сальных желез кожи. По разным причинам проток железы забивается, секрет скапливается в железе, которая начинает постепенно увеличиваться в размерах. Атерома определяется в виде небольшого (от 0,5 до 2 – 3 см) образования, которое всегда несколько возвышается над кожей и всегда спаяно с ней (т.е. кожа над атеромой не смещается), может медленно расти. Атерома всегда имеет капсулу, содержит атероматозные массы, напоминающие измельченное сало.
Т.к. атерома соединена с внешней средой протоком, всегда есть угроза, что через проток она инфицируется, и произойдет нагноение. В этой ситуации в области ранее «спокойной» атеромы появляются умеренные боли, образование быстро (за несколько дней) увеличивается в размерах, вокруг него появляется покраснение, может повышаться температура тела. Нагноение атеромы требует срочной операции.
Симптомы
Определить проблему в обоих случаях обычно не составляет сложности.
Чаще всего липомы располагаются на конечностях, голове и туловище, практически никогда не бывают на лице.
Симптомы атеромы
Образование в виде бугорка, безболезненно, подвижно, спаяно с кожей, часто можно разглядеть отверстие выводного протока железы. Чаще всего «шишка» располагается на участках тела, где есть волосяной покров: на лице, коже головы, в области половых органов, на ногах, на спине, встречается на лице. В случае появления нагноившейся атеромы образование увеличивается в размерах за несколько дней, кожа на пострадавшем участке может покраснеть и стать болезненной, может также подняться температура.
Лечение
Теперь, когда мы разобрались в отличии липомы от атеромы, перейдем к следующему вопросу: а нужно ли вообще удалять липому или удалять атерому? Начнем с того, что консервативное лечение липомы, равно как и лечение атеромы абсолютно бесперспективно. Более того, агрессивное воздействие на эти образования различными «народными» средствами может вызвать нагноение атеромы, а также малигнизацию (озлокачествление) липомы.
Тактические подходы к лечению липомы следующие: если липома небольшая (2-3 см), не растет и не причиняет каких-либо неудобств (не трется об одежду, не является косметическим дефектом и т.п.), то ее можно не удалять. В случае же роста (а особенно быстрого), лучше пойти на операцию. Если липома растет, то удалять ее рано или поздно все равно придется, но лучше сделать это пока она маленькая, чтобы избежать больших разрезов и травматичности вмешательства. Любая удаленная липома должна быть направлена на гистологическое (под микроскопом) исследование.
Что касается атеромы – ее рекомендуют удалять в любом случае, т.к. практика показывает, что они рано или поздно нагнаиваются, а при операции на фоне воспаления не всегда удается полностью убрать капсулу атеромы, что чревато рецидивом (повторным появлением образования). К тому же при нагноении рану практически никогда не ушивают, она заживает вторичным натяжением, что нередко ведет к формированию грубого рубца. Если после удаления атеромы выясняется, что образование не имеет капсулы и не содержит атероматозных масс, его нужно направить на гистологическое исследование для исключения дерматосаркомы, которая иногда бывает внешне похожа на атерому.
Подводя итоги всему вышесказанному можно сказать
Доктор Ельшанский И. В. много лет занимается диагностикой и хирургическим лечением доброкачественных образований кожи и подкожной клетчатки.
Отек мягких тканей околоушной области и боковой поверхности шеи, вызванный наличием фолликулярной кисты нижней челюсти
В нашу клинику обратилась женщина, 26 лет. При сборе анамнеза удалось выяснить, что на протяжении 6 месяцев у нее присутствуют периодические боли в области левой щеки, постоянный отек мягких тканей левой околоушной области и боковой поверхности шеи с левой стороны (рис. 1). При первичном осмотре пациентки температура тела нормальная, показатели жизненно важных функций стабильные, частота сердцебиения 70 ударов в минуту, частота дыхания 16 раз в минуту, артериальное давление 110/70 мм рт. ст. Лабораторные исследования выявили незначительное увеличение количества лейкоцитов.
Прежде чем рассмотреть вероятность одонтогенного происхождения данных симптомов, пациентка обращалась к различным специалистам. Назначаемые этими специалистами повторные циклы антибиотикотерапии оказались неэффективны. В последующем эхографическое исследование выявило присутствие небольшого сиалолита в левой околоушной слюнной железе и был поставлен диагноз «сиалолитиаз». В течение одного месяца пациентке были проведены 3 цикла дистанционной ударно-волновой литотрипсии в левой околоушной области. После проведенных процедур симптоматика сохранилась. Спустя несколько недель отек мягких тканей боковой поверхности шеи трансформировался в острый гнойный лимфаденит соответствующей локализации. В этот момент пациентка была направлена в лечебное учреждение, в котором работают авторы.
Дифференциальная диагностика
Перечень клинических состояний, при которых наблюдается одностороннее увеличение околоушной области, включает сиалолитиаз, туберкулез, актиномикоз околоушной слюнной железы, лимфаденит, кисту околоушной слюнной железы, кисту сальной железы и неоплазию.
Сиалолитиаз
Слюннокаменная болезнь (сиалолитиаз) — это заболевание, которое по частоте поражения больших слюнных желез стоит на втором месте после эпидемического паротита и является причиной 30 % всех сиалоаденопатий. Наибольшая заболеваемость выявлена среди мужчин в возрасте от 30 до 60 лет [1]. Сиалолитиаз чаще поражает подчелюстную слюнную железу (83—94 %), реже — околоушную слюнную железу (4—10 %) и подъязычную слюнную железу (1—7 %) [2]. Существует несколько гипотез, посвященных этиологии образования камней в слюнных железах: гипотеза о роли анатомо-морфологических факторов (стеноз слюнного протока, дивертикул протока слюнной железы и др.), о влиянии состава слюны (сильное перенасыщение, дефицит ингибиторов кристаллизации и др.) и о значении воспалительных, химических или нейрогенных факторов. Камни состоят из смеси фосфатов кальция и в процессе кристаллизации притягивают и накапливают органический матрикс.
Удаление камней хирургическим способом является эффективным методом лечения, однако в некоторых случаях способствует развитию значительных осложнений в послеоперационном периоде. На данный момент существуют консервативные методы лечения, такие как дистанционная литотрипсия, контактная литотрипсия и перкутанная (чрескожная) литотрипсия [3].
Туберкулез околоушной слюнной железы
Туберкулез — инфекционный гранулематоз с хроническим течением, характеризуется разнообразием клинических проявлений и локализации. Несмотря на то что для данного заболевания типичным признаком является поражение легких, внелегочные формы болезни встречаются часто и составляют 20 % из всех случаев заболевания туберкулезом в активной форме [4]. Инфицирование слюнных желез происходит редко. Поражение околоушной слюнной железы и близлежащих лимфатических узлов может возникнуть при наличии очага туберкулезной инфекции в ротовой полости либо при наличии отдаленного очага в легком [5]. В этом случае заболевание сопровождается острым воспалением и диффузным отеком слюнной железы. В некоторых случаях происходит образование околоушного свища или абсцесса [6].
Актиномикоз околоушной слюнной железы
Первичный очаг актиномикоза представляет собой гранулему и характеризуется хроническим нагноением. Обычно причиной являются Actinomyces israelii — грамположительные анаэробные условно патогенные бактерии ротовой полости. Актиномикоз поражает здоровых людей, при наличии местных условий способствующих росту возбудителя. Зачастую заболевание поражает мягкие ткани, слюнные железы, кости и кожный покров в области лица и шеи. Первичный актиномикоз околоушной слюнной железы является очень редким заболеванием, внешние проявления которого могут иметь сходство с признаками наличия новообразования [7].
Клиническим признаком шейно-лицевого актиномикоза является наличие гнойного образования и типичных желто-зеленых гнойных выделений с содержанием мелких желтых гранул, имеющих диагностическое значение. Начальные симптомы включают болевые ощущения, повышение температуры, покраснение кожи, отек мягких тканей. Нагноение может отсутствовать [8].
Другие состояния, вызывающие одностороннее увеличение околоушной области
Одностороннее увеличение околоушной области может являться следствием наличия пальпируемого образования или диффузного отека. Локализация образования на поверхности слюнной железы может свидетельствовать о наличии лимфаденита, кисты околоушной слюнной железы, кисты сальной железы или опухоли экстрапаротидного расположения. Образование, расположенное в толще слюнной железы, может являться доброкачественной или злокачественной опухолью либо сиалоаденопатией.
Клинические симптомы злокачественных опухолей включают быстрый рост, паралич лицевого нерва, уплотнение ткани и наличие болевых ощущений. Чаще всего такие новообразования возникают у пожилых людей [9].
Диффузный отек околоушной области, не связанный с патологическим процессом в околоушной слюнной железе, может являться признаком гипертрофии жевательной мышцы, поражения височно-нижнечелюстного сустава или остеомиелита восходящей ветви нижней челюсти.
Обоснование диагноза
В случае одностороннего увеличения околоушной области при проведении дифференциальной диагностики необходимо учитывать анамнез текущего заболевания и месторасположение пальпируемого образования или диффузного отека. Сиалоденит может протекать при отсутствии какого-либо образования в слюнной железе. В этом случае наличие диффузного отека сопровождается резкими болями в области слюнной железы, которые исчезают через 15—20 минут. Болезненная припухлость может возникнуть после проведения лучевой терапии или явиться следствием вирусного воспаления слюнной железы, к примеру эпидемического паротита. В этих случаях обычная ортопантомограмма может быть использована для комплексной оценки патологии зубных рядов и окружающих костных структур, височно-нижнечелюстных суставов, гайморовых пазух и полости носа. Для того чтобы определить объем воспаленных тканей и количество скопившегося гноя, в случае если распространение инфекции затрагивает жевательные мышцы или фасции, используют компьютерную и магнитно-резонансную томографию.
У пациентки была обнаружена редкая фолликулярная киста. Наличие кисты сопровождалось воспалительным процессом, имеющим тенденцию к дальнейшему распространению на окружающие ткани. Нарушение процесса прорезывания обычно несет в себе риск повреждения зубного фолликула и образования фолликулярной кисты.
Авторы предположили распространение инфекции по восходящему пути, от фолликулярной кисты и далее, между внутренней поверхностью левой ветви нижней челюсти и внутренней крыловидной мышцей. Инфекция распространялась по этому пути и достигла вырезки нижней челюсти, сформировав подкожный абсцесс в левой околоушной области. Вирулентность микроорганизмов и действие жевательной силы могут объяснить распространение абсцесса вопреки гравитационным силам. Более того, проведенная ранее дистанционная ударно-волновая литотрипсия могла способствовать распространению инфекции и усилению процесса нагноения.
Удаление третьего моляра является рутинным хирургическим вмешательством, поэтому хирург-стоматолог и челюстно-лицевой хирург должны быть осведомлены о возможных осложнениях. Одонтогенные инфекции могут распространяться через различные клетчаточные пространства челюстно-лицевой области, сформированные мышцами и фасциями, вызывая серьезные осложнения, такие как абсцесс мозга, тромбоз кавернозного синуса, воспалительные процессы в височной области, медиастинит и тяжелые воспалительные процессы в глубоком латеральном пространстве шеи [10]. К счастью, в рассматриваемом нами случае воспалительный процесс не распространился на окологлоточное пространство, что могло бы привести к нарушению проходимости дыхательных путей и развитию опасного для жизни состояния.
В представленной статье описан редкий случай воспаления подкожной клетчатки и гнойной лимфоаденопатии, развившихся вследствие наличия фолликулярной кисты нижней челюсти, сопровождаемой образованием подкожного абсцесса околоушной области. Угроза развития тяжелых осложнений, таких как сепсис или вовлечение в патологический процесс окологлоточного клетчаточного пространства, в сочетании с быстрым распространением инфекции является показанием для экстренного проведения мероприятий, необходимых для постановки правильного диагноза и начала лечения.
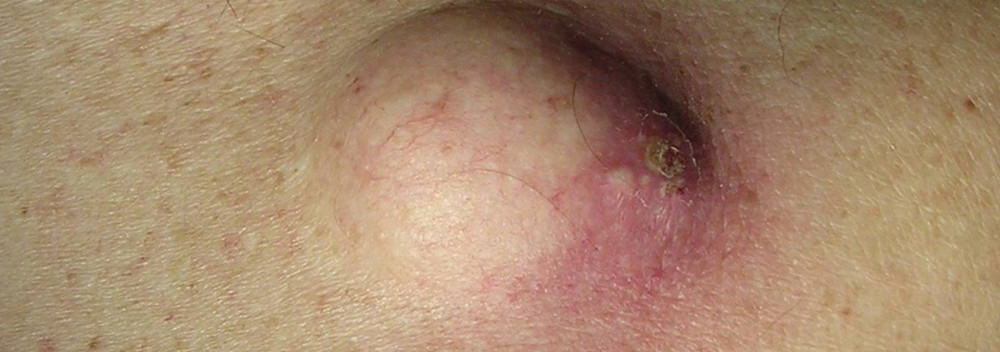
Атерома за ухом, атерома мочки уха — причины, симптомы, лечение
Атерома – это закупорка сальной железы, в результате в выводном протоке чего образуется полость или киста, заполненная продуктами отходов клеток эпителия. Атерома за ухом, или доброкачественная опухоль сальных желез может давать рост, увеличиваясь в размере и причиняя множество неудобств своим владельцам. Внешне атерома имеет четкие границы и представляет собой подвижное новообразование плотной консистенции.
Причины развития атеромы
Возникновение атеромы мочки уха отличается непредсказуемым течением и частотой возникновения из-за постоянного натирания опухоли посторонними предметами – различными головными уборами, шарфиками, наушниками, воротничками рубашек и блузок. В медицинской практике описаны случаи перерождения доброкачественной опухоли в злокачественную, которые встречаются в тех случаях, когда не проводится надлежащего оперативного лечения.
Как выглядит атерома за ухом
К причинам развития атеромы относятся следующие факторы:
К факторам, которые могут спровоцировать появление атеромы, относятся неправильный и недостаточный гигиенический уход и переохлаждение организма.
Симптомы атеромы
Обычно атерома достигает от 5 до 40 мм в размерах. В начальных стадиях, пока не присоединилась инфекция, атерома может не беспокоить пациентов. В случае присоединения нагноения или увеличения атеромы в размерах могут возникать следующие симптомы:
В некоторых случаях эти симптомы воспаления проходят в течение 10-15 дней, после чего меняется характер опухоли. Она становится более плотной, однородной и неподвижной. Это происходит из-за замещения секрета сальных желез соединительнотканными клетками. В этой стадии атерома может дать активный рост, но также может в течение нескольких лет оставаться в неизменном положении. Метастазирования в другие органы при атероме не наблюдается.
Если иммунитет человека имеет достаточно сил справиться с инфекцией, то атерома самопроизвольно вскрывается, в результате чего из полости отходит ее содержимое. Это может быть секрет сальных желез, смешанный с кровью и гноем. Ничего плохого в этом нет, если не считать факт, что после вскрытия на теле остаются неприглядные рубцы и шрамы.
Конечно, наличие таких опухолей, как атерома мочки уха или другой области тела, должно стать показанием для оперативного вмешательства и удаления, так как опухоль может разрастаться в граничащие с ней ткани и органы, а также воспаляться в результате присоединения вторичной инфекции.
Лечение и профилактика атеромы
Лечение атеромы преимущественно хирургическое, с удалением полости вместе с содержимым. Для этого на теле производится небольшой разрез кожи, через который осуществляется доступ к атероме. После удаления содержимого полость промывается, а при необходимости на несколько дней вставляется турунда для облегчения выхода крови, гноя и сала.
Операция проводится не в условиях стационара, а в амбулаторных условиях. Для обезболивания применяется местная анестезия. При небольших размерах атеромы швы не накладываются, так как кожный разрез через 5-6 дней самостоятельно срастается. При больших размерах атеромы накладываются косметические швы, которые регулярно обрабатываются через 1-2 дня. Сама операция проходит безболезненно для пациента, но опасность состоит в том, что без устранения причин, вызвавшей появление атеромы, высока вероятность появления рецидивов (почти 50% всех случаев). Именно поэтому так важно не только устранить причину атеромы, но и проводить меры профилактики заболевания. К ним относятся меры личной гигиены и раннее обращение к врачу. Самостоятельно лечить атерому не рекомендуется.
То есть это подкожная капсула, содержащая творожистую массу. Этой творожистой массой являются скопившиеся выделения сальной железы, которые часто имеют неприятный запах. Иногда имеется по середине образования отверстие, из которого выделяется содержимое неприятного цвета и запаха. Иногда атеромы бывают множественными.
Причины появления атеромы?
Что внутри атеромы?
Содержимое атеромы наполняют выделения, как правило сальных желез. Как правило это жирные и ороговевшие вещества волокнистой структуры. Внешне эта смесь напоминает творог. Если в атерому проникла инфекция то содержимое превращается в гнойную массу различных цветов от белого до коричневого и с примесью крови.
У кого атеромы появляются чаще?
На какой части тела атеромы появляются чаще?
В чем опасность атеромы?
Атеромы относятся к доброкачественным новообразованиям (не раковым), но они могут стать хроническим очагом инфекции, что ведет за собой другие осложнения. Атерома, даже если не заражена бактериальной инфекцией, может воспалиться и распухнуть. Во время воспаления атерому очень трудно удалять, поэтому операция в такой период может быть отложена. Серьезными осложнениями атеромы являются ее разрыв и инфицирование, которые могут привести к абсцессу и даже флегмоне. Очень редко атеромы могут привести к базальному и плоскоклеточному раку кожи, но так как это происходит редко, то гистологическое исследование атеромы не проводят.
Как узнать, что атерома воспалена и инфицирована?
При обращении к хирургу
На сколько дней требуется ложиться в больницу
Операция обычно проводится амбулаторно и как правило, в большинстве случаев не требуется госпитализации.
Как долго будет проходить операция по удалению атеромы? Операция по удалению атеромы проводится, как правило в амбулаторных условиях, под местным обезболиванием. Продолжительность собственно оперативного вмешательства составляет 15-25 минут, но общее время, взятое совместно с подготовкой, с последующим наложением повязки, оформлением документации составляет 45-70 минут.
Какой наркоз используется при удалении атеромы?
Удаление атеромы в большинстве случаев проводится под местным обезболиванием. Использование наркоза является нерациональным. Местное обезболивание представляет собой введение анестетика при помощи шприца с иглой в кожу и подкожную клетчатку окружающие и покрывающие атерому или проще говоря производится укол анестетиком. Общее обезболивание, то есть наркоз или регионарная проводниковая анестезия проводятся в случае наличия показаний, например при гигантской атероме.
Перед операцией
В день операции, за 4 часа до собственно оперативного вмешательства, желательно ничего не есть и не пить. Перед самой операцией подписывается согласие на оперативное вмешательство и происходит фотографирование места, где располагается атерома.
Экстренное хирургическое лечение при воспалении атеромы
Если произошло инфицирование атеромы, воспаление и образовался абсцесс, то удалить атерому не представляется возможным. В этом случае в стерильных условиях под местной анестезией атерому вскрывают, эвакуируют гнойное содержимое, промывают и дренируют. В послеоперационном периоде часто требуется назначение антибиотиков. Далее рана затягивается по законам гнойной хирургии, так называемым вторичным натяжением. В этом случае атерому нужно будет удалить через 3 месяца во избежание рецидива воспаления.
Плановое хирургическое лечение
Плановая операция, как правило, проходит по следующему алгоритму:
Будет ли рубец после операции?
Какие осложнения могут быть после операции?
После удаления атеромы в течение первых суток может отмечаться небольшое повышение температуры тела. Но если подъем температуры поднимется до высокой отметки (38 гр), возникнут отечность и боль в области послеоперационной раны, то следует в срочном порядке обратиться к хирургу, который делал операцию, для исключения проникновения инфекции в послеоперационную рану, даже несмотря на то, что воспаление и инфицирование послеоперационной раны происходит редко. В таком случае, после осмотра, доктор может назначить применение антибиотиков.
Что делать, чтобы атеромы не появлялись?
Для профилактики и предотвращения появления атером рекомендуется выполнять чистку кожи лица у косметолога и тщательно мыть лицо в домашних условиях, особенно при наличии угревой сыпи и жирной коже. Многие врачи рекомендуют снизить в употреблении жирной пищи и с большим количеством углеводов.
Запись на прием к врачу хирургу, дерматологу
Обязательно пройдите консультацию квалифицированного специалиста в области кожных заболеваний в клинике «Семейная».
Артроз височно-нижнечелюстного сустава (ВНЧС)
Артроз височно-нижнечелюстного сустава – коварное заболевание: человек длительное время не подозревает, что его сустав разрушается. Воспаления нет, боль – так это простуда, коренной зуб ноет, отит… А если и есть некая тревога, то, к сожалению, начинается безрезультативный поход по терапевтам, хирургам, невропатологам. Боль тем временем иррадирует в ухо, висок, затылок. Появляется головокружение и шум в ушах, однако поставить точный диагноз и начать лечение сложно: ранние органические изменения не проявляются как клинически, так и рентгенологически.
Поэтому, даже если сейчас ничего не болит, внимательно прочитайте статью. А если диагноз «Артроз ВНЧС» подтвержден – не паникуйте. Болезнь лечится, главное – делать все правильно.
Что такое артроз ВНЧС
Артроз ВНЧС – болезнь, разрушающая компоненты, образующие сустав (греч. arthron сустав, суффикс оз – разрушение). Сначала разрушается суставной хрящ, затем в суставных элементах возникает:
Затем сустав увеличивается, сдавливает нервные окончания, расположенные рядом. Боль отдает в ухо, затылок, зубы. При движении челюсти появляется специфическое щелканье (окклюзионно-артикуляционный синдром).
Коды МКБ М.19. 0 (1, 2, 8 – меняется последняя цифра)
Причины артроза височно-нижнечелюстного сустава
Этиологические факторы артроза (без чего болезнь не развивается):
Диагноз «артроз ВНЧС» ставят даже детям. У новорожденных болезнь развивается в результате родовой травмы. Дисфункция в суставе из-за различных нарушений прикуса отмечается у 40% детей от 4 до 14 лет, но только у 1% рентген выявляет клювовидный (миогенный) артроз.
В климактерический период вероятность развития артроза из-за эндокринных нарушений повышается. С возрастом возможно развитие старческого, т.е. инвалютивного артроза, когда хрящевая ткань не может восстановиться, усыхает и разрушается.
В зоне риска находятся люди, чья профессиональная деятельность связана с неадекватной нагрузкой на сустав (скрипачи), или страдающие спазмом жевательных мышц (бруксизм).
Симптомы артроза ВНЧС
Первые признаки
Человек может предположить, что у него артроз челюсти, когда после прогулки по врачам и выполнения их рекомендаций боль в затылке, ухе, при жевании, снижение слуха на одной стороне, щелчки и др. – не проходят.
Из-за особенностей строения сустава организм успевает включить компенсаторный механизм, поэтому длительной ноющей боли нет, за счет принимаемых лекарств она успешно исчезает на некоторое время.
Явные симптомы
Явных симптомов (но при этом на 100% также нельзя сказать, что это артроз) всего 2:
Нужно немедленно обратиться к врачу.
Чем опасно заболевание
Артроз ВНЧС – тихий и незаметный, люди живут с болезнью годами, даже не подозревая о проблеме. А зря.
Степени артроза ВНЧС
В РФ принята классификация артрозов по Косинской, в которой учитывается как симптоматика, так и данные на рентгенографии. Однако НВЧС – исключение из правил: сустав «висит», удерживаясь мышцами и связками, и не испытывает сравнимых с другими суставами весовых нагрузок.
Когда на 1 стадии по Косинской происходит суживание суставной щели, одновременно увеличивается давление на челюсти, что приводит к проблемам с зубами, однако сохраняет расстояние. Процесс это постепенный, поэтому на МРТ этот момент можно зафиксировать, но поскольку нет симптомов, свойственных заболеванию в начальной стадии, нельзя однозначно сказать, что это артроз 1 стадии. Только на 2 стадии, когда проявляются симптоматика (боль, асимметрия лица и др.), и больной, наконец, обращается к врачу, ставят диагноз.
3 стадия по Косинской: отсутствие суставной щели, склерозирование, некроз, невозможность открыть рот, жевать и говорить.
Возможные осложнения
Артроз – проблема не только сустава. Компенсаторно, стремясь сохранить жевательную функцию, организм перераспределяет нагрузку, что приводит к выпадению зубов, быстрому их истиранию.
Перенесенные заболевания отразятся синовитом ВНЧС, а дальше воспалительный процесс затронет ухо и нос (со снижением слуха, заложенностью носа с одной стороны), появится головная боль, которая может отдавать в шею, затылок и не прекращаться.
Лицо потеряет симметрию, станет пастозным (кожа на вид рыхлая, мелко-отечная, сероватого оттенка). Питание возможно только через трубочку, уже на второй стадии теряется возможность полностью открыть рот
Обострения
Артроз не артрит, у хронического заболевания нет периодов обострения. Но это не означает, что боль будет одинаково ноющей. Воспалительный процесс (простуда, инфекция, вирус) переходит на сустав с развитием синовита. Появляются отечность, боль, которая может проявиться в любой радиальной точке (от зубов до затылка). Очаг воспаления расширяется, под угрозой ротовая полость, уши, дыхание носом.
Нужно понимать, что рядом расположен мозг. И не стоит ждать, когда некрозированная ткань даст онкологию.
Виды артроза височно-нижнечелюстного сустава
Чтобы лечение принесло результат, важно понимать, что существует несколько видов артроза нижней челюсти.
Деформирующий артроз
Артроз ВНЧС обычно развивается после травмы. Клиническое течение зависит от характера роста и места разрастания остеофитов (в сторону мягких тканей или суставной впадины). Если костное разрастание направлено к мягким тканям, болезнь длительное время протекает бессимптомно. Если остеофит растет в полость суставной впадины, появляется локальная острая боль, возникающая при ограниченном движении челюстью. Щелканье, хруст глухие, иногда появляются хлопающие звуки.
Сустав деформируется с разрастанием мыщелка, возникают изменения в синовиальной оболочке и сопровождаются геморрагическим синовитом. Причина этого – раздражение ВНЧС, вызванное множественным наличием отмерших и отторгнутых хрящевых клеток (внутрисуставный детрит). Синовиальные ворсинки на внутренней оболочке сустава увеличиваются, в них откладывается жир. Изредка они перерождаются, образуя островки костной и хрящевой ткани (метаплазия), которые отделяются от суставной поверхности и образуют внутрисуставные свободные тела.
Вирусные и инфекционные заболевания в этот период воспаляют суставную оболочку, ускоряя разрушение хряща и кости.
Асимметрия лица проявляется не у всех больных с диагнозом деформирующий артроз. Это зависит от компенсаторных возможностей нейромышечного комплекса и от функционального пришлифовывания суставных поверхностей.
Склерозирующий артроз
Склерозированными могут быть не только сосуды. При артрозе склерозируются (костная ткань заменяется плотной соединительной) 2 верхних слоя кости. При этом происходит некоторое уплотнение головки с последующим расширением. Поскольку замена – процесс небыстрый, организм успевает компенсировать изменения. Поэтому болезнь на начальных стадиях проходит незаметно.
Неоартроз (постинфекционный артроз ВНЧС)
Болезнь – следствие острого воспалительного процесса в ВНЧС, при повторных ОРВИ и при присутствующем дисфункциональном синдроме челюсти (вывих, нейромускулярный, окклюзионно-артикуляционный). Протекает бессимптомно. При обострении хронического воспаления отмечают:
На рентгене видны узуры (исчезновение костно-хрящевой ткани), изъяны сочленяющихся поверхностей костей, иногда полное отсутствие мыщелков.
Миогенный артроз ВНЧС
В ортопедии выделяют отдельный вид деформирующего артроза ВНЧС, миогенный. Его отличие: клювовидное костное разрастание на передней поверхности мыщелка.
Миогенный артроз возникает по причине длительного спастического напряжения литеральной (боковой) крыловидной мышцы. Ее средние пучки прикреплены к передне-внутренней поверхности мыщелка и его отростка. Длительный мышечный спазм приводит к нарушению координации мышечных сокращений, костные балки меняют направление, вытягиваются, располагаясь по ходу тяги сухожилия. Если спастическое сокращение мышцы продолжится, кости, образующие сустав, начнут разрушаться.
Отличия от других форм:
Начальные стадии заболевания протекают бессимптомно. Остеофит растет на передней поверхности мыщелка постепенно, не трется о твердые ткани, в мягких образует ложе. В области сустава нарушается питание, на лице может быть небольшой отек, сосудистые сеточки – но очень часто это объясняют усталостью, перегрузками, не обращая внимания на ВНЧС. Болевые симптомы возникают в момент вывиха, подвывиха нижней челюсти. Поскольку движение челюстью в таких случаях атипично, остеофит травмирует мягкие ткани, раздражая нервные окончания – появляется сильная боль (больно жевать твердую пищу), выраженная отечность, щелканье, слабая припухлость и побледнение лоскута кожи (пастозность). В момент открывания рта челюсть начинает смещаться в сторону.
Обменный артроз
Это редкий вид заболевания, возникающий при нарушении солевого обмена в организме. Причина в игольчатых кристаллах мочевой кислоты, оседающих в ВНЧС. У больных сначала поражаются крупные суставы, они долгое время страдают от обменного полиартрита, визуальное проявление которого «подагрические шишки» на суставах.
На рентгенограммах при обменном артрозе мыщелок покрыт белесоватыми игольчатыми, не проницаемыми для рентгена завитками различной формы.