что пить при ларинготрахеите взрослому
Острый ларинготрахеит
Общая информация
Краткое описание
Утвержден протоколом заседания
Экспертной комиссии по вопросам развития здравоохранения
№ 18 МЗ РК от 19 сентября 2013 года
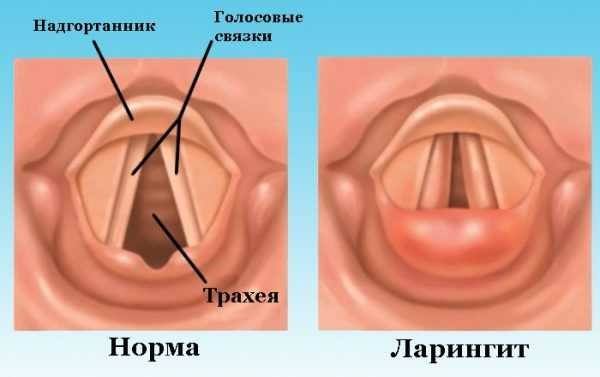
Острый ларинготрахеит – воспаление слизистой оболочки гортани и трахеи любой этиологии.
Абсцедирующий или флегмонозный ларинготрахеит – острый ларинготрахеит с образованием абсцесса, чаще на язычной поверхности надгортанника или на черпалонадгортанных складках.
Название протокола: Острый ларинготрахеит
Код протокола:
Код(ы) МКБ-10:
J04.2 Острый ларингит и трахеит
J04.0 Острый ларингит
J04.2 Острый ларинготрахеит
J05.1 Острый обструктивный ларингит (круп) и эпиглоттит
J05.0 Острый обструктивный ларингит (круп)
Дата разработки протокола: апрель 2013 год.
Категория пациентов: взрослые с диагнозом «Острый ларинготрахеит».
Пользователи протокола: ЛОР-врачи, врачи общей практики.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация (наиболее распространенные подходы, например: по этиологии, по стадии и т.д.)
Ларингиты подразделяют на острые и хронические.
Формы острого ларингита:
— катаральный;
— отёчный;
— флегмонозный ( инфильтративно – гнойный ):
a. инфильтративный;
b. абсцедирующий.
Формы хронического ларингита:
— катаральный;
— отёчно – полипозный (болезнь Рейнке – Гайека);
— атрофический;
— гиперпластический:
a. ограниченный;
b. диффузный.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные диагностические мероприятия:
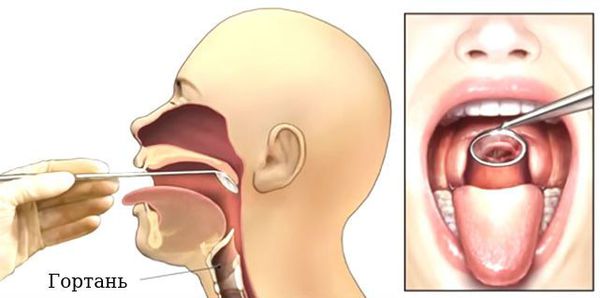
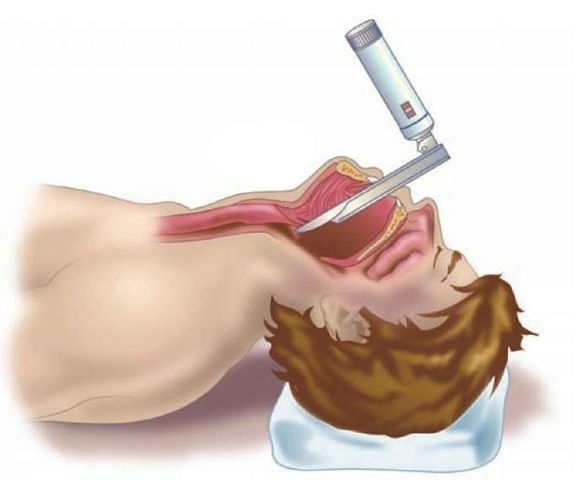
1. Ларингоскопия
2. Рентгенография гортани в прямой и боковой проекциях
Дополнительные диагностические мероприятия:
1. Рентгеновская томография гортани и трахеи
2. Компьютерная томография гортани и трахеи
3. Эндофиброларинготрахеоскопия
4. Исследование функции внешнего дыхания (для оценки степени дыхательной недостаточности при ларингите, сопровождающемся стенозом воздухопроводящих путей)
5. Рентгенография лёгких (у больных с флегмонозными и абсцедирующими ларингитами)
6. Рентгеновская томография средостения (у больных с флегмонозными и абсцедирующими ларингитами)
7. Эзофагоскопия (для исключения патологии пищевода, особенно у больных с гнойными процессами в гортани)
Диагностические критерии
Жалобы и анамнез:
Симптомы ларингита:
— охриплость, афония;
— кашель;
— затруднение дыхания.
Для острых форм характерны:
— внезапное начало заболевания.
Для инфильтративных и абсцедирующих форм острого ларингита характерны:
— сильные боли в горле;
— нарушение глотания, в том числе жидкости;
— выраженная интоксикация;
— нарастающая симптоматика стеноза гортани.
Физикальное обследование:
— осмотр и пальпация передней поверхности шеи;
— аускультация.
Лабораторные исследования:
Больные с катаральной формой острого или хронического ларингита не нуждаются в специальном обследовании:
— общий анализ крови;
— общий анализ мочи;
— биохимический анализ.
Больным с острыми абсцедирующими, инфильтративными и хроническими ларингитами проводят комплексное общеклиническое обследование, в ряде случаев для выявления этиологических факторов заболевания проводят:
— микробиологическое исследование;
— микологическое исследование;
— гистологическое исследование;
— диагностику с применением ПЦР;
— посев содержимого из гортани и трахеи с типированием микроорганизмов и определением их чувствительности к антибиакетериальным препаратам.
Инструментальные исследования:
— непрямая ларингоскопия;
— при необходимости прямая ларингоскопия.
Показания для консультации специалистов
Для уточнения этиологии развития воспалительного процесса в гортани показана консультация:
— терапевта.
Пациентам с тяжёлыми флегмонозными ларингитами при подозрении на развитие флегмоны шеи или медиастинита показана консультация:
— хирурга.
Дифференциальный диагноз
Лечение
Цели лечения:
— элиминация воспалительного процесса в гортани;
— восстановление голосовой и дыхательной функций;
— предотвращение хронизации воспалительного процесса.
Тактика лечения
Медикаментозное лечение:
Большое значение имеет терапия сопутствующей патологии верхних и нижних дыхательных путей, иммунного статуса, гастроэзофагеального рефлюкса. Проводят противоотёчную и десенсибилизирующую терапию, при наличии вязкой мокроты или сухости слизистой оболочки назначают муколитики и секретолитики, ферментные препараты, стимулирующую и рассасывающую терапию, лекарственные средства, улучшающие микроциркуляцию и нервно – мышечную передачу, а также повышающие тонус мышц.
При наличии осложнений ларинготрахеита в виде инфильтративных и абсцедирующих форм показаны госпитализация, массивная дезинтоксикационная терапия, парентеральное питание, коррекция водно – солевого обмена, внутривенная антибактериальная терапия.
Другие виды лечения:
— показаны физиотерапеатические процедуры (ингаляции увлажненного кислорода, трипсин + химотрипсин, электрофорез 1% калия йодида, гиалуронидазы или кальция хлорида на гортань, терапевтический лазер, микроволн, фонофорез,в том числе эндоларингеально и др.);
— фонопедия (при развитии гипотонусных расстройств голосовой функции в исходе воспаления);
— применение кислорода для ингаляций (медицинский газ);
— гипербарическая оксигенация (возможно применение при осложнённых абсцедирующих и флегмонозных ларингитах, хондроперихондритах).
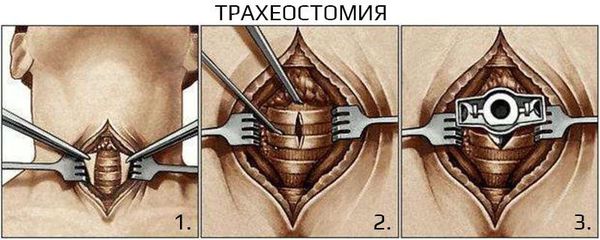
Хирургическое вмешательство
Трахеотомия при стенозе II-III степени.
Профилактические мероприятия
Профилактика хронизации воспалительного процесса гортани заключается в своевременном лечении острого ларингита, гастроэзофагеальной рефлюксной болезни, инфекционных заболеваний верхних и нижних дыхательных путей, отказе от курения, соблюдении голосового режима.
Дальнейшее ведение
— Пациентам голосовых профессий после перенесённого острого ларингита показано наблюдение фониатра до полного восстановления голоса.
— За больными, перенёсшими эндоларингеальные вмешательства, наблюдают до полного восстановления клинико – функционального состояния гортани в среднем 3 мес. с периодичностью осмотров раз в неделю в первый месяц и раз в 2 недели, начиная со второго месяца.
— Пациентов с хроническим гиперпластическим ларингитом необходимо ставить на диспансерный учёт с осмотрами каждые 3 мес, при благоприятном течении – каждые полгода.
— Сроки нетрудоспособности зависят от профессии пациента: у лиц голосовых профессий они удлиняются до восстановления голосовой функции. Неосложнённый острый ларингит разрешается в течение 7 – 14 дней; инфильтративные формы – около 14 дней. При хирургическом лечении хронических форм ларингита сроки нетрудоспособности составляют от 7 дней до 1 месяца у лиц голосовых профессий при полной декортикации голосовых складок.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
— восстановление голосовой и дыхательной функции;
— исчезновение одышки;
— исчезновение кашля;
— восстановление нормального голоса.
Самые эффективные способы лечения ларингита
Андрей Леонидович
Провизор
Ларингит – острый или хронический воспалительный процесс, поражающий слизистую оболочку гортани и голосовых связок. Как правило, возбудителем ларингита является вирусная инфекция. Диагностикой и лечением заболевания занимается врач-отоларинголог. При ларингите запрещено заниматься самолечением, так как отсутствие адекватной терапии чревато серьезными осложнениями в виде отека и стеноза гортани. Также при отсутствии своевременного лечения острый ларингит может перейти в хроническую форму, характеризующуюся частыми рецидивами.
Причины и симптомы ларингита
Где и как развивается ларингит?
Как правило, острый ларингит является распространенным осложнением таких инфекционных заболеваний как:
Заболевание носит сезонный характер. Риски развития острого ларингита существенно возрастают при воздействии на организм таких негативных факторов:
При остром ларгингите беспокоят следующие симптомы:
Температура тела может сохранятся в пределах допустимых значений или повышаться до 37,1-37,5 С. Через несколько дней кашель становится влажным. При этом наблюдается выделение большого количества слизи, в которой могут присутствовать частички гноя. Острый ларингит длится в среднем 7-10 дней. При отсутствии лечения заболевание переходит в хроническую форму, характеризующуюся рецидивами. При хроническом течении общее состояние остается удовлетворительным. Симптомы, характерные для хронического ларингита:
Симптоматика усиливается в момент обострения заболевания.
Диагностика
При наличии характерных симптомов ларингита необходимо записаться на консультацию к врачу-отоларингологу (ЛОР), который будет заниматься диагностикой и лечением заболевания. Для постановки диагноза назначаются такие виды исследования:
Лечение
Лечение неосложненного ларингита проводится в домашних условиях. Пациенту рекомендован постельный режим, обильное питье, полный покой голосовых связок. Для купирования воспалительного процесса назначаются регулярные полоскания растворами, обладающими выраженным бактерицидным действием:
Першение и сухой кашель облегчают леденцы:
Для орошения слизистой глотки используются спреи, которые помогают устранить отечность, купировать воспалительный процесс:
Лекарства от ларингита: Татум Верде
Если во время кашля отхождение мокроты затруднено, назначаются препараты, разжижающие мокроту:
Приступы сухого непродуктивного кашля купируются средствами с противокашлевым действием:
С целью десенсибилизации организма используются антигистаминные средства, например, Хлоропирамин. При присоединении бактериальной инфекции назначается курс антибиотикотерапии. В основном используются антибиотики широкого спектра действия. Курс терапии определяется для каждого пациента индивидуально.
Чтобы облегчить течение заболевания, повысить эффективность медикаментозной терапии и ускорить выздоровление, рекомендуется соблюдать такие правила:
Своевременное и адекватное лечение делает прогнозы на успешное восстановление максимально благоприятными. В отдельных случаях острый ларингит переходит в хроническую форму, вылечить которую полностью практически невозможно.
Ларинготрахеит
Ларинготрахеит – это инфекционное заболевание верхних дыхательных путей (а именно гортани и трахеи), выраженное в их сильном воспалении.
Вследствие ларинготрахеита появляется отек слизистой, что приводит к изменению голоса или его полному пропаданию.
Причины ларинготрахеита
Возникновению ларинготрахеита способствует масса причин, вот некоторые из них:
На появление заболевания может повлиять и очень сухой воздух в помещении.
Чаще всего ларинготрахеит появляется у людей, чья профессия связана с речью, и у детей.
Симптомы ларинготрахеита
Возможно появление слабости и небольшой температуры, но основными признаками заболевания являются: першение в горле, осиплость голоса, появляется сухой лающий кашель. Все это может дополнять затрудненность дыхания.
У детей приступы ларинготрахеита чаще случаются ночью. Ребенок просыпается от того, что задыхается, пытается хватать ртом воздух и не может откашляться. При остром ларинготрахеите возможно посинение кожных покровов из-за недостатка воздуха. Так как у детей гортань еще недостаточно развита, то ее сужение ведет к вышеописанным последствиям.
Диагностика ларинготрахеита
В основном ларинготрахеит диагностируется по характерным жалобам пациента. Также выявить форму заболевания можно с помощью микроларингоскопии. Иногда требуется взятие мазка из зева, сдача анализов на инфекции для определения возбудителя ларинготрахеита, особенно перешедшего в хроническую форму.
При затяжном ларинготрахеите необходимо провести рентгенографию легких.
Лечение ларинготрахеита
1. При легком ларинготрахеите главным лекарством является молчание. Чем меньше тревожить голосовой аппарат, тем быстрее наступит выздоровление.
2. В помещении должен быть влажный, прохладный воздух, чтобы слизистые не пересыхали.
3. Обильное теплое питье, полоскание горла и исключение из питания острой пищи.
4. Паровые ингаляции с травами при отсутствии на них аллергической реакции или пищевой содой (1 ч.л. на литр воды).
К лекарственным препаратам по борьбе с ларинготрахеитом относятся:
У детей важно вовремя купировать начало, так как может произойти резкое сужение гортани.
Профилактика ларинготрахеита
Основная профилактика – это защита своего организма от ОРВИ и ОРЗ. Закаливание, соблюдение правил гигиены (мытье рук и использование одноразовых салфеток), ежедневные прогулки в любую погоду помогут в борьбе против простуды.
Старайтесь не переохлаждаться на улице и держать горло в тепле. В помещении нужно поддерживать оптимальную влажность, можно с помощью увлажнителя, и проводить своевременную влажную уборку.
Острый трахеит
Трахея – это полая хрящевая трубка между гортанью и бронхами. Как и другие отделы дыхательных путей, она выстлана изнутри слизистой оболочкой. Благодаря ей трахея не только проводит воздух, но и очищает, согревает и дополнительно увлажняет его. Воспаление слизистой оболочки трахеи называют трахеитом. Это заболевание может быть острым и хроническим. Острый вид встречается чаще. Пик заболеваемости приходится на холодное время года, что связано с распространенностью в этот период вирусных инфекций и неблагоприятными погодными условиями.
Трахеит редко протекает изолированно. Обычно он сочетается с острым ринитом, то есть насморком, фарингитом (воспалением глотки), ларингитом (воспалением гортани) или с бронхитом. Это означает, что лечение должно носить комплексный характер и планировать его обязательно должен врач. Только специалист сможет составить реальную картину заболевания и подобрать оптимальную схему терапии с учетом индивидуальных особенностей пациента.
Симптомы острого трахеита
Острый трахеит проявляется прежде всего приступами кашля – сухого, болезненного, достаточно грубого и навязчивого. Он усиливается ночью и утром, что связано со скоплением в дыхательных путях мокроты. Приступ кашля при трахеите могут спровоцировать и другие факторы: смех, крик, глубокие вдохи, контрастная температура воздуха, резкие ароматы и дым. В первые дни мокрота почти не образуется либо остается такой вязкой, что отходит с большим трудом. Поэтому в начале заболевания кашель сухой, надсадный, не приносящий облегчения. По мере развития трахеита и при вовлечении в воспалительный процесс бронхов выделение мокроты увеличивается, она разжижается. При этом кашель становится влажным, более продуктивным и не таким изматывающим, его приступы повторяются реже. Самочувствие пациента существенно улучшается.
Помимо кашля, нередко наблюдаются и другие симптомы при остром трахеите:
Важно знать!
Воспалительный процесс при трахеите нередко распространяется на соседние участки дыхательной системы, ведь между ними нет четкой границы, слизистая оболочка плавно переходит из одного отдела респираторного тракта в другой. Стекание мокроты или ее заброс вверх при кашле способствуют раздражению тканей и распространению возбудителя. При вовлечении в воспаление бронхов развивается трахеобронхит. Это сопровождается ухудшением состояния пациента: у него повышается температура тела, учащаются приступы кашля, боль в грудной клетке становится сильнее, может появиться одышка. Если же трахеиту сопутствует ларингит, нужно быть готовым к осиплости или даже временной потере голоса. А при сопровождающем отеке подскладочного пространства гортани (оно находится примерно под голосовыми связками) может развиться острая дыхательная недостаточность с затруднением вдоха и чувством страха.
Почему возникает острый трахеит?
Инфекция
К развитию заболевания чаще всего приводят вирусные инфекции – грипп и другие вирусы, поражающие респираторный тракт и дыхательную систему. Возбудителями могут выступать и бактерии: пневмо-, стрепто-, стафилококки и прочие. Нередко встречается так называемая микст-инфекция, когда воспаление обусловлено несколькими различными возбудителями сразу. При этом чаще всего бактериальная инфекция является вторичной, она осложняет течение ОРВИ.
Неинфекционные факторы
Острый трахеит у взрослого может иметь и неинфекционную природу, хотя это встречается реже.
Иногда трахеит становится профессиональным заболеванием, то есть его появление связывается с вредными факторами на производстве. Поэтому в группе риска находятся работники горячих цехов, ферм, химических и нефтеперерабатывающих производств, а также шахтеры и камнетесы.
Что способствует развитию трахеита?
Трахеит развивается далеко не у всех людей, которые заболели ОРВИ, контактировали с раздражающими веществами или замерзли. Риск поражения трахеи увеличивается при наличии предрасполагающих факторов. В первую очередь это любые фоновые заболевания верхних дыхательных путей, сопровождающиеся нарушением носового дыхания. Насморк любой природы, синуситы, выраженное искривление носовой перегородки приводят к тому, что человек начинает дышать ртом. В результате в гортань и трахею попадает недостаточно согретый и увлажненный воздух, что раздражает слизистую оболочку и повышает риск ее воспаления при инфицировании. К предрасполагающим факторам относят и заболевания сердца, сопровождающиеся хронической сердечной недостаточностью с застоем в малом круге кровообращения. Возникающее при этом набухание слизистой оболочки приводит к снижению ее барьерной функции. Недостаток витаминов и питательных веществ, снижение иммунитета, избыток в организме токсинов – все это тоже повышает риск воспаления трахеи в ответ на внедрение возбудителя или переохлаждение.
Лечение острого трахеита
Лечить острый трахеит необходимо под контролем специалиста. В некоторых случаях требуется дополнительное обследование для уточнения причины и характера заболевания.
Основными задачами являются:
Неосложненные формы трахеита допустимо лечить в амбулаторных условиях. А вот тяжелые случаи заболевания могут потребовать госпитализации. Особое внимание уделяется лечению ослабленных и пожилых пациентов, особенно если они по состоянию здоровья не способны к самостоятельному передвижению, ведь трахеит у них достаточно легко переходит в трахеобронхит и даже пневмонию. Лечение проводится комплексно, с использованием лекарственных препаратов и немедикаментозных методов. Не стоит прерывать терапию после улучшения состояния, необходимо соблюдать рекомендованные врачом сроки приема лекарств.
Медикаментозное лечение трахеита
Схема медикаментозного лечения острого трахеита составляется с учетом природы заболевания и выраженности имеющихся у пациента симптомов.
Воздействие на причину
Если возбудителем стал тот или иной вирус, обычно применяются противовирусные средства, а также иммуностимуляторы (например, препараты на основе эхинацеи). При тяжело протекающем и затяжном трахеите бактериальной природы врач может ввести в схему лечения антибиотики. Если же болезнь протекает без осложнений, с ней обычно удается справиться и без этих средств. Но решение о рациональности и продолжительности антибиотикотерапии должен принимать только врач. В некоторых случаях при трахеите до начала лечения противомикробными средствами проводится бактериологическое исследование мокроты. Ее высевают на питательные среды для определения вида возбудителя и его чувствительности к основным группам препаратов. Это поможет подобрать наиболее подходящий антибиотик.
Лечение кашля и очищение дыхательных путей
Большое внимание при лечении острого трахеита нужно уделить, разумеется, кашлю – основному симптому болезни. При сухом, изнуряющем непродуктивном кашле применяют препараты, подавляющие кашлевый рефлекс. Такая мера бывает необходима в первые дни трахеита. На следующей стадии заболевания основной задачей лечения является очищение дыхательных путей от образующейся мокроты. Для этого необходимо облегчить ее отхождение с помощью муколитических и отхаркивающих средств. Но одновременно с противокашлевыми препаратами их применять нельзя. Также недопустимо подавлять влажный кашель. Это чревато застоем мокроты и переходом воспаления на нижележащие отделы дыхательной системы, вплоть до развития бронхопневмонии.
Поддерживающая терапия
Немедикаментозные меры
Для уменьшения выраженности воспалительного процесса назначаются физиотерапевтические процедуры. Но прогревания можно начинать, только если нет лихорадки.
Общие советы, как помочь организму справиться с болезнью
При любом заболевании дыхательных путей, в том числе при трахеите, стоит следовать некоторым несложным правилам.
При своевременно начатом лечении трахеит разрешается в течение 10–14 дней, не оставляя после себя никаких последствий и не ограничивая в последующем трудоспособность.
Что такое острый ларингит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, аллерголога со стажем в 15 лет.
Определение болезни. Причины заболевания
Причины острого ларингита могут быть инфекционными (связанными с патогенными микроорганизмами) и неинфекционными (асептическими).
Инфекционные причины:
Неинфекционные причины:
Если острый ларингит вызван вирусной инфекцией, то больной заразен для окружающих примерно 3-7 дней.
Факторы риска острого ларингита:
Симптомы острого ларингита
Патогенез острого ларингита
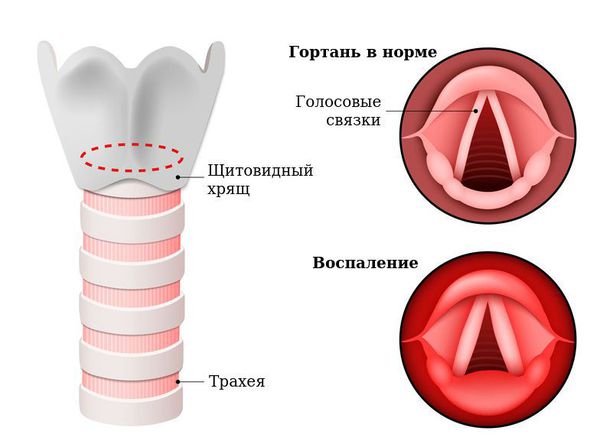
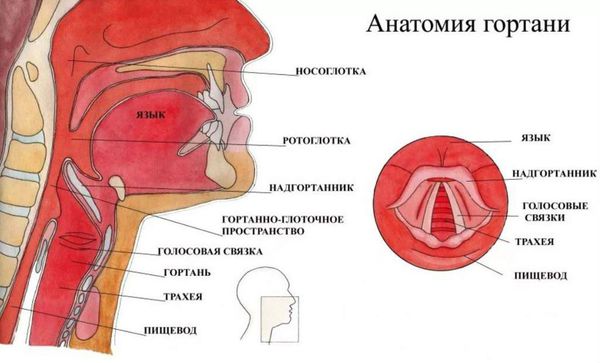
Гортань (Larynx) — это условная граница, разделяющая верхние и нижние дыхательные пути. Это своеобразный музыкальный инструмент в человеческом организме, дарующий голос. Он построен по принципу аппарата движения — в нём есть скелет (хрящи гортани) и его соединения (связки и суставы). На этом каркасе есть две полосы мышц (голосовые связки), которые тянутся вдоль верхней части дыхательной трубки (трахеи). Движения и вибрации этих мышц позволяют говорить, петь и шептать.
Вне зависимости от причины, воспаление вызывает отёк голосовых связок и сужение просвета между ними. Возникает распад белков, что приводит к повышению осмотического и онкотического давления в повреждённых тканях. Из-за разницы в давлении в область повреждения устремляется жидкость, что приводит к появлению отёков. В слизистой оболочке гортани появляются изменения:
В ответ на раздражители слизистая оболочка гортани начинает продуцировать слизь, которая также может закупоривать дыхательный просвет, как пробка. Слизь образуется специальными клетками, которые называются бокаловидными. Они располагаются в слизистой оболочке и подслизистых железах. Слизь служит для защиты эпителиальных клеток от инфекционных агентов, аллергенов и раздражающих веществ. Именно поэтому курильщики страдают постоянным кашлем с отхождением мокроты. Увеличение секреции слизи в дыхательных путях — это маркер многих распространённых заболеваний, таких как ОРВИ или аллергия.
Классификация и стадии развития острого ларингита
По характеру возбудителя:
Виды острого ларингита:
Формы острого ларингита:
Осложнения острого ларингита
Диагностика острого ларингита
Диагностика основывается на жалобах пациента на осиплость голоса, лающий кашель и хрипоту. Врач обязательно должен подробно опросить больного и выяснить, есть ли у него одышка, была ли травма незадолго до обращения и др.
Далее следует провести физикальный осмотр и определить, нет ли воспаления соседних участков — миндалин, глотки или носа. Воспаление часто говорит о наличии инфекционного заболевания.
Возможно проведение вокальной оценки с использованием специальных шкал, например шкалы GRBAS:
Каждый симптом оценивается отдельно:
Есть более простая шкала:
Проведение ларингоскопии — внешнего осмотра гортани и дыхательных путей зеркалом.
Ларингоскопия обязательна к выполнению, если:
Жёсткая ларингоскопия (под общим наркозом) проводится в случае подозрения на атипичное поражение (узелки, полипы, предраковые или злокачественные новообразования), а также когда необходима биопсия.
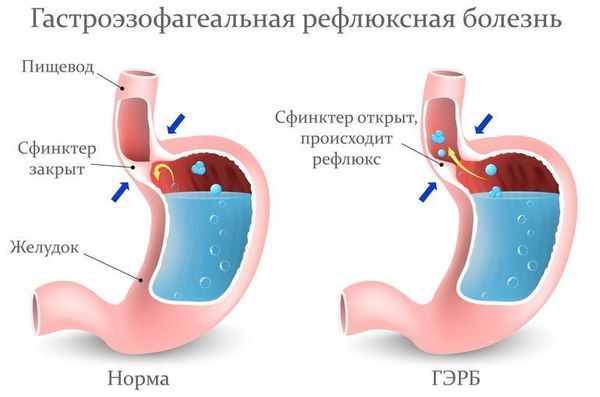
Пациентам с подозрением на ГЭР (гастроэзофагиальный рефлюкс) и ГЭРБ (гастроэзофагеальную рефлюксную болезнь) необходимо проконсультироваться у гастроэнтеролога и провести дообследование (ФГДС и пр.).
Лабораторное обследование назначается по показаниям, чаще всего это клинический анализ крови и анализ на С-реактивный белок для уточнения причины заболевания, возможно проведение аллерготестирования. КТ и МРТ являются вспомогательными методами, используются в случае неясного диагноза.
Лечение острого ларингита
Лечение зависит от причины, выявленной в ходе сбора анамнеза, а также от результата ларингоскопии. Как будет проходить лечение, амбулаторно или стационарно, в каждом случае решается индивидуально. Это напрямую зависит от степени тяжести, длительности заболевания и выраженности дыхательной недостаточности.
Лечение любого ларингита обычно включает в себя гигиену голоса:
Чтобы предотвратить пересушивание гортани, рекомендовано обильное питьё, жевательная резинка без сахара. Парацетамол или ибупрофен помогут облегчить боль и сбить высокую температуру. Полоскания горла, таблетки и спреи для местного применения не облегчают болезненность в гортани и будут полезны лишь при сопутствующем фаринготонзиллите. Необходимо избегать всего, что раздражает гортань: сигаретного дыма, кофеина, алкоголя, сухого жаркого воздуха и др.
Лечение бактериального ларингита требует назначения антибиотикотерапии (как местной — ингаляционной, так и системной). Желательно подбирать лекарства после уточнения возбудителя и определения его чувствительности к препаратам.
Лечение грибкового ларингита. Выбор лекарственного средства зависит от возбудителя и его чувствительности, возможно использование нистатина, кетоконазола, флуконазола, итраконазола, амфотерицина B.
Лечение острого аллергического ларингита с анафилаксией должно оказываться немедленно. Доврачебная помощь больному:
Лечение рефлюкс-ларингита включает комплекс мероприятий:
Прогноз. Профилактика
Острый ларингит без осложнений имеет благоприятный прогноз и проходит в течение 1-2 недель. При осложнённых формах (стенозах, гнойных процессах) необходимо оказание экстренной помощи и проведение хирургического лечения для спасения жизни. В некоторых случаях острый ларингит может перейти в хронический из-за индивидуальных особенностей патофизиологии пациента, сопутствующих заболеваний (например, сахарного диабета) или не проведённого своевременно лечения.
Рекомендации по сохранению вокального здоровья крайне просты: